Veselības aprūpes nākotnes izaicinājumi. Sabiedrība un slimību slogs

Kuras slimības saglabās līderpozīcijas, radot vislielāko izmaksu un invaliditātes slogu? Un vai nākotnē dzīvosim ne tikai garāku, bet arī veselīgāku mūžu? Šajā rakstā prognozējam, kādas pārmaiņas piedzīvos sabiedrība, kāds būs slimību slogs un kā to panest.
Raksta otrā daļa: "Veselības aprūpes nākotnes izaicinājumi. Kā mainīsies ārstēšanas pieeja?"
Raksta eksperti:
ULDIS MITENBERGS, Rīgas Stradiņa universitātes vieslektors
Prof. VALDIS PĪRĀGS, P. Stradiņa KUS Internās medicīnas klīnikas vadītājs
Prof. JĀNIS ZAĻKALNS, Gerontoloģijas un geriatrijas asociācijas prezidents
Sabiedrība kļūst sirmāka
Tas ir neizbēgami, zemeslode kļūst arvien blīvāk apdzīvota - jau šā gada beigās pasaules iedzīvotāju skaits sasniegs 7 miljardus, 2030. gadā - 8,1, bet 2050. gadā - 8,9 miljardus (ANO aplēses). Tiek prognozēts, ka ap 2050. gadu vairāku gadsimtu laikā pasaule tuvosies kaut cik stabilam iedzīvotāju skaitam.
![Populācijas piramīdas Eiropas valstu grupā un ES-12 valstīs 1980. gadā un 2020. gadā: izmaiņas dzimumu un vecuma struktūrā [6]](https://cdn.doctus.lv/media/2011/06/2/original/9f9ce327d7a5.jpg)
![Populācijas piramīdas Eiropas valstu grupā un ES-12 valstīs 1980. gadā un 2020. gadā: izmaiņas dzimumu un vecuma struktūrā [6]](https://cdn.doctus.lv/media/2011/06/2/original/9f9ce327d7a5.jpg)
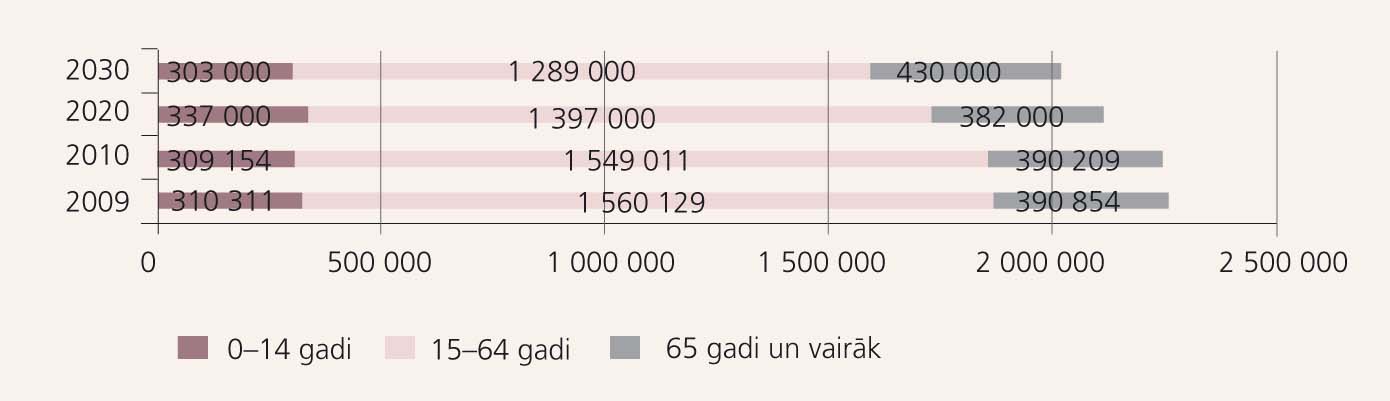
Izaicinājums ir cits - sabiedrībā palielinās veco cilvēku īpatsvars. ANO lēš, ka 65 gadus un vecāku eiropiešu skaits no 16% 2000. gadā pieaugs līdz 24% 2030. gadā. [2] Uzskatāmi, kā Eiropā arvien sarūkošā jauniešu populācija kontrastēs ar pieaugošo veco iedzīvotāju īpatsvaru, ilustrē populācijas piramīdas 1980. un 2020. gadā (skat. 1. attēlu). Latvijas Universitātes Demogrāfijas centra prognoze rāda, ka Latvijā no 2009. gada līdz 2030. gadam 65 gadus un vecāku cilvēku skaits pieaugs teju par 40 tūkstošiem. (skat. 2. attēlu).
To, ka sabiedrība "nosirmo", fiksē jaundzimušo paredzamais mūža ilgums. Latvijā mēs gan atpaliekam no vidējiem ES rādītājiem - 2009. gadā mūsu jaundzimušo paredzamais mūža ilgums sasniedza 73,4 gadus, kamēr vidēji ES 79,4 gadus. Ja sekosim šai tendencei, tad 2030. gadā mūsu valstī vidējais mūža ilgums sasniegs 78,5 gadus. [3]

Ne tikai ilgāk, bet arī veselīgāk
Taču tas, ka mēs dzīvosim ilgāk, nebūt vēl nenozīmē, ka vecumā mums būs laba veselība. Diemžēl veselīga mūža garums no paredzamā mūža garuma atpaliek par 7-10 gadiem. [2] ULDIS MITENBERGS, RSU vieslektors, stāsta, ka, lūkojot ilgākā laikposmā, pasaulē veselīga mūža garums nav pieaudzis proporcionāli jaundzimušo paredzamajam mūža ilgumam. Labā ziņa: ja paraugāmies uz īsā ku laika nogriezni, 2000.-2007. gadu, tad gan Latvijā, gan ES veselīga mūža ilgums ir pieaudzis nedaudz vairāk nekā paredzamā mūža ilgums. U. Mitenbergs: "Tā kā sabiedrībā samazinās jaunu, darbspējīgu cilvēku skaits, kam vajadzēs uzturēt pieaugošo veco, slimo sabiedrības daļu, gan Latvijā, gan Eiropā papildus jautājumam par darbaspēka migrāciju diskutē par pensionēšanās vecuma paaugstināšanu. Taču te parādās problēma: ja palielinām pensionēšanās vecumu, vajadzīgs ekonomiski aktīvs darbaspēks. Līdz ar to nākotnes izaicinājums būs nevis tas, kā dzīvei pielikt gadus, bet - kā gadiem pielikt dzīvi."
Prof. J. Zaļkalns pievienojas, ka "ilgāk" nav sasniedzams, ja nebūs kvalitatīvāk. "Sabiedrības dzīves kvalitāti balsta trīs vaļi: veselība, sociālie kontakti un ekonomiskā situācija. Vai vecu cilvēku maciņā ir latiņš vai "pūš vējš"? Tiem, kas nesūdzas par veselību, problēma vecumā ir sociāla deintegrācija. Ja cilvēks pazaudē piederības, līdzdalības izjūtu, šodien tas atstāj emocionālu "nospiedumu", rīt tās ir funkcionālas izpausmes uz ķermeņa, pēcāk jau organiska, hroniska slimība. Starp dzīvildzi un dzīves kvalitāti ir skaidra lineāra attiecība - nekvalitatīva, nepilnvērtīga dzīve nevar dot dzīvildzes pieaugumu!"
Vecums nav diagnoze
Aktuālu skatījumu uz veciem cilvēkiem piedāvā prof. VALDIS PĪRĀGS, P. Stradiņa KUS Internās medicīnas klīnikas vadītājs: "Pēc mūsdienu medicīnas uzskata cilvēks nekļūst par invalīdu 50-60 gadu vecumā, kā domāja agrāk, šobrīd šajā vecumā cilvēka darba spējas sasniedz optimālo līmeni. Ja nav fiziskas kaites, optimums, kad cilvēks sasniedz mentālo apogeju, ir 60, varbūt pat 70 gadi. To labi rāda zinātnieki, rakstnieki, mākslinieki, kas savu spēju augstāko līmeni sasnieguši vecumā starp 60 un 70 gadiem. Mīts, ka pēc 50 gadiem cilvēks ir vecs, neglābjami slims un neproduktīvs sabiedrībai, atstāj arī nepareizu iespaidu uz veselības aprūpes plānotājiem, kas ar bažām spriež, ko darīt, jo pieaug 60 gadu vecu cilvēku īpatsvars. Īstenībā viņu spējas ir augstas, tām tikai jāatrod izmantojums."
J. Zaļkalns skaidro: vecums nav nedz diagnoze, nedz slimība, nedz nāves cēlonis, vecums ir fons. Vecus cilvēkus skar trīs slimību grupas: akūtās - kā jebkuru vecumgrupu; slimības, kas nāk no jaunības un spēka gadiem (astma, koronārā sirds slimība u.c.), un tās, kas raksturīgas tieši vecāka gadagājuma cilvēkiem (pirmajā vietā - Alcheimera slimība, parkinsonisms). Un svarīgi, kā visas slimības mūža garumā ir menedžētas, vecumā uzmanību īpaši pievēršot slimību "buķetei" un polifarmācijai. J. Zaļkalns: "Domāju, ka vecāka gadagājuma cilvēki nākotnē arvien vairāk polarizēsies: vienā galā būs aktīvi novecojošie cilvēki, kam mirdz acis, kas grib socializēties, kam vecums ir izaicinājums, iespēja, piemēram, lai padziļinātu zināšanas mūzikā, iemācītos gleznot, ko nebija iespējams apgūt aktīvās karjeras laikā. Pa vidu būs tie, kas sāk saprast riskus un ir gatvi koriģēt savu dzīvesveidu. Pretpolā - slimie cilvēki. Vecs cilvēks arvien vairāk tiks uzlūkots kā aktīvs, līdzdalīgs indivīds, nevis pasīvs ņēmējs."
Kas notiks ar galvenajiem nāves cēloņiem un slimību slogu?
Šā gada martā Ženēvā The Economist konferencē par veselības aprūpes nākotni PVO Eiropas Reģionālā biroja direktore Zs uzsanna Jakab stāstīja, ka lielāko daļu nāves gadījumu Eiropas reģionā izraisa ne-infekcijas slimības - līderos ir sirds un asinsrites sistēmas slimības, kas ir iemesls aptuveni 50% nāves gadījumu (35% ES-15 valstīs, 53% ES-12 valstīs un 65% NVS valstīs). Otro vietu ieņem vēzis, kas nāvi izraisa 20% gadījumu (variē no 7% NVS valstīs līdz 30% ES-15 valstīs). Aiz šiem diviem galvenajiem nāves iemesliem rindojas ārēji cēloņi (traumas, pašnāvības, vardarbība u.c.) un elpošanas sistēmas slimības.
Uz šā fona Latvija neizskatās glīti. Mūsu valsts iedzīvotāju galvenie nāves cēloņi ir hroniskas ne-infekcijas slimības: asinsrites sistēmas slimības - 53,8% (3,3 reizes vairāk nekā vidēji ES valstīs), ļaundabīgie audzēji - 19,9% (1,3 reizes vairāk nekā vidēji ES valstīs) un ārē jie nāves cēloņi - 7,2% (3,1 reizi vairāk nekā vidēji ES valstīs). Latvijā mirstība no sirds un asinsrites sistēmas slimībām ir lielāka, bet priekšlaikus mirušie vidēji ir jaunāki nekā ES.
Diemžēl mirstība ārējo nāves cēloņu dēļ pie mums ir skaitliski ievērojama tieši iedzīvotājiem darbspējas vecumā un bērniem. Ārējo cēloņu nāves grupā ļoti ievērojami atšķiras vīriešu mirstība un sieviešu mirstība (attiecīgi 157,8 uz 100 000 un 42,5 uz 100 000). Gandrīz puse no vīriešiem (48%) mirst darbspējīgā vecumā līdz 65 gadu vecumam (sievietes - 28%), kas ir gandrīz divas reizes vairāk nekā citās ES valstīs. [4]
Kā situācija varētu mainīties nākotnē? Tiek prognozēts, ka 2030. gadā ES nedaudz varētu mazināties mirstība no kardiovaskulārajām slimībām, traumām, bet pieaugs mirstība no ļaundabīgiem audzējiem, elpošanas sistēmas slimībām (HOPS, astmas), HIV/AIDS, neiropsihiatriskām slimībām. [5] Domājams, pasaulē galvenie mirstības cēloņi arī pēc 20 gadiem būs kardiovaskulārās slimības un vēzis (skat. 3. attēlu).
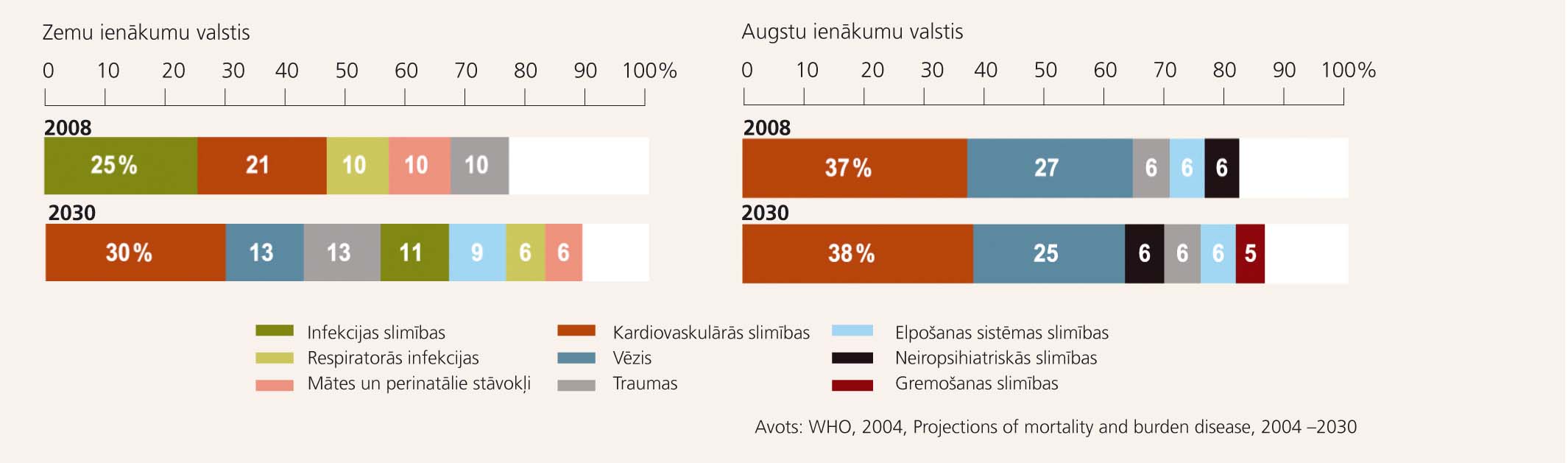

Taču slimību slogu raksturo ne tikai nāves gadījumu skaits, daudz precīzāk to izsaka DALY (disability adjusted life years) indikators, t.i., zaudēto dzīves gadu summa pāragras mirstības, kā arī slimības un invaliditātes dēļ. Viens disability adjusted life year atbilst vienam zaudētam veselīga mūža gadam. Vadošie slimību sloga cēloņi ES valstīs 2004. gadā bija depresija un sirds išēmiskā slimība, aiz sevis atstājot dzirdes zudumu, Alcheimera slimību, demenci, HOPS, cerebrovaskulāru slimību, osteoartrītu, cukura diabētu, kataraktu, satiksmes negadījumus. Ir optimistiskas cerības, ka 2030. gadā slimību slogs varētu mazināties, taču Eiropā joprojām galvenie DALY cēloņi būs neiropsihiatriskās, kardiovaskulārās slimības un ļaundabīgie audzēji. [6]
Kā pārdot veselīga dzīvesveida ideju
Ja novecošanās un slimību sloga tendences saglabāsies, tad Eiropu sagaida lielas problēmas, kas nešaubīgi attieksies arī uz Latviju. The Economist raksta: 2050. gadā Vācijā būs tikai 1,6 strādājošie, kas atbalstīs vienu pensionāru, Francijā - 1,9, Itālijā - 1,5. Eiropā pensionēšanās vecums būs jāpaaugstina līdz 70 gadiem. Latvijā šī aina izskatās vēl pesimistiskāka. Pēc demogrāfa Ilmāra Meža prognozēm Latvijā šajā laikā vecuma attiecība būs šāda: 5 pensionāri, 3-4 strādājošie un 2 bērni.
No vienas puses, pagarinot mūžu, pieaug ekonomiski aktīvu cilvēku skaits - jaundzimušo paredzamā mūža ilguma pieaugums par 10% ir saistīts ar ikgadēju ekonomisku izaugsmi par 0,3-0,4%. [7] No otras puses, ja veselīga mūža garums atpaliek no jaundzimušo paredzamā mūža ilguma, vecu cilvēku aprūpe prasa papildu finansējumu. ES veselības aprūpes izdevumi veciem cilvēkiem veido 30-40% no kopējiem veselības izdevumiem. ESAO (OECD) aplēses: vecu cilvēku veselības un aprūpes izdevumi līdz gadsimta vidum prasīs papildu 3,5% no bagāto valstu IKP.
Kā pārraut šo apburto loku, kā dabūt "lūzumu"? Viens no orientieriem - veselāka sabiedrība. Nākotnē daudz vairāk tiks domāts, kā pārdot veselīga dzīvesveida ideju. Veselības ministram Jurim Bārzdiņam šajā ziņā ir liela taisnība: slimnīca nav labākā vieta, kur atgūt veselību, tam drīzāk būtu jābūt stadionam. Pētījumi rāda, ka ārsti ar savu darbu spēj samazināt mirstību kopumā par 10-20%, pārējais atkarīgs no gēniem, dzīvesveida un ekonomiskajiem apstākļiem. Uģis Gruntmanis kādā no saviem rakstiem aprēķinājis: ja mums Latvijā izdotos sāls patēriņu samazināt līdz trim gramiem dienā, tad gadā mums būtu par 250-550 mazāk insultu un par 400-750 mazāk infarktu.
PVO publikācijā Global helth risks (2009) lasāms, ka alkohola un tabakas izstrādājumu lietošana, zems augļu un dārzeņu patēriņš uzturā, nepietiekama fiziskā aktivitāte, augsts asinsspiediens, augsts ķermeņa masas indekss, augsts holesterīna līmenis asinīs ir par iemeslu 61% gadījumu no visām nāvēm ar asinsrites sistēmas slimībām. Paaugstināts asinsspiediens ir galvenais riska faktors, kas pasaulē kopumā saistāms ar 13% nāves gadījumu. Bet tabakas izstrādājumu lietošana izraisa vienu no astoņiem mirstības gadījumiem pieaugušajiem, kas vecāki par 30 gadiem; 71% gadījumu tā ir iemesls mirstībai no plaušu vēža.
Tas nozīmē tikai to, ka gan sabiedrībai, gan ārstiem nākotnes izaicinājums būs daudz pamatīgāks darbs ar riska faktoriem. U. Mitenbergs norāda: sabiedrības veselības jomā ir virkne piemēru, kā ar minimāliem līdzekļiem var panākt ievērojamu efektu. Piemēram, Amerikas Sirds slimību asociācija apkopojusi datus, ka smēķēšanas ierobežojumi viena gada laikā var samazināt sirdslēkmju biežumu par 17% , trīs gadu laikā - vairāk nekā par 30%. Milzīgi cipari! Viņš min vēl vienu piemēru - bēdīgi slaveno Gorbačova alkohola ierobežošanas kampaņu 1985.-1987. gadā. "Ja piever acis uz to, ka šī kampaņa, protams, neatrisināja dzeršanas iemeslus un ekonomiski izvērtās par neveiksmi - saruka ieņēmumi valstī, tika drukāta nauda, bija inflācijas spiediens, plauka nelegālais alkohols -, tai tomēr bija arī pozitīvā puse: tā par diviem gadiem pagarināja paredzamo mūža ilgumu. Salīdzinājumam: ja ES no 1970. gada līdz 2007. gadam paredzamais mūža ilgums pieauga par aptuveni 8 gadiem, tad Gorbočova pretdzeršanas kampaņas trīs gados tika iegūti divi gadi!"
Bet, ja ārsts paliek pie nostājas, ka viņa uzdevums ir ārstēt, nevis domāt par slimības novēršanu? U. Mitenbergs: "Kad biju praktizējošs ārsts, arī man šķita, ka galvenais ir ārstēt. Vislabāk domāšanu izmaina ekonomiskie stimuli. Ja ārstam tiek maksāts par ārstnieciskas manipulācijas veikšanu, tad viņš ir ieinteresēts veikt vairāk šādu manipulāciju. Ja ārstam tiek maksāts par rezultātu, piemēram, par slimības paasinājuma un stacionēšanas novēršanu, tad viņa rīcība būs citāda. Tāpēc apsveicama ir papildu kvalitātes kritēriju izstrāde ģimenes ārstiem."
Viņš domā, ka nākotnē arvien vairāk redzēsim centienus ekonomiski ieinteresēt gan pakalpojuma sniedzējus, gan pacientus veselības saglabāšanā. "Kā piemēru varu minēt Singapūru. Ja indivīds ir veselīgāks un notērē mazāk naudas slimību ārstēšanai, sasniedzot 55 gadu vecumu, viņam ir tiesības izņemt no sava veselības apdrošināšanas konta summu, kas pārsniedz noteikto minimumu. Tas nav ideāls paraugs, tomēr rāda, kādā veidā pasaulē motivē cilvēkus dzīvot veselīgāk."
Aprūpe - prom no slimnīcas, ģimenes ārsts kā veselības treneris
Eiropas valstu veselības aprūpes sistēmas lielākoties veidojušās 1930.-1950. gadā, kad galvenais izaicinājums bija cīnīties ar infekcijas slimībām, tagad mērķis ir cits - ne-infekcijas slimības. Mark Pearson, ESAO veselības aprūpes nodaļas vadītājs, domā, ka pašreizējā situācija veselības aprūpē ir arhaiska: veselības aprūpe orientēta uz akūtās palīdzības sniegšanu, medicīnas izglītība bāzējas slimnīcās, norēķinu sistēmas saistītas ar atsevišķām iejaukšanās epizodēm. Biomedicīnas pētījumi vērsti uz to, ka cilvēkam ir viena atsevišķa saslimšana, bet nākotnē izaicinājums būs polimorbīds pacients. Efektīvas aprūpes atslēga slēpsies modelī, kas virzīsies prom no izmaksās dārgās akūtās palīdzības sniegšanas. [2]
Piemēru no Amerikas Savienotajām Valstīm izstāsta U. Mitenbergs, piebilstot, ka šī valsts kopumā gan nav paraugs, jo no iekšzemes kopprodukta tērē visvairāk, bet mirstības un saslimstības rādītāji šai valstī ir zem vidējiem ESAO grupā. Amerikāņi vairākos štatos attīstījuši patient centered medical home concept (uz pacientu vērstu veselības aprūpes mājas koncepciju), kas pamatā orientēta uz hroniskiem slimniekiem. Šīs koncepcijas centrā ir ģimenes ārsts, kas darbojas kā veselības treneris. Viņa sadarbības partneri ir medicīnas māsas, slimnieku kopēji un citi, kuru tiešais uzdevums ir nodrošināt, lai neattīstās slimību komplikācijas. Ārsta un pacienta starpā notiek nepārtraukta saziņa, izmantojot modernās informācijas tehnoloģijas, e-vidi. Šī koncepcija pierādījusi, ka mazinās gan hospitalizāciju, gan komplikāciju skaits. No vienas puses, individuāla uzraudzība, komanda, kas aprūpē pacientu, ir dārgs pasākums, no otras puses, kopējās izmaksas var samazināt, ja aprūpi padara efektīvāku, izmantojot e-līdzekļus, un samazina fiziska kontakta biežumu ar ārstu.
U. Mitenbergs: "Nākotnē arvien vairāk pieaugs pacientu izglītības līmenis un līdz ar to pašaprūpe. Pacients mājās veiks daudz vairāk testu, ko elektroniski nosūtīs ģimenes ārstam, kurš dos norādījumus, lai pacients spētu mājās sevi aprūpēt. Ja pacients to nespēs izdarīt pats, tad sazināsies ar vidējā medicīniskā personāla speciālistiem. To, ko pašlaik dara speciālisti, nākotnē daudz vairāk darīs ģimenes ārsti, un to, ko dara ģimenes ārsti, - daudz vairāk darīs māsas. Turklāt tas viss notiks e-vidē."
Protams, no pacienta vienmēr būs spiediens - viņš gribēs, lai viņu ārstē ar vislabākajām zālēm un profesors, kuram ir vislielākā pieredze. Taču regulators - valsts vienmēr iejauksies, meklējot izmaksu efektīvākos risinājumus no sabiedrības viedokļa. Tāpēc piemēriem, ka medicīnas māsa tiek speciāli apmācīta viena uzdevuma, piemēram, endoskopijas veikšanai, visticamāk, sekos citi.
Un Eiropas mēroga veselības aprūpes sistēmas ideja?
Tēriņus veselības aprūpē uz augšu dzen ne tikai sabiedrības novecošanās, hronisko slimību menedžments, bet arī zinātnes progress, medicīnisko tehnoloģiju izmaksas. U. Mitenbergs norāda: lai gan virkne parasto informācijas komunikācijas līdzekļu (dators u.c.) kļūst lētāki, to nevar teikt par medicīnas tehnoloģijām. Viņa prognoze - nākotnē tiks veicināta tehnoloģiju piegādātāju konkurence, jo "iespējams, viens no iemesliem, kāpēc medicīnisko tehnoloģiju cenas nesamazinās, ir konkurences trūkums".
Vai izmaksas varētu mazināt valstu kooperēšanās? "Jā," domā U. Mitenbergs. "Jo lielāks pircējs, jo lielāka ir pircēja ietekme (t.s. buyer's power) uz piegādātāju un cenām. Ir sarunas, ka varētu tikt veikti iepirkumi Baltijas valstu līmenī. Ja tas notiktu ES līmenī, tā būtu vēl lielāka valstu grupa ar vēl lielāku ietekmi. Cita lieta, ka pakalpojumu sniegšanas līmenī vajag daudzus pakalpojuma sniedzējus, kas savstarpēji konkurē."
Pilnīgi "zaļa" nav arī Eiropas vienotas veselības aprūpes sistēmas ideja, Briselē klejo domas par vienotu e-veselības platformu, racionālāku veselības aprūpes resursu izmantošanu, veselības aprūpes standartu harmonizēšanu, iespēju pacientiem saņemt aprūpi Eiropas ekselences centros. Tiesa, šajā idejā ir daudz kritisku faktoru: pacientiem jābūt atbildīgākiem, mobiliem, jābūt caurspīdīgākiem statistikas datiem, tas var draudēt ar plašu slimnīcu slēgšanu u. c. U. Mitenbergs domā, ka šīs idejas dzīvotspēja lielā mērā būs atkarīga no politiskajiem procesiem ES. "Ja esam pilnīgi racionāli un ja nākotnē gribam konkurēt ar Ķīnu, Indiju un citām ekonomikām, kas strauji attīstīsies, tad ES kopumā vajadzētu notikt lielākai integrācijai un virzībai uz federālas valsts pusi, upurējot šauri nacionālas intereses. Pašlaik tas šķiet neiespējami. Bet, ja tā notiks, tad redzēsim virkni sfēru, kas būs unificētas. Ja saglabāsies fragmentētā Eiropa, domāju, ka diez vai varēsim runāt par vienotu veselības aprūpes tirgu. Tas gan mums neliegs ar savstarpēju norēķinu palīdzību saņemt veselības aprūpes pakalpojumus citās valstīs."
V. Pīrāgs norāda, ka zinātnē jau tagad ir diezgan daudz kopēju supranacionālu ES fondu, tāpat Eiropā darbojas kompetences centri un ir iespēja pretendēt kļūšanai par tādu. "Taču pagaidām tas ir deklaratīvā līmenī - iegūstam Eiropas ekselences centra sertifikātu, pieliekam plāksnīti pie slimnīcas vārtiem, bet kas notiek tālāk? Vai šie kompetenču centri varēs iegūt kādas privilēģijas starpvalstu medicīnas pakalpojumu tirgū? Vai tiem būs privilēģijas jauno speciālistu apmācībā, kuri varētu cirkulēt visā Eiropā starp šiem ekselences centriem? Šie jautājumi ir pašā sākuma stadijā."
U. Mitenbergs spriež, ka nākotnē izmaksu dēļ arvien vairāk būs jāaizdomājas, vai tiešām varam atļauties veikt unikālas operācijas nacionālā mērogā un varbūt nepieciešama lielāka integrācija Baltijas vai ES valstu telpā. "Mums jau ļoti patīk unikālas lietas, bet, ja pie mums veic vienu vai divas unikālas operācijas gadā, tad, visticamāk, rodas jautājumi par izmaksu efektivitāti, kā arī iemaņu uzturēšanu. Lētākas tās pie mums pašlaik ir tikai uz darbaspēka rēķina. Taču vai šādas izmaksu priekšrocības ir ilgtspējīgas un attaisno trūkumus, kādi rodas, ja operācijas veic reti?"
Literatūra
- UN Population Division, World Population Prospects 2008.
- The future of health care in Europe, The Economist intelligence Unit Limited 2011.
- R. Muciņa prezentācija "Sabiedrības veselības pamatnostādnes 2011.-2017. gadam", konference "Labāku veselību Latvijai" 18.04.2011.
- Juris Bārzdiņš. Veselība un ekonomika. Statistika un secinājumi.
- The Global burden of disease: 2004 update (2008), WHO.
- The future of health care in Europe, Zsuzanna Jakab, regional Director WHO/Europe, "The Economist" conference, 17 March 2011, Genève.
- www.entrepreneur.com/tradejournals/article/96810448_1.html