Migrēna ir sevišķi sāpīgas galvassāpes*, turklāt galvassāpes ir tikai viena no migrēnas izpausmēm, ar kurām tiek konfrontēts pacients un viņa ārsts. ASV izdevumā Pharmacy times minēti populārākie mīti par migrēnu, starp kuriem – migrēna ir viegli diagnosticējama un viegli ārstējama. Patiesībā ir pierādīts, ka migrēna tiek nepietiekami diagnosticēta un sekojoši arī nepietiekami ārstēta. Turklāt, atzīmējot migrēnas komorbitātes, piemēram, cerebro- un kardiovaskulārus notikumus, tiek atspēkots cits mīts – par migrēnu kā subjektīvi grūtu, bet citādi nekaitīgu stāvokli.
Gastrointestinālas sūdzības
Lielā šķērsgriezuma pētījumā The Head-HUNT Study, aptaujājot vairāk nekā 43 000 personu, pētīta saikne starp galvassāpēm, tai skaitā migrēnu, un gastrointestināliem (GI) simptomiem. Izlīdzinot pēc standarta kritērijiem (vecums, dzimums u. c.), augstāka galvassāpju prevalence tika novērota personām ar gasrtoezofageālo refleksu (OR 2,4), diareju (OR 2,4), konstipācijām (OR 2,1) un sliktu dūšu (OR 3,2), nekā personām, kam šādu simptomu nebija. Visi šie GI simptomi tika novēroti vienlīdz bieži neatkarīgi no galvassāpju rakstura (gan migrēnas, gan cita tipa galvassāpju gadījumā), bet asociācija starp tiem un galvassāpēm būtiski pieauga, pieaugot galvassāpju biežumam. Novērotais apstiprina, ka cilvēki, kuri cieš no hroniskām galvassāpēm, ir predisponēti simptomiem no kuņģa-zarnu trakta puses.
Aamodt A. H. et al. Comorbidity of headache and gastrointestinal complaints. The head-HUNT study//Cephalgia, 2008; 28(2): 144-51.
Komentē Dr. Gaļina Baltgaile, neiroloģe, Medicīnas sabiedrība ARS
Ņemot vērā, ka ir noteikta migrēnas klīnisko simptomu saistība ar dažām stumbra struktūrām (piemēram, Dorsal raphe nucleus, Nucleus raphe magnus, Locus coerules, retikulāro sistēmu) nav jābrīnās, ka sāpju lēkmes laikā tiek uzbudinātas arī gastrointestinālo traktu regulējošās struktūras smadzeņu stumbrā. Tā, piemēram, vemšana un slikta dūša migrēnas laikā ir saistīta ar aktivāciju Nucleus tractus solitarii. Tāpēc, lietojot medikamentus, kuri bremzē vemšanas centru smadzeņu stumbrā, migrēnas lēkmes laikā (piemēram, metoklopramīdu) tiek pastiprināta pretsāpju medikamentu iedarbība.

Tematiskais pielikums
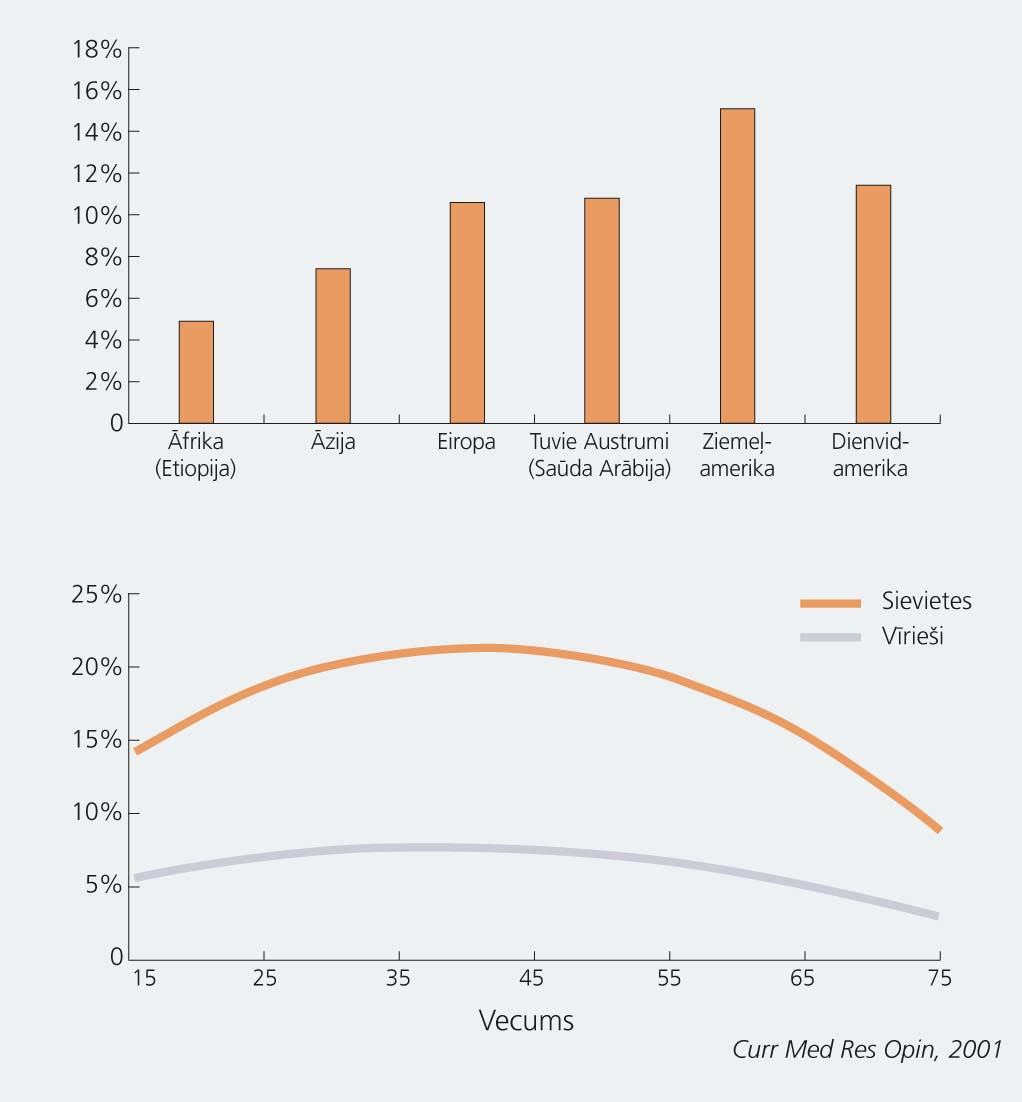
Migrēnas izplatība
Insulīna metabolisms
Glikozes metabolisma traucējumi ir aprakstīti migrēnas pacientiem, bet, kā norāda Cavestro ar līdzautoriem, datu ir maz un tie nav viendabīgi. Tāpēc viņu veiktā pētījuma galvenais mērķis bija apstiprināt, vai migrēnas pacientiem ir glikozes un insulīna metabolisma traucējumi. Papildus tika pētīta korelācija starp glikozes un insulīna līmeni asinīs un migrēnas smaguma pakāpi.
Pētījumā iekļāva pacientus ar migrēnu (n=84), pacientus ar cita veida galvassāpēm (n=25) un personas bez galvassāpēm (n=26). Visiem veica glikozes asins testus, orālo glikozes tolerances testu un noteica insulīna līmeni.
Rezultātu analīze apstiprināja statistiski nozīmīgas glikozes līmeņa atšķirības starp pētāmajām grupām (bet ne laika mijiedarbes atšķirības). Izteiktākās atšķirības bija starp migrēnas grupu un kontrolgrupu, mazāk izteiktas - starp pacientiem ar cita veida galvassāpēm un kontrolgrupu. Konstatēja arī statistiski ticamu insulīna līmeņa diferenci migrēnas pacientiem ar būtisku laika mijiedarbi - salīdzinot ar abām grupām.
Secinājumi: glikozes līmenis asinīs var būt paaugstināts pacientiem ar galvassāpēm, bet nav specifisks migrēnai.
Cavestro C. et al. Insulin metabolism is altered in migraineurs: a new pathogenic mechanism for migraine//Headache, 2007; 47(10): 1436-42.
Komentē dr. G. Baltgaile
Viens no galvenajiem smadzeņu pašregulācijas mehānismiem ir skābekļa un glikozes piegādes un patēriņa regulācija. Šī mehānisma izvērtēšana migrēnas laikā ir pārāk sarežģīta. Piemēram, viens no mehānismiem ir - samazinātas glikozes un skābekļa koncentrācijas asinīs apstākļos pašregulācijas ceļā tiek paātrināta smadzeņu asinsrite. Ir zināms, ka migrēnas lēkmes laikā plūsma ekstra- un intrakraniālos asinsvados ir paātrināta (proporcionāli paaugstinātai smadzeņu elektriskai aktivitātei). Vai pašregulācijas ceļā attiecīgi glikozes koncentrācija asinīs samazinās? Jāņem vērā arī hipofīzes-hipotalama regulējošā darbība un elektriskās aktivitātes paaugstinājuma ietekme uz to. Tāpēc, manuprāt, nevar būt viennozīmīgas proporcionālas saiknes starp glikozes līmeni un galvassāpēm, neatkarīgi no glikozes fona stāvokļa, sirdsdarbības, asinsspiediena utt. To ietekmē pārāk daudz faktoru. Bet, otrādi - galvas sāpju rašanās hipoglikēmijas situācijā - ir pierādīta sen, tāpat kā galvassāpes hipopituitārisma, adrenokortikālas isuficiences, hipotireoīdisma un aknu disfunkcijas apstākļos. Gandrīz visi cilvēki ir pieredzējuši galvas sāpes hipoglikēmijas dēļ, kuras atgādina migrēnu, jo tās pavada slikta dūša.
Smadzeņu pelēkās vielas patoloģija
Migrēnu uzskata par funkcionālu stāvokli bez strukturālām smadzeņu izmaiņām. Jaunākie uz magnētiskās rezonanses izmeklējumiem balstītie pētījumi tomēr rāda, ka migrēna varētu būt saistīta ar slēptu smadzeņu bojājumu.
Lai pētītu šo aspektu, 27 pacientus (16 ar epizodisku un 11 ar hronisku migrēnu) un 27 kontrolpersonas izmeklēja ar trīsdimensiju smadzeņu skenēšanas metodi. Izmeklējumi migrēnas pacientiem parādīja samazinātu pelēkās vielas daudzumu, salīdzinot ar kontrolgrupu, atsevišķos galvas smadzeņu garozas reģionos, kuri ir iesaistīti sāpju lokā (Gyrus temporalis superior, Gyrus frontalis inferior, Gyrus precentralis). Turklāt fokālu pelēkās vielas redukciju (Amigdala, Cortex cingulate ant. u. c.) novēroja arī, salīdzinot hroniskas migrēnas gadījumus ar epizodiskas migrēnas gadījumiem. Izskatot visus pētījumā iesaistītos migrēnas pacientus, tika atrasta ticama korelācija starp samazinātu pelēkās vielas daudzumu Cortex cingulate anterior un migrēnas lēkmju biežumu.
Iegūtie dati atklāj jaunus aspektus migrēnas patofizioloģijā un apstiprina konceptu, ka migrēna var būt progresīva slimība.
Valfre W. et al. Voxel-based morphometry reveals gray matter abnormalities in migraine//Headache, 2008; 48(1): 109-17.
Komentē dr. G. Baltgaile
Ir pārliecinoši pierādīts, ka hroniskas migrēnas gadījumos, tāpat kā hronisku tensijas tipa galvas sāpju gadījumos, bieži ir atrodamas sīkperēkļainas nespecifiskas izmaiņas smadzeņu baltajā vielā - WMA (white matter abnormalities). Kas attiecas uz pelēkās smadzeņu vielas bojājumu, manuprāt, augšminētais pētījums nav pārliecinošs, jo pacientu un kontrolgrupas cilvēku skaits ir pārāk mazs.
Patent foramen ovale
Patent foramen ovale (PFO) ir viena no biežāk aprakstītajām patoloģijām un biežākā sirds-asinsvadu patoloģija, kura asociējas ar migrēnu, īpaši - migrēnu ar auru. PFO migrēnas pacientiem novēro līdz 60% gadījumu, kamēr kopējā populācijā - ap 27%. Retrospektīvi pētījumi atkārtoti parāda, ka defekta korekcija (ķirurģiska šunta slēgšana) asociējas ar būtisku migrēnas simptomu samazināšanos, būtiskāku kā konservatīvas terapijas rezultātā. Ir uzsākti arī vairāki randomizēti klīniski pētījumi, lai novērtētu PFO slēgšanas efektu pacientiem ar migrēnu. Vienīgais līdz šim pabeigtais ir MIST pētījums (Migraine Intervention with STARFLEX Technology).
MIST pētījums pierādīja stāvokļa uzlabošanos migrēnas ar auru gadījumā pēc oklūdera implantācijas (PFO slēgšanas), salīdzinot ar placebo kontrolgrupu (viltus procedūra), tomēr ieguvums no šīs manipulācijas bija mazāks nekā teorētiski gaidītais: galvassāpju dienu skaita samazināšanos vismaz par 50% novēroja 42% pētījuma grupas un 23% placebo grupas pacientu; kopējais galvassāpju radītais kaitējums, kā galvassāpju biežuma un ilguma reizinājums, samazinājās attiecīgi par 50,04 un 20,48 punktiem. Tomēr procedūra neasociējās ar augstākiem pilnīgas migrēnas eliminācijas rādītājiem, salīdzinot ar placebo grupu. Iegūtie rezultāti pilnībā neattaisno galīgo mērķi - pilnīgu migrēnas elimināciju, bet ir klīniski nozīmīgi pacientam, kurš cieš no migrēnas.
Turpinot šo pacientu novērošanu, ir uzsākts MIST II pētījums, kas iespējams parādīs, ka lielākais ieguvums sagaidāms ilgtermiņā pēc PFO slēgšanas operācijas.
Tepper S. J. et al. The patent foramen ovale-migraine question//Neurol Sci, 2007; 28 Suppl 2: S118-23.
Komentē dr. G. Baltgaile
Likumsakarība starp PFO esamību un migrēnu tiek pētīta diezgan plaši jau ilgus gadus un, šķiet, ir pārliecinoši pierādīta. Tas neattiecas uz operatīvas ārstēšanas efektu, kas, spriežot pēc literatūras datiem, nav pārliecinošs. Var pieņemt, ka, kaut gan iemesls migrēnai var būt saistīts ar PFO, migrēnas lēkmes patofizioloģijā tiek iesaistīti tik daudzi sāpju mehānismi, ka, operatīvi aizverot foramen ovale, šo sāpju apburto loku grūti pārtraukt.
Migrēna, grūtniecība un kardiovaskulāri notikumi
Vairums epidemioloģisko pētījumu rāda, ka grūtniecības laikā būtiski mazinās migrēnas izpausmes. Ir vispārīgi pieņemts (gan ginekologu, gan galvassāpju speciālistu vidū), ka migrēna nerada nekādu risku ne mātei, ne bērnam. Tomēr pēdējā laikā specifiski pētījumi par medicīniskām komplikācijām sievietēm ar migrēnu viesuši nopietnas šaubas par šo pieņēmumu. Vairākos pētījumos novērota nozīmīga saikne starp migrēnu un hipertensiju grūtniecības laikā (t. i., preeklampsiju un gestācijas hipertensiju). Tāpat pēdējā laikā migrēna tiek postulēta kā viens no insulta lielajiem riska faktoriem grūtniecības laikā un pēcdzemdību periodā.
Amerikas Neirologu asociācijas 59. kongresā Bostonā 2007. gada pavasarī prezentētā pētījumā ziņots, ka migrēna grūtniecības laikā asociējas ar 19 reizes paaugstinātu insulta un citu vaskulāru patoloģiju risku. Turklāt sievietēm ar migrēnu pēcdzemdību periodā ir piecas reizes paaugstināts miokarda infarkta risks un būtiski paaugstināts trombofilijas, plaušu embolijas un dziļo vēnu trombozes risks. Neskatoties uz to, ka novērota arī cieša kardiovaskulāro notikumu korelācija ar grūtnieces vecumu (risks būtiski paaugstinās pēc 35 gadu vecuma), pētījuma autori uzsver - nedrīkst pieņemt, ka riska nav tikai tāpēc, ka grūtniece, kura cieš no migrēnas, ir gados jauna.
Allais G. et al. Is migraine a risk factor in pregnancy?//Neurol Sci, 2007; 28 Suppl 2: S184-7.
Bushnell Ch. Migraine During Pregnancy Linked to Significant Risk for Stroke, Other Vascular Diseases//American Academy of Neurology, 59th Annual Meeting.
Komentē dr. G. Baltgaile
Šis ir ļoti interesants un svarīgs pētījums. Iepriekš veiktajos pētījumos jau bija pierādīts vaskulāro notikumu risks saistībā ar hormonālām izmaiņām grūtniecības un agrīnā pēcdzemdību periodā, kā arī lietojot hormonaizvietojošo terapiju (HAT) sievietēm ar migrēnu, ja viņas ir smēķētājas vai anamnēzē ir venozās asinsrites traucējumi. Pētījums Women Health Initiative tika pat slēgts nepabeigts, jo jau pirmajos etapos tika statistiski pierādīts augsts vaskulāro komplikāciju skaits saistībā ar HAT lietošanu. Tāpēc arī pēdējās Amerikas Sirds asociācijas (AHA) un Amerikas Neirologu asociācijas (ANA) insulta un kardiovaskulāro notikumu profilakses vadlīnijās riska grupā tika iekļautas divas jaunas grupas - grūtnieces un sievietes menopauzē, kuras lieto HAT.
Stress neprovocē migrēnas attīstību de novo
Veikts prospektīvs kohortas pētījums par to, vai stress darbā un neatbilstoša slodze saistīta ar no jauna reģistrētiem migrēnas gadījumiem. Pētījumā piedalījās 19 469 sievietes bez migrēnas anamnēzes 2000.-2002. gadā. 2004. un 2005. gadā šajā grupā pavisam tika reģistrēts 1 281 jauns migrēnas gadījums. Izlīdzinot respondenšu sākotnējos parametrus pēc vecuma, socioekonomiskajiem faktoriem un depresijas prevalences, neatrada sakarības starp pastiprinātu piepūli darbā un migrēnu. Ar nedaudz paaugstinātu migrēnas risku (OR 1,23) asociējās vienīgi nepiemērota darba slodze - 6,2% jauno gadījumu tika novēroti respondentēm ar paaugstinātu slodzi. Ja novērotās sakarības tiešām ir kauzālas, pētījuma rezultāti liecina, ka paaugstināta slodze var būt modificējams migrēnas riska faktors, kamēr stress (kā tas varētu šķist) nav migrēnas riska faktors.


Tematiskais pielikums
Senās zinātnes
Maki K., Vahtera J. et al. Work stress and new-onset migraine in a female employee population//Cephalgia, 2008; 28(1): 18-25.
Komentē dr. G. Baltgaile
No personīgās pieredzes arī varu secināt, ka stresa faktori darbā maz ietekmē migrēnas lēkmju biežumu un intensitāti, atšķirībā no citiem galvas sāpju veidiem.
Migrēnas hronizācija
Epizodiska migrēna nereti progresē līdz hroniskām galvassāpēm. Lai gan hipotēzes ir izvirzītas, tiek uzskatīts, ka šī fenomena bioloģiskie mehānismi nav zināmi. Taču ir identificēti galvenie riska faktori, no kuriem būtiskākais ir pārmērīga medikamentu lietošana (jatrogēns faktors!). Citi faktori ir: dzimums (sievietes!), aptaukošanās.
Novērojumā ar 532 epizodiskas migrēnas (
Savukārt kā būtiskākais prognostiskais faktors tiek atzīmēts galvassāpju biežums. Jau minētajā pētījumā pacientiem ar ļoti biežām (10-14 dienas mēnesī) un biežām (6-9 dienas mēnesī) galvassāpēm, salīdzinot ar tiem, kam galvassāpes bija retas (0-4 dienas mēnesī), hronifikācijas risks bija attiecīgi 20,1 (!) un 6,2.
Kā jutīgs agrīns migrēnas transformācijas indikators atzīmētas arī citu neiroloģisko funkciju izmaiņas, ko novēro lēkmju starplaikos.
Fanciullacci M., De Cesaris F. Preventing chronicity of migraine//J Headache Pain, 2005; 6(4): 331-3.
Katsavara Z. et al. Incidence and predictors for chronicity of headache in patients with episodic migraine//Neurology, 2004; 62(5): 788-90.
Komentē dr. G. Baltgaile
Vērojama zināma pretruna: no vienas puses - tiesa, ka migrēnas hronizāciju provocē pārmērīga medikamentu lietošana; no otras puses - nav saprotams, kā no tā izvairīties, ja slimības hronizācija pieprasa ilgstošu medikamentozu ārstēšanu.
Botulīna toksīns - kam sagaidāms labāks efekts?
Entuziasmu pēc pirmajiem botulīna toksīna pielietošanas aprakstiem pacientiem ar galvassāpēm pavada aktīvi pētījumi, piemēram, par tā efektivitāti noteiktās pacientu apakšgrupās ar migrēnu un hroniskām ikdienas galvassāpēm.
Tā no 71 pacienta ar hronisku migrēnu, kurus ārstēja ar botulīna toksīnu A (100 vienības), 54 pacientiem (76%) novēroja pozitīvu efektu: tie bija 37 pacienti ar vienpusēju un 17 pacienti ar abpusēju migrēnu. No 17 ne-respondentiem divām trešdaļām pacientu bija abpusējas galvassāpes un tikai 23,5% - vienpusējas. 81,5% pacientu ar labu efektu uz botulīna toksīnu A bija skalpa alodīnija un 61% - perikraniālo muskuļu iesaiste, bet ne-respondentu grupā - attiecīgi 11,8% un 17,6%.
Šajā novērojumā pozitīvi prognostiskie faktori attiecībā uz efektīvu botulīna toksīna A terapiju pacientiem ar hronisku migrēnu bija: vienpusējas galvassāpes, skalpa alodīnija un perikraniālo muskuļu hipersensitivitāte.
Vienlaikus pētījuma ietvaros tika veikta arī botulīna toksīna A efektivitātes novērošana pacientiem ar hroniskām ikdienas galvassāpēm, un šajā pacientu grupā bija būtiski augstāks ne-respondentu īpatsvars, salīdzinot ar migrēnas grupu (63,6% pret 23,9%).
Mathew N. T. et al. Predictors of response to botulism toxin type A in chronic daily headache//Headache, 2008; 48(2):194-200.
Komentē dr. G. Baltgaile
Jau vairākus gadus botulīna toksīnu pielieto hroniska muskuļu saspringuma ārstēšanā. Arī galvassāpju gadījumos, ja tās ir saistītas ar perikraniālo un kakla muskuļu saspringumu, atzīmēts klīnisks efekts no botulīna toksīna pielietošanas.
Savlaicīgi ieņemtas tabletes racionalitāte
Gandrīz visi klīniskie pētījumi fokusēti uz galvassāpju samazināšanos pēc medikamentu ieņemšanas, un faktiski nav pieejami dati par to, vai agrīna terapija varētu samazināt galvassāpju ilgumu un intensitāti. Ar mērķi noskaidrot šo aspektu pētījumā iesaistīja 182 pieaugušos ar migrēnu, kuri mēnesi elektroniski dokumentēja migrēnas simptomus: galvassāpju ilgumu un intensitāti lēkmes sākumā, maksimumā un saistībā ar medikamentu ieņemšanu.
Kopumā tika dokumentētas 970 migrēnas epizodes, no kurām 620 epizodēs pacienti medikamentus ieņēma, pirms galvassāpes bija progresējušas līdz maksimumam. Novēroja, ka vidējais laiks no galvassāpju sākuma līdz to maksimumam bija 1,9 stundas pacientiem, kuri sāka terapiju pirmo 15 minušu laikā, bet 8,9 stundas tiem, kuri gaidīja līdz četrām un vairāk stundām ilgi. Tomēr nenovēroja atšķirības galvassāpju maksimālās intensitātes ziņā. Smalkāka analīze parādīja, ka nevis vispārēja agrīna medikācija, bet gan tieši triptāni saīsināja periodu starp medikamenta ieņemšanu un sāpju maksimumu.
Secinājumi: agrīna medikācija un triptānu lietošana var saīsināt periodu no galvassāpju sākuma līdz maksimumam, bet nesamazina galvassāpju maksimālo stiprumu. Tas var samazināt migrēnas radīto kaitējumu, samazinot galvassāpju kopējo ilgumu.
Hu X. H., Ng-Mak D., Cady R. Does early migraine treatment shorten time to headache peak and reduces its severity?//Headache, 2007; Nov.
Komentē dr. G. Baltgaile
Šis pētījums apstiprina praktisko novērojumu, ka migrēnas gadījumā (tāpat, kā izteiktas tensijas tipa sāpju gadījumos) efekts ir jo labāks, jo ātrāk tiek pielietota pretsāpju terapija. Bieži sastopami gadījumi, kad pacienti nogaida, paciešot galvassāpes, ar cerību, ka tās pāries vai nekļūs intensīvākas. Diemžēl tad, kad tas tā nenotiek un sāpes pieaug, medikamenta lietošana nereti ir neefektīva. Samērā bieži gana efektīvi ir ne tikai triptāni, bet arī nesteroīdie pretiekaisuma vai analgētiskie līdzekļi, ja tos iedzer uzreiz, sajūtot sāpes.
Triptānu un aspirīna salīdzinājums
Nesteroīdie pretiekaisuma līdzekļi un triptāni ir pamata līdzekļi akūtai migrēnas lēkmes kupēšanai. Aspirīns ir apstiprināts lietošanai ne tikai vidēji stipru, bet arī spēcīgu migrēnas sāpju gadījumā.
Tiek piedāvāta trīs randomizētu placebo kontrolētu pētījumu metaanalīze par efektivitāti un drošību aspirīna (1000 mg) un sumatriptāna (50 mg) monodevai. Tika aprēķināti sekojoši parametri: sāpju samazināšanās divu stundu laikā, sāpju kupēšana divu stundu laikā un 24 stundu bezsāpju periods. Aspirīnam šie parametri bija spēkā attiecīgi 51,5%, 27,1% un 23,5% pacientu; sumatriptānam attiecīgi 46,6%, 29% un 22,2%. Placebo grupā: 33,9%, 15,1% un 14,6%.
Kā redzams, abu medikamentu terapeitiskā aktivitāte būtiski atšķīrās no placebo, bet ne savstarpēji. Šī sakarība saglabājās arī pacientu apakšgrupās ar dažādas intensitātes migrēnu. Turklāt aspirīna grupā bija mazāks ziņoto blakusefektu biežums.
Tādējādi pētījuma autori norāda, ka aspirīns var tikt lietots primāri migrēnas lēkmes gadījumā, tā neefektivitātes gadījumā pievienojot triptānus.
Lampl C. et al. Efficacy and safety of 1 000 mg effervescent aspirin: individual patient data meta-analysis of three trials in migraine headache and migraine accompanying symptoms//J Neurol, 2007; 254(6): 705-12.
Komentē dr. G. Baltgaile
1000 mg aspirīna un 50 mg sumatriptāna analgizējošais efekts ir līdzvērtīgs zemas vai vidēji intensīvas migrēnas lēkmes kupēšanā. Smagas lēkmes kupēšanā pielieto 100 mg sumatriptāna vai citus triptānus devās, kas ir salīdzināmas ar 100 mg sumatriptāna.
Par labu kombinētai terapijai
Migrēnas patofizioloģija ir kompleksa, ar multipliem neirofizioloģiskiem mehānismiem. Migrēnas lēkmes kupēšana ar vienu medikamentu (monoterapija) ir apstiprināta kārtība, tomēr aptuveni trešā daļa pacientu pārtrauc nozīmēto monoterapiju nepietiekama efekta vai blakusefektu dēļ. Tādējādi lielai daļa migrēnas pacientu racionāla būtu ārstēšana ar vairākiem medikamentiem, no kuriem katrs darbojas uz savu neirotransmiteru sistēmu.
Pēdējā laikā pastiprināta uzmanība tiek pievērsta kombinētai akūtas migrēnas lēkmes ārstēšanai, norādot uz triptānu un NSPL kombinācijas labāku efektivitāti. Izmantojot terminus migrēna, akūta terapija, sumatriptāns, naproksēns, kombinācija, tika atlasīta MEDLINE datu bāzē pieejamā informācija. Papildus tika izmantoti Amerikas Galvassāpju biedrības, Amerikas Neiroloģijas akadēmijas un Internacionālās galvassāpju biedrības publicētie materiāli. Neņemot vērā identificēto pētījumu dizainu, augstāka triptānu un NSPL kombinācijas efektivitāte bija nepārprotama. Divi lieli nesen veikti kontrolēti pētījumi ar fiksētu triptānu un NSPL kombināciju (50-85 mg sumatriptāns + 500 mg naproksēns) pierādījuši šīs kombinācijas pārākumu pār katru preparātu monoterapijā (panesamība abiem pētītajiem medikamentiem bija līdzvērtīga).
Augstākminētās literatūras analīzes autori norāda, ka kombinēta pieeja paaugstina visu standarta kritēriju sasniedzamību salīdzinājumā ar monoterapiju. Dažās valstīs lietošanai apstiprinātas šādas kombinācijas fiksētās medikamentu formās.
Krymchantowski A. V., Jevoux Cda C. The experience of combining agents, specially triptans and NSAID, for the acute treatment of migraine - a review//recent patents CNS Drug Discov, 2007; 2(2): 141-4.
Komentē dr. G. Baltgaile
Gan iepriekšējos pētījumos, gan klīniskajā praksē ir pierādīta augsta triptānu un NSPL kombinācijas efektivitāte smagu migrēnas lēkmju kupēšanai. Īpaši tas attiecas uz triptānu un naproksēna kombināciju: naproksēna pielietošana pēc triptāniem (parasti - pēc dažām stundām) ļauj izvairīties no migrēnas lēkmes atkārtojuma. Manā praksē izdevās kupēt arī ļoti smagas un medikamentu rezistentas lēkmes, kombinējot triptānu un NSPL. Uzskatu, ka naproksēns ir vispiemērotākais preparāts šim nolūkam (kā arī ar menstruācijām saistītas migrēnas ārstēšanai), pateicoties tā ietekmei uz prostaglandīniem. Diemžēl Latvijas aptieku tīklā šī preparāta vairs nav.