Pacients ar neskaidras etioloģijas nieru - plaušu sindromu
Klīniskā gadījuma demonstrācija
(dr. V. Kuzema)
Paciente, 61 gadu veca, stacionēta 8. nodaļā neatliekamā kārtā 2008. gada 3. aprīlī. Iestājoties sūdzas par izteiktu nespēku, elpas trūkumu un paaugstinātu ķermeņa temperatūru līdz 40oC.
Dzīves anamnēze
Ir zināms, ka pacientei ir mezglaina vairogdziedzera transformācija, hipotireoze (kompensēta). Terapijā lieto L-tiroksīnu, regulāri tiek novērota pie endokrinologa. Apmēram gadu ir paaugstināts asinsspiediens, lieto enalaprilu - 10 mg/d. Bijušas piecas grūtniecības - divi bērni, trīs aborti. Ģimenes anamnēze ir labvēlīga. 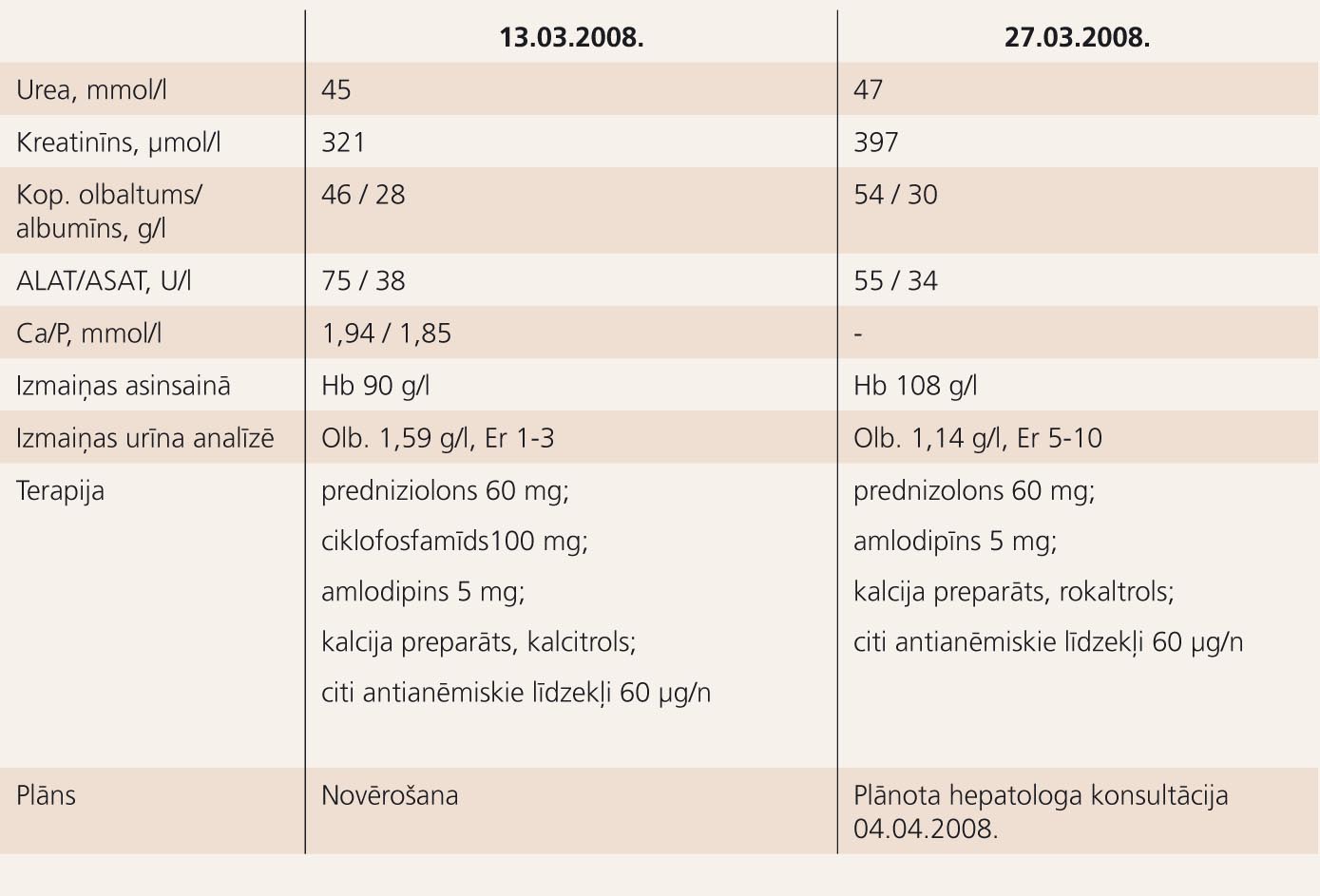

Slimības anamnēze
Veselība pasliktinās 2007. gada oktobrī, kad paciente konstatē nelielas perifēras tūskas uz kājām. Veikti ambulatoriski izmeklējumi, bet, nesagaidot to rezultātus, paciente aizbrauc uz Taizemi, kur pavada divas nedēļas. Trīs dienas pēc atgriešanās no ceļojuma pacientei paaugstinās ķermeņa temperatūra līdz 38oC, pievienojas sauss klepus un nespēks. Terapija simptomātiska - pretklepus mikstūras, paracetamols. Ģimenes ārsta konsultācija - 2008. gada 2. janvārī. Veikta rentgenoloģiskā izmeklēšana plaušām (norma). Terapija: cefuroksīms 500 mg/d, nimesulīds 100 mg/d. Dinamikā pašsajūta uzlabojusies. Progresējošas nieru mazspējas dēļ (kreatinīns asinīs 223 µmol/l →353 µmol/l) rekomendēta nefrologa konsultācija ambulatori.
Pirmā nefrologa konsultācija
Apskates laikā aktīvas sūdzības neuzrāda. Arteriālais asinsspiediens - 140/80 mmHg. Anamnēzē veikti izmeklējumi (29. janvārī): Urīna analīze: īp. sv. 1020; olbaltums - 2,39 g/l; izmainītie eritrocīti 15-18 r. l., leikocīti - negatīvs, nieru epitēlijs 1-2 r. l., hialīnie cilindri 1 r. l., graudainie cilindri 2-1 r. l. Asinsaina: leikocīti 8700; hemoglobīns 12,9 g/dl. US vēdera dobuma orgāniem: hronisks kalkulozs holecistīts. Izteikts difūzs nieru parenhīmas bojājums ar parenhīmas cistām. Diagnozes precizēšanai (30. janvārī) nozīmēti papildu izmeklējumi. Paaugstinātie nieru funkcionālie rādītāji (kreatinīns, urea), samazinātais albumīnu līmenis asinīs, kā arī samazinātais kalcija un paaugstinātais parathormona līmenis asinīs var liecināt par hronisku nieru slimību. Veikta arī asins seroloģiskā izmeklēšana. Jāatzīmē, ka reimato īdais faktors, ASL, C-reaktīvais olbaltums bija normas robežās, bet EGĀ - 75 mm/st.
Diagnoze
Nefrotisks-nefrītisks sindroms. Arteriāla hipertensija. Hroniska nieru slimība IV (GFĀ 16,7 ml/min).
Pirmā hospitalizācija
Paciente akūtā kārtā tiek stacionēta Nefroloģijas centrā. Diagnoze iestājoties - nefrītisks sindroms (p-ANCA asociēts vaskulīts), nieru mazspēja (kreatinīns asinīs 6,6 mg/dl, urea 29,4 mmol/l). Hospitalizācijas laikā pirmreizēji konstatēta arī HCV infekcija, krioglobulinēmija. Veikta ultarsonogrāfija vēdera dobuma orgāniem. Slēdziens: aknas gludām kontūrām, struktūra homogēna. Žultspūslis - visu lūmenu pilda ehostruktūra ar ēnām. Labā niere 10,2 x 4,1 cm, kreisā niere 10,4 x 4,8 cm. Cortex gradus 3. Kreisās nieres augšpolā 2,4 cm cista. Nieru punkcijas biopsija: materiāls maz-informatīvs, nav iegūti glomeruļi.
Diagnoze
p-ANCA asociēts vaskulīts. Krioglobulinēmija. Ātri progresējošs glomerulonefrīts. Nefrītisks sindroms. Sekundāra anēmija. Arteriāla hipertensija. Hepatīta C vīrusa infekcija. Krioglobulinēmija.
Terapija
- metilprednizolons 500 mg i/v 3 dienas → prednizolons 60 mg/d p/o;
- ciklofosfamīds 400 mg i/v 1 x → ciklofosfamīds 100 mg/d p/o;
- citi: amlodipīns 10 mg/dn, omeprazols, kalcija preparāti, rokaltrols, eritropoetīns.
Ņemot vērā nieru mazspēju, paciente tiek gatavota nieru aizstājterapijai un 27. februārī izveidota AVF kreisajā apakšdelmā. Uz terapijas fona pacientei nieru funkcija uzlabojusies, seruma kreatinīns 6 mg/dl → 3,7 mg/dl. 3. martā paciente apmierinošā stāvoklī tiek izrakstīta no stacionāra.
Ambulatorā novērošana
Līdz nākamajai stacionēšanai pacienti divas reizes ambulatori konsultē nefrologs. Pacientes pašsajūta laba, uzlabojusies apetīte. Klīniskajos izmeklējumos saglabājas augsti urēmiskie rādītāji, paaugstinātas aknu proves. Lietojot EPO terapiju, uzlabojas hemoglobīna līmenis līdz 108 g/l (1. tabula).
Otrā hospitalizācija
Pacientes stāvoklis pēkšņi pasliktinās, paaugstinās ķermeņa temperatūra līdz pat 40oC. Akūtā kārtā 3. aprīlī paciente tiek stacionēta P. Stradiņa Klīniskās universitātes slimnīcas Nefroloģijas centrā. Iestājoties stacionārā, vispārējais stāvoklis smags, ķermeņa temperatūra 40oC. Plaušās vezikulāra elpošana, bazāli sastrēguma trok-šņi. Sirdsdarbība ritmiska, 80 reizes minūtē, asinsspiediens - 120/80 mmHg. Nelielas tūskas uz apakšstilbiem.
Pirmā hospitalizācijas nedēļa
Izmeklējumu rezultāti Asinsaina un bioķīmija:
- Lei 14 tūkst.; Er 3,49 milj.; Hb 104 g/l; Ht 31 %; Tr 195 tūkst.; L formula: Meta - 1%; St 5%; Sg 89%; Ly 4%; Mo 1%.
- APTL 38 sek., PI 88%, fibrinogēns 7,5 g/l.
- ALAT 52 U/l, ASAT 37 U/l, LDH 852 U/l, kop. bilirubīns 10 µmol/l, kop. olb./alb. 56/31 g/l, kreatinīns 6 g/dl, K 5,9 mmol/l, Ca 2,31 mmol/l.
- CRO asinīns - 70,7 mg/l.
 2. tabulaAmbulatorā kontrolē veikto izmeklējumu rezultāti un ārstēšana
2. tabulaAmbulatorā kontrolē veikto izmeklējumu rezultāti un ārstēšana
Urīna analīze: īp. sv. 1011, olb. 1,6 g/l, Lei 4-8, Er 20-30 r. l. Rentgenogramma plaušām (3. aprīlis): labajā plaušā multipli saplūstoši infiltratīvi aizēnojumi. Datortomogrāfija plaušām (4. aprīlis): labajā plaušā, sākot no augšējām zonām, ir diferencējami infiltratīva rakstura aizēnojumi, arī peribronhovaskulārā infiltrācija un vairāki samērā lieli, blīvi mezgli arī lejas daivās. Kreisās plaušas lejasdaivā matstikla tipa ēnas. Videnē nedaudz lielāki limfmezgli pretraheāli. Plaušu sakņu apvidū palielinātus limfmezglus pārliecinoši neredz. Secinājums. Aprakstītas pārmaiņas var būt saistāmas ar granulomatozu vaskulītu (Vēgenera granulomatoze?), taču precizēšanai būtu vēlama endobronhiāla izmeklēšana un kontrole dinamikā.
Darba diagnoze
Sākotnēji domājām par p-ANCA asociēta vaskulīta uzliesmojumu, progresējošu nieru mazspēju.
Terapija
- Metilprednizolons 500 mg i/v 3 dienas, pēc tam prednizolons 60 mg p/o.
- Ciklofosfamīds 200 mg i/v (1µ; 4. ap rīlī).
- Amoksiciklīns 1,2 g/d i/v (no 4. aprīļa).
- Ceftriaksons 1 g/d i/v (no 4. aprīļa).
- Kalcija acetāts 3,5 g/d, alfacalcidols 0,5 µg/d, citi antianēmiskie līdzekļi 60µg/ n, amlodipīns 10 mg/d, fosinoprils 10mg/ d, metoprolols 100 mg/d, omeprazols 20 mg/ d.
- Hemodialīze uzsākta neatliekami 4.aprīlī, izmantojot AVF kreisajā apakšdelmā.
Objektīvā atrade
Pirmajā nedēļā pacientes vispārējais stāvoklis ir apmierinošs, paciente pat atzīmē uzlabošanos. Ķermeņa temperatūra jau no 5. aprīļa ir normāla. Asinsspiediens - 130/80 mmHg, mirdzaritmija 80-100 reizes minūtē. Diurēze 1700 ml/dn. Ultrafiltrācija hemodialīzes laikā 0,5-1,5 l. Neliela zem-ādas hematoma AVF rajonā.
Izmeklējumi
Asins, urīna uzsējumi: negatīvi. Seroloģiskā analīze: C3 0,97 g/l, C4 0,29 g/l, ANA - negatīvs, p-ANCA - pozitīvs, c-ANCA - negatīvs. CRO asinīs: 187 mg/l. Asinsaina: Lei 3,9 tūkst.; Er 3,1 milj.; Hb 93 g/l; Ht 27,5%; Tr 190 tūkst.; Formula - N. Ehokardioskopija: viegla abu ātriju dilatācija. Kambari normāla lieluma. Viegla kreisā kambara hipertrofija. Saglabāta kreisā kambara globāla sistoliskā funkcija. AoV viru skleroze bez stenozes. AR - I pakāpe. Pārējās sirds vārstules vizuāli neizmainītas. Mitrāla regurgitācija - II pakāpe. Triksupidāla regurgitācija - II-III pakāpe. Mērena pulmonāla hipertensija (labā kambara sistoliskais spiediens 50-55 mmHg). Perikards - norma.
Otrā hospitalizācijas nedēļa
Vispārējais stāvoklis saglabājas relatīvi apmierinošs. Parādās minimāla ādas un sklēru dzelte. Asinsspiediens 120/80 mmHg. Saglabājas mirdzaritmija 80-100 reizes minūtē.Izmeklējumi
Datortomogrāfija plaušām (11. aprīlis): joprojām labajā plaušā ir multiplu infiltrātu ēnas, arī peribronhovaskulārās infiltrācijas pārmaiņas. Šajos mezglainajos veidojumos ir radusies kavitācija. Kreisajā plaušā ir matstikla tipa ēnas, vairāk bazālās daļās, taču infiltratīva rakstura aizēnojumus neredz. Secinājums. Ņemot vērā klīnisko atradi un datortomogrāfiju mainību, ir tomēr vairāk datu par granulomatozu vaskulītu - Vēgenera granulomatozi, vienīgi netipiski, ka ir maz izteiktu pārmaiņu kreisajā plaušā. Fibrobronhoskopija (14. aprīlis): neliela trahejas diskinēzija, nedaudz pastiprināts gļotādas asinsvadu zīmējums, citādi norma.
- Bronhu skalojuma bakterioloģiskā izmeklēšana: aug Candida albicans un E. coli; BK - negatīvs.
- Bronhu skalojuma klīniskā izmeklēšana: Lei 15-20 r. l.; Er 5-10 r. l., alveolāri makrofāgi 2-4 r. l.; vidēji daudz bronhu epitēlija.
- Bronhu skalojuma citoloģiskā izmeklēšana: distrofiskas izmaiņas cilindriskā epitēlijā. Šūnas bez atipijas pazīmēm.
- Bronhu skalojuma bakterioloģiskā izmeklēšana uz tbc: negatīvs.
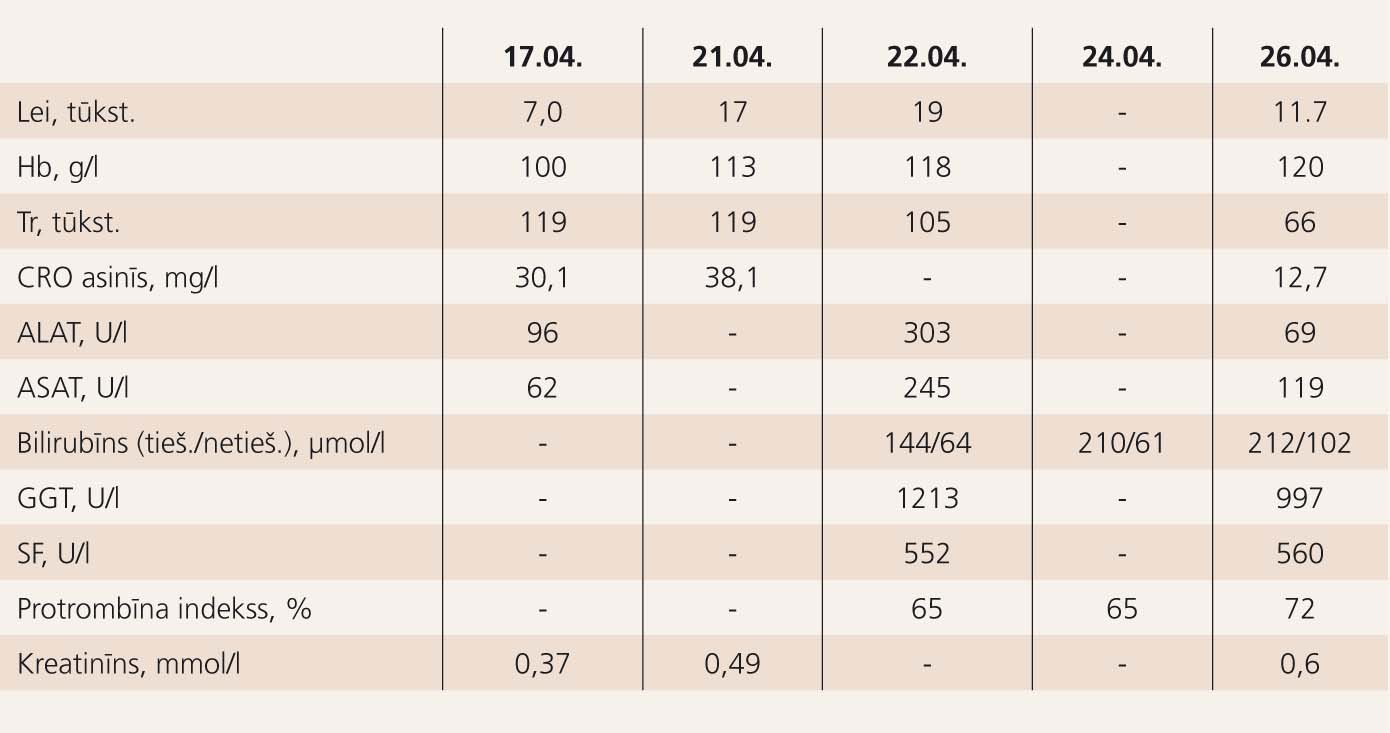
- Kreatinīns 0,37 mmol/l, urea 23 mmol/l, ALAT 96 U/l, ASAT 62 U/l, kopējais olbaltums 50 g/l, albumīns 23 g/l, Ca 2,1 mmo/l, P 1,56 mmol/l, CRO 30,1 mg/l.
Asinsaina: Lei 7,0 tūkst.; Er 3,29 milj.; Hb 100 g/l; Ht 30,1%; Tr 119 tūkst.; Formula: St 9%; Seg 89%, Ly 9%, Mo 4%.
Terapija
- Prednizolons 60 mg p/o.
- Amoksiklāvs 1,2 g/d i/v (4.-17. aprīlis)
- Ceftriaksons 1 g/d i/v (no 4. aprīļa)
- Kalcija acetāts 3,5 g/d, alfakalcidols 0,5 µg/d, citi antianēmiskie līdzekļi 60 µg/n, bisoprolols 5 mg/d, aspirīns 100 mg/d, omeprazols 20 mg/d.
- Hemodialīze (AVF) no 4. aprīļa.
Trešā hospitalizācijas nedēļa
Pacientes vispārējais stāvoklis 21. aprīlī strauji pasliktinās. Sūdzības par izteiktu vājumu, nespēku, klepu ar gaišām krēpām. Objektīvi: minimāla ādas un sklēras dzelte; ķermeņa temperatūra normāla; asinsspiediens 120/80 mmHg; mirdzaritmija; plaušās ve zi kulāra elpošana, bazāli mitri trokšņi; nelielas perifēras tūskas uz apakšstilbiem.
Izmeklējumi
Asinsaina: strauji pieaudzis leikocītu skaits. Mazinās trombocītu skaits (Lei 17 tūkst.; Er 3,5 milj.; Hb 113 g/l; Ht 33%; Tr 114 tūkst.; Formula - Mieloc. 1%, St 7%, Seg 80%, Ly 9%, Mo 3%, Normoblasti 8%). Datortomogrāfija plaušām (18. aprīlis): salīdzinot ar 11. aprīli, joprojām ir samērā strauja KT ainas dinamika. Labajā plaušā infiltrāti mazinās apjomā, vairākos no tiem no jauna radusies kavitācija, ir arī matstikla tipa ēnas un peribronhovaskulāro audu sabiezējumi. Radušas pārmaiņas arī kreisajā plaušā, pārsvarā matstikla tipa un arī perēkļaina rakstura, lielu infiltrātu nav. Secinājums: kā iepriekš, vairāk norādījumu par granulomatozu vaskulītu - Vēgenera granulomatozi.
Konsilijs
Prof. A. Pētersons, V. Kuzema, E. Bormane, U. Kopeika, M. Znotiņš, prof. U. Dumpis, I. Bārzdiņa. Pacientes vispārējais stāvoklis smags. Klīniski vērojama negatīva dinamika - veidojas kavitācijas plaušu laukos, progresē aknu bojājums.
Darba diagnoze
P-ANCA asociēts vaskulīts ar aknu un nieru bojājumu. Ātri progresējošs glomerulonefrīts. Hroniska nieru saslimšanas V. Hemodialīze. Jauktas ģenēzes anēmija. Hepatīta C vīrusa infekcija. Žultsakmeņu slimība. Mirdzaritmija.
Diferenciāldiagnoze
- Membranoproliferatīvs glomerulonefrīts.
- Infekcija (tuberkuloze; melioidoze).
- Neskaidras ģenēzes aknu bojājums (toksisks - amoksiklāvs?).
Terapija un rekomendācijas
- Turpināt iesākto glikokortikoīdu terapiju, atcelt ceftriaksonu, pievienot tienāmu.
- Rekomendētie izmeklējumi: ārējās elpošanas tests; dinamikā pēc 10 dienām atkārtot KT plaušām; apsvērt atkārtotu nieru biopsijas, kā arī transbronhiālu plaušu biopsijas veikšanu; noteikt CIV antivielas un asins gāzes sastāvu.
22.-25. aprīlī vispārējais stāvoklis joprojām smags, paciente pie samaņas, nedaudz miegaina, bet domāšana nav traucēta. Ķermeņa temperatūra normāla. Saglabājas dzelte. Asinsspiediens 100/60 mmHg. Mirdzaritmija 90 reizes minūtē.
Izmeklējumi (23.-25. aprīlis)
US vēdera dobuma orgāniem: aknas - gludu kontūru, paaugstinātu ehogenitāti. Žultspūslis samazināts apjomā, tajā žultsakmens. Kopējais žultsvads nav paplašināts. Liesa, aizkuņģa dziedzeris - homogēns.
- ANA, c-ANCA, av pret CIV negatīvs; p-ANCA pozitīvs; av pret MPO - 5,8 U/ml (N
Turpmākā slimību gaita
Veikta telefoniska konsultācija ar dr. Ligutu par aknu aizstājterapijas veikšanas iespējām. Dinamikā klīniski vērojama neliela uzlabošanās - samazinās elpas trūkums, kā arī pēc atkārtotiem bioķīmiskiem izmeklējumiem nedaudz labojas aknu funkcija. Turpina uzsākto terapiju, taču 30. aprīlī pacientei pēkšņi sākusies asins spļaušana, nestabila hemodinamika, kardiopulmonāla mazspēja. Neskatoties uz vazopresoru terapiju, saglabājas hipotensija, tāpēc paciente pārvesta turpmākai ārstēšanai uz reanimācijas nodaļu. Reanimācijas nodaļā pacientei tika uzsākta nepārtraukta veno-venoza hemodiafiltrācija, kā arī terapija ar kateholamīniem pieaugošās devās. 1. maijā piepeši attīstās asistolija uz mākslīgās plaušu ventilācijas fona. Sirdsdarbību atjaunot neizdodas, un 1. maijā konstatē exitus letalis.
Diagnoze
- Sistēmas vaskulīts (p-ANCA asociēts) ar plaušu un nieru bojājumu. Ātri progresējošs glomerulonefrīts.
- Abpusēja abscedējoša pneimonija (suspekta melioidoze).
- HNS V. Hemodialīze.
- Jauktas ģenēzes anēmija.
- Toksisks aknu bojājums (amok siklāvs). Vīrusa hepatīta C infekcija. Žultsakmeņu slimība.
- Ieildzis mirdzaritmijas paroksisms.
- Plaušu asiņošana (30. aprīlis.). Akūta kardiopulmonāla mazspēja.
Diferenciāldiagnoze
Melioidoze (Burkholderia pseudomallei):
- visbiežākais endemiskais rajons - Taizeme;
- gramnegatīva flora - Burkholderia pseudomallei;
- inkubācijas periods vidēji deviņas dienas; tipiski - latenta; infekcijas reaktivācija pēc vairākiem mēnešiem;
- slimības aktivāciju veicina: imūnsupresīvā terapija, hroniska nieru saslimšana, cukura diabēts un alkoholisms;
- plaušu bojājums - bronhopneimoniskās pārmaiņas vai mezglaini veidojumi ar kavitācijām.
Teorētiskais pārskats par melioidozi (prof. Uga Dumpis)
Angļu patologs Alfrēds Vitmors, kurš strādāja Birmā 1912. gadā (tajos laikos jaunus cilvēkus ar aristokrātisku izcelsmi sūtīja uz kolonijām kādu laiku pastrādāt), Birmas morfija lietotājiem autopsijās novēroja slimību, kas noritēja ar abscesiem un smagiem ādas bojājumiem. Viņš izolēja mikroorganismu no strutām un pirmo reizi aprakstīja šo slimību. Kopš tā laika slimību sauc par Vitmora slimību jeb melioidozi. Biežāk šo slimību novēro tieši Dienvidaustrumu Āzijā, īpaši Taizemē, Vjetnamā un Birmā. Slimība ir tipiska rīsu audzētājiem. To izraisa mikroorganisms Burkholderia pseudomallei. Ar to slimo arī dzīvnieki. Tas nozīmē, ka šo slimību nevar dabūt ārā no dabas. Visbiežāk to novēro mājdzīvniekiem. No brūcēm mikroorganisms nonāk augsnē vai ūdenī, kur turpina vairoties un atkal nonāk pie cilvēkiem. 19% no stacionētām sadzīves pneimonijām (smagām) Taizemē izraisa šis mikroorganisms. Šī nav reta slimība, ar to var inficēties, kontaminējot brūces un ievainojumus. Ievainojumi ir nozīmīgs riska faktors. Vjetnamas kara laikā ļoti daudz amerikāņu gāja bojā no šīs slimības, un tā tika nosaukta par lēno nāvi. Cilvēks cilvēkam praktiski šo slimību nepārnes. Šis ir potenciāls bioterorisma aģents, jo ar to var kontaminēt ūdeni vai augsni. Klīniskās formas: akūta, lokalizēta infekcija - abscesi, parotīts. Tipiskākā ir tieši plaušu forma. Var būt hroniska slimības norise, kas ļoti atgādina tuberkulozi. Riska faktori septiskai un smagai slimībai pārliecinoši ir demonstrēti vairākos pētījumos, un tie ir cukura diabēts, kortikosteroīdu terapija, nieru mazspēja un AIDS. Septiskā forma bieži var būt fatāla, neskatoties pat uz adekvātu antibakteriālu terapiju. Šo slimību diagnosticē ar asins vai strutu uzsējumiem, bet ir iespējama arī seroloģija. Ārstē ar imupenēmu vai ceftazidīmu. Aktivitāte ir arī ceftriaksonam un amoksiklāvam, doksaciklīnam un kotrimoksazolam.
Diskusija
Prof. A. Pētersons: Tas, ko nefrologi parasti redz, ja runā par ĀPGN, ir nefrītiskais sindroms, progresējoša nieru mazspēja, pusmēneši biopsijā un difūzi infiltrāti plaušās (parasti abpusēji), bieži ar masīvu plaušu asiņošanu. Biežākie cēloņi: sistēmiskie vaskulīti, Vēgenera granulomatoze, mikroskopiskais poliangīts un citas sistēmas saistaudu slimības. Pacientei sākumā bija aizēnojumi plaušās. To iemesls varētu būt nekrotizējošas infekcijas, kur dominē anaerobas baktērijas, kuras ne vienmēr var pierādīt - gramnegatīvās baktērijas, staphilococcus aureus, streptococcus, smagākos gadījumos tuberkuloze, ne-tuberkulozas mikobaktērijas. Arī sēnes pacientiem ar novājinātu imūnsistēmu varētu būt par iemeslu plaušu bojājumam, kavitācijām. Plaušu kavitācijas neinfekciozu iemeslu dēļ var attīstīties pie plaušu artērijas trombembolijas, vaskulītiem, neoplāzijām. Kāda ir pacientes galīgā diagnoze - tas joprojām ir atklāts jautājums, bet konsilija gaitā ir kāda radoša ideja. Par to sīkāk profesors U. Dumpis. Prof. U. Dumpis: Negribu apgalvot, ka pacientei ir melioidoze, taču paciente bija Taizemē, ceļoja zemes iekšienē pie saldūdens. Paciente saņēma lielas steroīdu devas, pacientei ir nieru mazspēja, kas arī ir papildu riska faktors. Tāpēc pilnīgi mēs šo slimību izslēgt nevaram. Mūsu paciente saņēma ceftriaksonu un amoksiklāvu. Ārstēšana parasti noris desmit dienas vai pat ilgāk - sākotnēji tas ir imipenēms vai ceftazidīms, pēc tam pārejot uz uzturošo terapiju, kas ilgst vismaz mēnesi, parasti ar doksaciklīnu un kotrimoksazolu. Kāpēc nav izaudzis šis mikroorganisms? Visticamāk, tāpēc, ka paciente uzreiz ilgstoši saņēma ceftriaksonu un amoksiklāvu; uzsējumi tika veikti vēlāk. Prof. I. Mihailova: Vai pirms ceļojuma bija veiktas urīna analīzes? Vai ambulatori tika veikta kaut viena analīze, kas varētu liecināt, ka viņai iepriekš jau bijusi kāda nieru slimība? Vai arī tā attīstījās tikai pēc Taizemes apmeklējuma? Dr. V. Kuzema: No ambulatoriem izmeklējumiem bija pieejama tikai bioķīmija, kur bija paaugstināts kreatinīna līmenis, un asins-aina. Zināms, ka asinsspiediens bija paaugstināts jau gadu pirms brauciena. Doc. V. Šiliņš: Vai pacientei bija arī otorinolaringologa konsultācija? Dr. V. Kuzema: Nebija. Prof. A. Danilāns: Bet kas ir ar seroloģiju? Vai ar to mēs netiekam jūsu versijai tuvāk klāt? Man nepatīk, ka raksta „vīrusu hepatīta C infekcija". Godīgāk pateikt - es nezinu. Vai arī teikt, ka tas ir iekaisums. Prof. U. Dumpis: Seroloģija Latvijā šai slimībai nav pieejama. Par hepatītu C - protams, tas nav pierādīts, jo ir tikai anti-HCV av, kas teorētiski var būt arī viltus pozitīvs pie auto-imūnām slimībām. Bet, kas attiecas uz aknu bojājumu, tur ir pārliecinošs holestātisks sindroms. Mēs gaidām radioloģiskos izmeklējumus aknām. Prof. A. Pētersons: Tā kā biopsija mums neizdevās, varbūt viņai pat nebija ĀPGN, varbūt tas bija vīrusu hepatīta C saistīta krioglobulinēmija un MPGN, kas diezgan strauji progresē līdz nieru mazspējai. Terapija būtu ilga. Prof. I. Mihailova: Nevar izslēgt, ka sākumā nebija vaskulīts, iespējams, arī Vēgenera granulomatoze. Ja pacients saņem imūnsupresīvo terapiju un pēc tam viņam rodas kaut kādas komplikācijas plaušās, tur ir ļoti lielas aizdomas par sekundāru infekciju. Tad ir ārkārtīgi grūti atšķirt, kas to īsti izraisījis. Par ANCA. Neskatoties uz šīs analīzes specifitāti, ANCA dažkārt parādās arī pie infekcijām.
Nozares
- Alergoloģija 51
- Algoloģija 84
- Androloģija 5
- Anestezioloģija 32
- Arodmedicīna 11
- Dermatoloģija 195
- Dietoloģija 36
- Endokrinoloģija 358
- Farmācija 74
- Farmakoloģija 206
- Fitoterapija 10
- Fizikālā medicīna 14
- Fleboloģija 48
- Ģenētika 17
- Ģimenes medicīna 354
- Hematoloģija 4
- Hepatoloģija 55
- Imunoloģija 16
- Infektoloģija 316
- Internā medicīna 28
- Kardioloģija 550
- Ķirurģija 199
- Narkoloģija 39
- Neatliekamā medicīna 34
- Nefroloģija 71
- Neiroloģija 399
- Netradicionālā medicīna 15
- Oftalmoloģija 86
- Onkoloģija 255
- Otorinolaringoloģija 81
- Patoloģija 3
- Pediatrija 229
- Podoloģija 3
- Psihiatrija-psihoterapija 275
- Psihosomatika 42
- Pulmonoloģija 154
- Sabiedrības veselība 341
- Sporta medicīna 16
- Stomatoloģija 49
- Uroloģija 102
- Uzturzinātne 98