Jaunu mutes dobuma ļaundabīgo audzēju gadījumu skaits katru gadu pasaulē ir 365 tūkstoši. Arī Latvijā mutes dobuma audzēji ir aktuāla problēma onkoloģijā. Audzēju sastopamības pieaugums vērojams vīriešiem un līdz ar vecumu. Galvenie modificējamie riska faktori ir smēķēšana un slikta mutes higiēna.
Pilnvērtīgi izārstēt slimību iespējams lielākoties ķirurģiski. Veiksmīgas ārstēšanas priekšnosacījums ir iespējami agrāka diagnostika. Šajā klīniskajā gadījumā esam aprakstījuši savu pieredzi ar kompleksu mēles atjaunošanu pēc audzēja izgriešanas.
Klīniskais gadījums
Paciente, 73 gadus veca, 2018. gada jūlijā ambulatori vērsās pie plastikas ķirurga sakarā ar izčūlojumu mēlē. Apskates brīdī sūdzības par pastāvīgām sāpēm mutes labajā pusē, apgrūtinātu runāšanu, cietas barības norīšanu.
Anamnēze un apskate
Anamnesis morbi
Apskates brīdī sūdzībām ir sešus mēnešus ilga anamnēze. Pie plastikas ķirurga pacienti nosūtīja LOR speciālists. Iepriekš veiktā biopsijā no mēles izčūlojuma konstatēja II pakāpes invazīvu plakanšūnu karcinomu ar pārragošanos.
Anamnesis morborum
Paciente hroniskas slimības noliedz. Atzīst smēķēšanu, 40 paciņu gadi.
Status objectivus
Vispārējais pacientes stāvoklis ir apmierinošs. Paciente komunikācijā ir atsaucīga un saprotoša. Izmeklējot orgānu sistēmas, novirzes no normas nekonstatē.
Status localis
Mēles eksofīts tumors labajā pusē (1. attēls). Palpējami palielināti kakla limfmezgli labajā pusē.
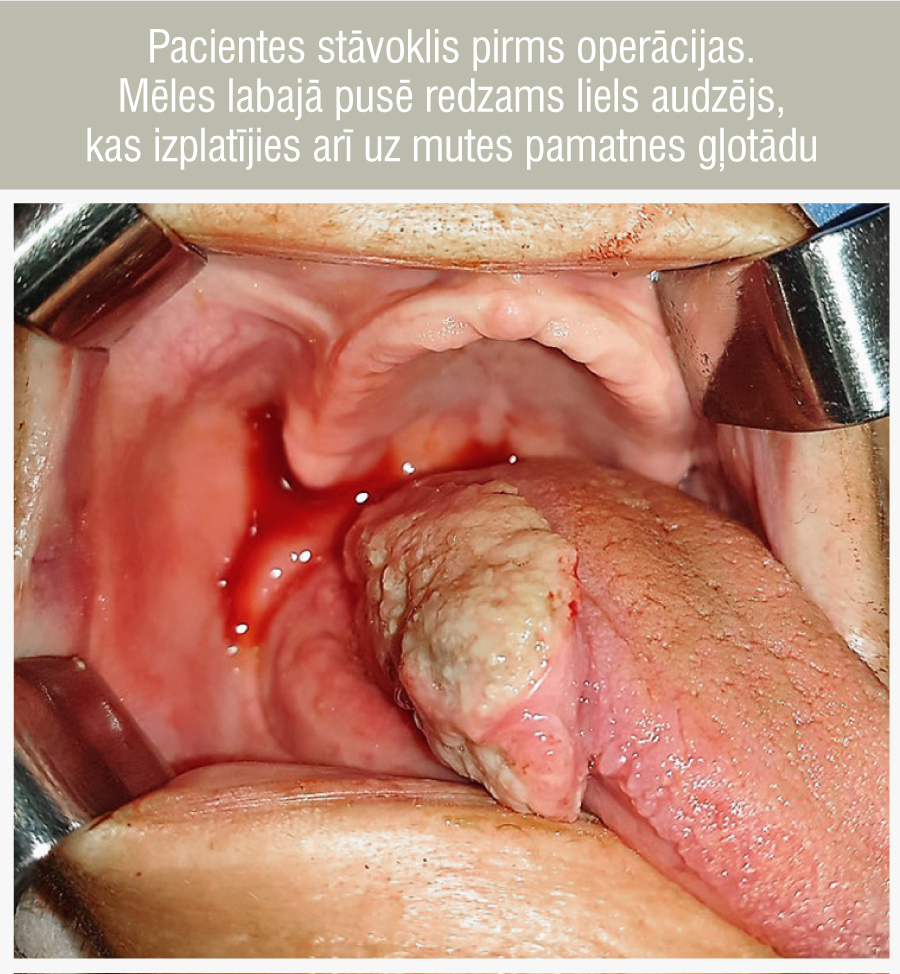

1. attēls
Pacientes stāvoklis pirms operācijas. Mēles labajā pusē redzams liels audzējs, kas izplatījies arī uz mutes pamatnes gļotādu
Izmeklējumi
- Plaušu rentgenogramma — patoloģiskas izmaiņas nav konstatētas.
- Kakla ultrasonogrāfija — limfadenopātija, specifiski limfmezgli kakla labajā pusē.
- Magnētiskā rezonanse galvai un kaklam — jaunveidojums mēles ķermeņa labajā pusē, kas izplatās arī aukslēju mandelē labajā pusē, specifisks limfmezgls labajā pusē.
- Asins analīzes — normas robežās.
- Elektrokardiogramma — labā ātrija pārslodzes pazīmes, intraventrikulāras vadīšanas traucējumi.
Ārstēšana
Ņemot vērā klīnisko, attēldiagnostikas un patohistoloģisko atradi, ir indicēta operācija: hemiglosektomija, kakla limfadenektomija, mēles rekonstrukcija ar mikrovaskulāru lēveri. Paciente plānveida kārtā tiek stacionēta Mikroķirurģijas centrā. 2018. gada jūlijā tika veikta sešas stundas gara operācija: augšējā traheostomija, audzēja ekscīzija, limfadenektomija labajā un kreisajā pusē pirmajā un otrajā grupā, mēles rekonstrukcija ar augšstilba priekšējo—sānu mikrovaskulāru lēveri (anterio—lateral thigh (ALT) flap). Operācijā piedalījās Dr. Kalvis Pastars, Dr. Jānis Zariņš, Dr. Vadims Ņefjodovs, operāciju māsa Linda Lapiņa. Anestēziju nodrošināja Dr. Jevgeņijs Stepanovs un anestēzijas māsa Aleksandra Dmitrijeva.
Operācijas gaita
Operācija tika sākta ar augšējo traheostomiju, lai nodrošinātu brīvu pieeju mutes dobumam, apakšžoklim un kaklam. Nākamais operācijas posms — kakla limfadenektomija: izpreparē m. sternocleidomastoideus labajā pusē, v. jugularis communis, v. jugularis externa, v. jugularis interna, a. carotis interna, a. carotis externa, a. facialis, a. lingualis, a. thyroidea superior, n. facialis, n. hypoglossus, n. lingualis, n. accessorius.
Visi nervi un asinsvadi tiek saglabāti un atstāti neskarti. Ekstirpē pirmās un otrās grupas labās puses kakla limfmezglus, iekļaujot arī visu submandibulāro siekalu dziedzeri. Pirmās un otrās grupas limfmezgli tiek izpreparēti arī kreisajā pusē. Tiek sākta radikāla mēles audzēja ekscīzija. Tiek veikta labās puses hemiglosektomija, papildus iekļaujot mutes pamatnes gļotādu un aukslēju mandeli (2. attēls). Materiālu nosūta patohistoloģiskai izmeklēšanai. Paralēli audzēja ekscīzijai tiek veikta augšstilba priekšējā—sānu mikrovaskulāra lēvera paņemšana no kreisās kājas.
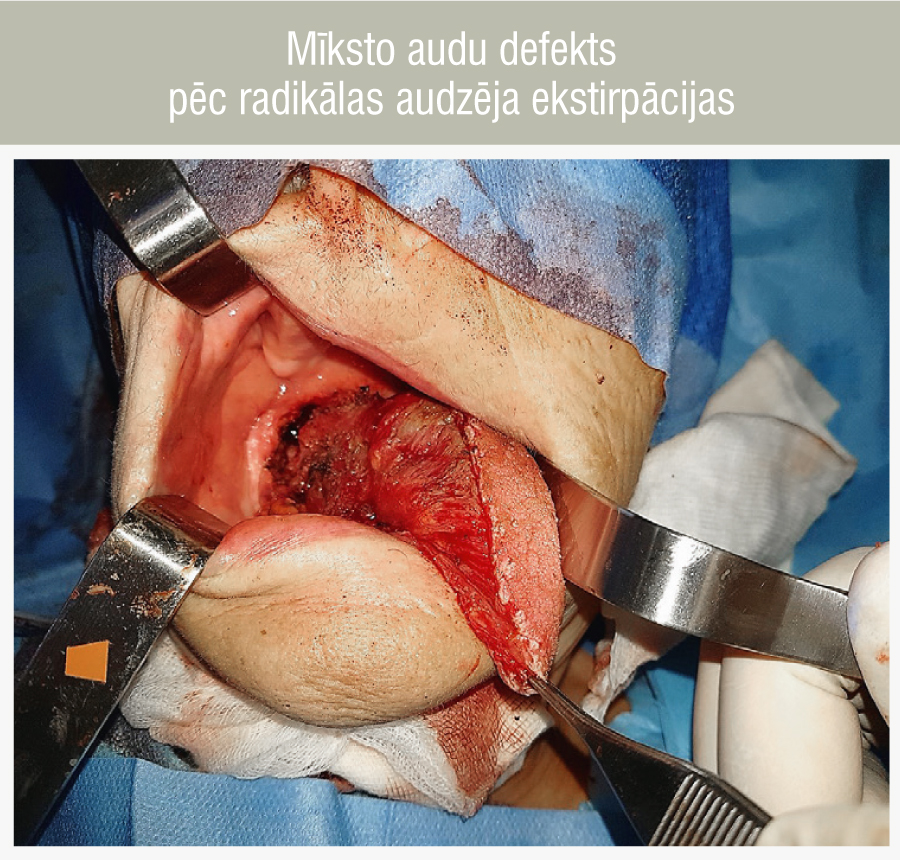

2. attēls
Mīksto audu defekts pēc radikālas audzēja ekstirpācijas
Lēvera dizains tiek veidots pēc “cathedral type” formas, lai pilnvērtīgi atjaunotu mēles un mutes pamatnes, un aukslēju formu. Šāda funkcionāla mēles rekonstrukcija Latvijā tika veikta pirmo reizi. Šo ķirurģisko tehniku Dr. Jānis Zariņš apguva, stažējoties Helsinku Plastiskās ķirurģijas nodaļā Somijā.
Āda tiek šķelta virs barojošo asinsvadu projekcijas vietas. Tiek pāršķelta fascija, no kuras tikai neliela daļa tiek iekļauta lēvera sastāvā, lai lēvera biezums būtu optimāls. Izpreparē a. femoralis profunda un a. circumflexa femoris lateralis ar divām pavadošajām vēnām. Identificē trīs perfatorus ar pavadošajām vēnām, kuri atiet no a. circumflexa femoris lateralis un nodrošina ādas apasiņošanu marķētajā zonā. Izpreparē n. femoralis četrus motoriskos zarus, kuri inervē m. quadriceps femoris, saglabājot tos neskartus. Veic lēvera elevāciju un asinsvadu kājiņas atdalīšanu (3. attēls).
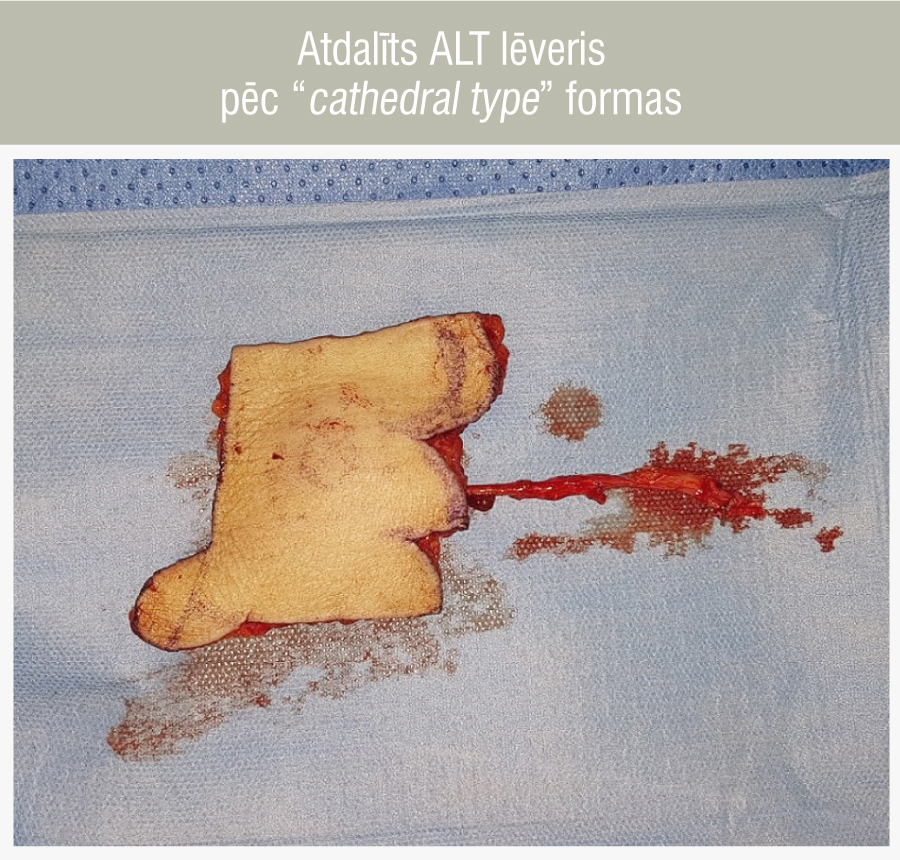

3. attēls
Atdalīts ALT lēveris pēc “cathedral type” formas
Pēc rūpīgas donorvietas hemostāzes nodrošināšanas to slēdz primāri. Lēveri pārnes uz defektu. Tiek veikta lēvera audu konfigurācija, atjaunojot mēles formu, nosedzot mutes pamatni, alveolāro izaugumu un aukslēju defektu. A. circumflexa femoris lateralis tiek anastamozēta ar a. thyroidea superior, divas pavadošās vēnas ar v. jugularis externa sānu zariem. Pēc asinsrites palaišanas lēverim laba kapilārā atbilde. Kakla brūce tiek slēgta primāri. Kakla un kājas brūcēs tiek atstātas aktīvas aspirācijas drenas. Intubācijas cauruli nomaina uz traheostomas kanili. Operācijas beigās pacientes stāvoklis ir stabils, paciente tiek pārvesta uz reanimācijas nodaļu (4. attēls).
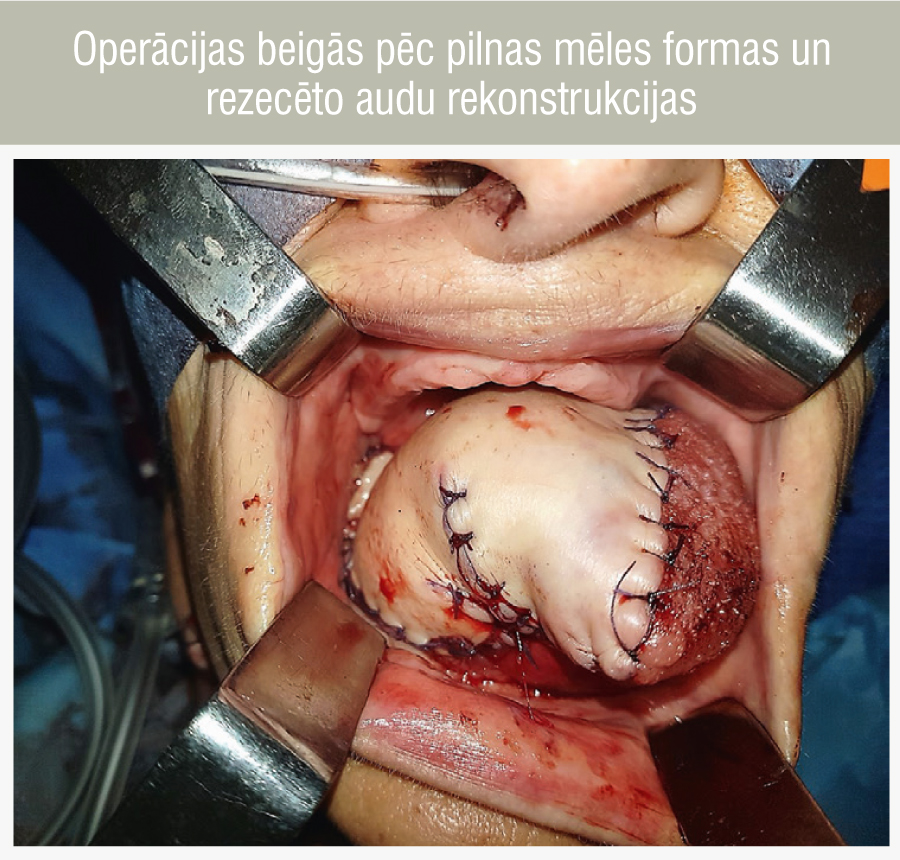

4. attēls
Operācijas beigās pēc pilnas mēles formas un rezecēto audu rekonstrukcijas
Pēcoperācijas periods
Pirmo pēcoperācijas dienu paciente atrodas reanimācijas nodaļā Dr. Dainas Rožkalnes uzraudzībā. Vispārējam stāvoklim uzlabojoties, pacienti pārved uz Mikroķirurģijas centru turpmākai ārstēšanai.
Medikamentozā terapija:
-
S. Augmentini 1,2 g 2 × dienā i/v 10 dienas,
-
S. Metronidazoli 500 mg 3 × dienā i/v 10 dienas,
-
S. Ringeri 500 ml 2 × dienā i/v 10 dienas,
-
S. Dextrani 10 % 500 ml 2 × dienā i/v 3 dienas,
-
S. Dexametasoni 12 mg; 8 mg; 4 mg 1 × dienā i/v 3 dienas,
-
S. Nexium 40 mg 1 × dienā i/v 10 dienas,
-
S. Ketanovi 30 mg × 3 × dienā i/v 10 dienas,
-
S. Paracetamoli 1,0 g × 2 × dienā i/v 7 dienas.
Septītajā pēcoperācijas dienā pacientei tiek evakuēta traheostoma, bet nazogastrālā zonde tiek evakuēta devītajā pēcoperācijas dienā. Stacionēšanas laikā paciente sāk rehabilitāciju audiologopēdes Santas Salakas uzraudzībā. Stacionārā paciente pavadīja 11 dienas.
Izrakstoties paciente spēj elpot caur dabiskajiem elpceļiem, runāt, dzert, ēst caur muti (5. attēls). Paciente saņēma arī staru terapiju Dr. Daces Saukumas vadībā mēles reģionam un abu pušu kakla limfmezgliem divus mēnešus pēc operācijas. Tika iedotas 25 frakcijas, 4,3 Gy katrā frakcijā.
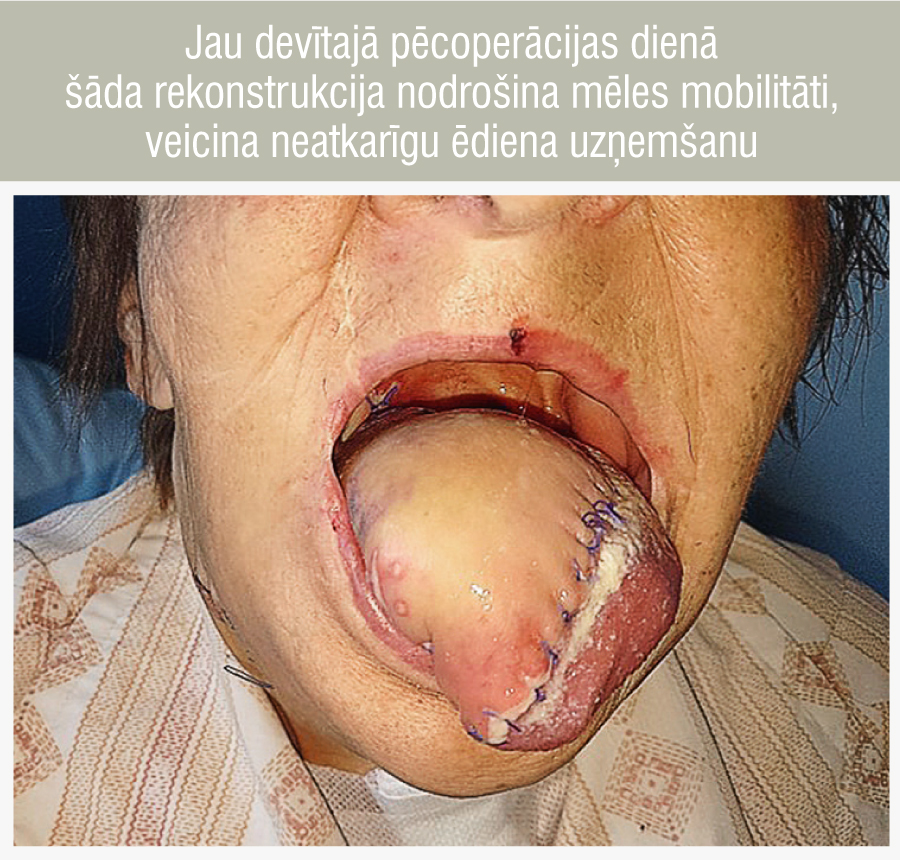

5. attēls
Jau devītajā pēcoperācijas dienā šāda rekonstrukcija nodrošina mēles mobilitāti, veicina neatkarīgu ēdiena uzņemšanu
Ambulatori paciente regulāri apmeklē plastikas ķirurgu. Recidīva pazīmes nenovēro. Dinamikā pacientes spēja runāt un uzņemt barību uzlabojas.
Pēdējā apsekošana veikta gadu pēc operācijas. Subjektīvi paciente atzīmē, ka dzīves kvalitāte, salīdzinot ar pirmsoperācijas periodu, ir būtiski pieaugusi (6—8. attēls).
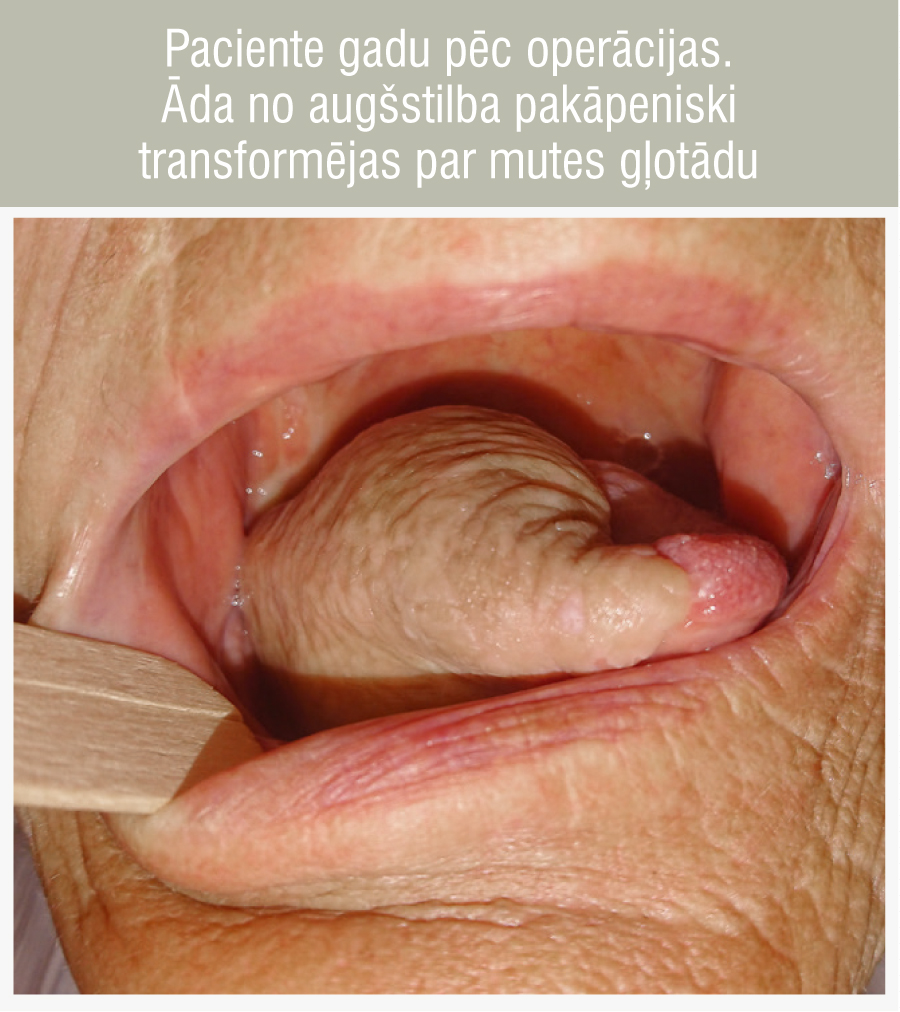

6. attēls
Paciente gadu pēc operācijas. Āda no augšstilba pakāpeniski transformējas par mutes gļotādu
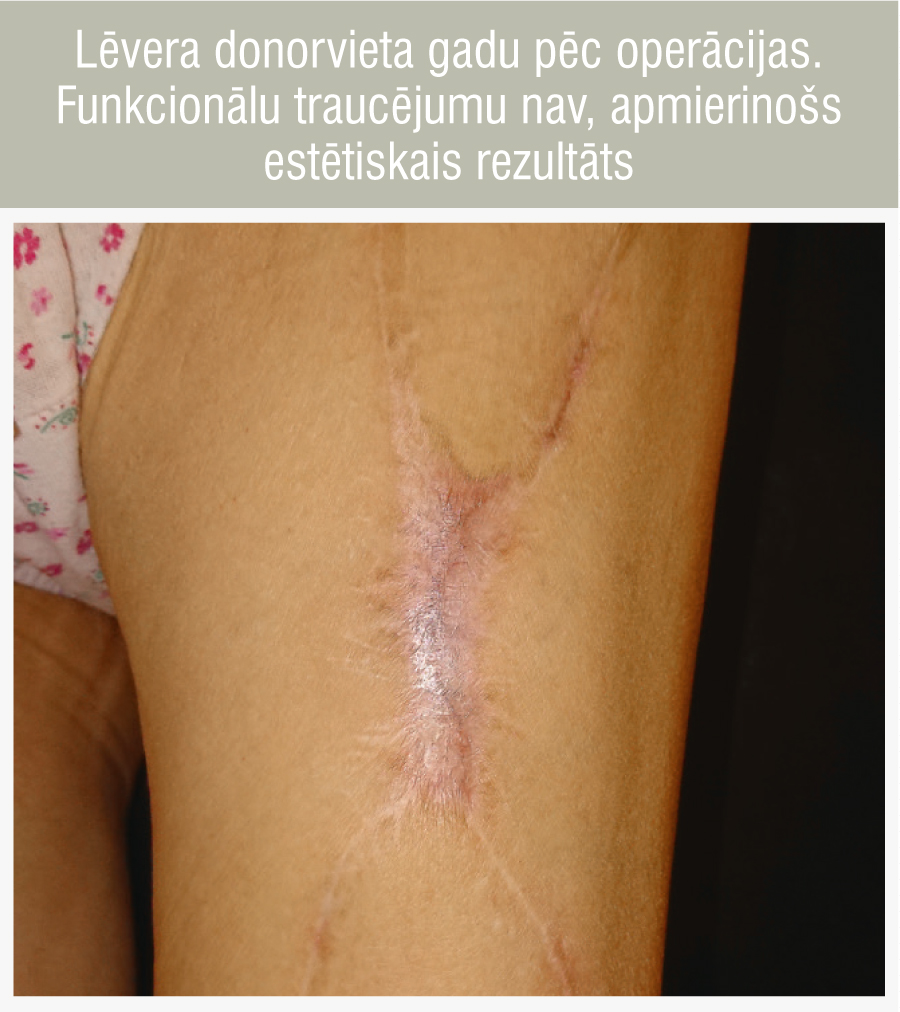

7. attēls
Lēvera donorvieta gadu pēc operācijas. Funkcionālu traucējumu nav, apmierinošs estētiskais rezultāts
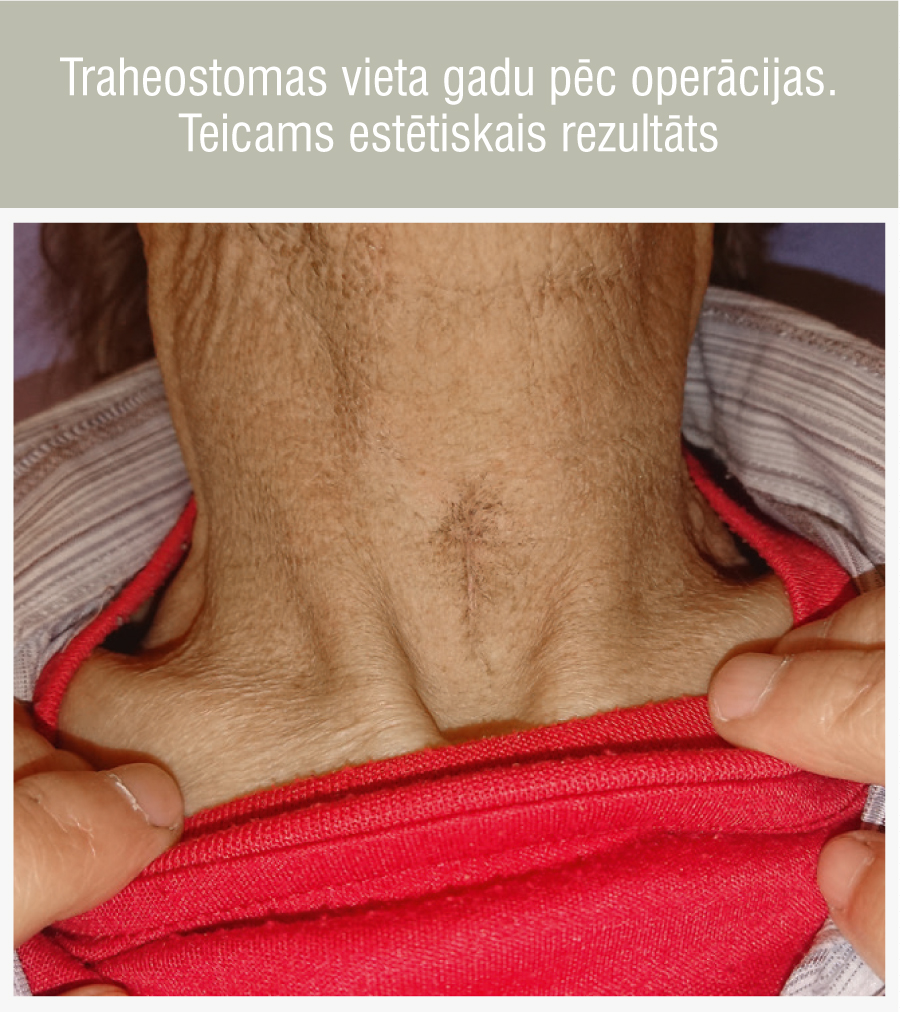

8. attēls
Traheostomas vieta gadu pēc operācijas. Teicams estētiskais rezultāts
Patohistoloģijas slēdziens
Rezekcijas līnijās ļaundabīgu audzēja augšanu nekonstatē. Veidojums II pakāpes plakanšūnu karcinoma pārsvarā solīdas uzbūves ar ieaugšanu sinusa tipa limfvados, bet bez vaskulāras un perineirālas invāzijas, mēreni izteiktu stromas desmoplāziju, nelielu limfocitāru infiltrāciju, pilnasinību, stāzi, virsmas epitēlija izčūlojumu.
Materiālā viens limfmezgls ap 1 cm diametrā ar II pakāpes plakanšūnu karcinomas makrometastāzi ar kapsulas cauraugšanu. Siekalu dziedzeris ar vieglu hronisku sialoadenītu. Slēdziens — pT3N1M0G2R0L+V-.
Galīgā diagnoze
Carcinoma linguae dextra (T3N1M0), stadium III. Status post operationem et actinotherapiam.
Teorētiskais apskats
Epidemioloģija un riska faktori
Mutes dobuma ļaundabīgie audzēji ir visbiežāk sastopamie audzēji galvas un kakla reģionā. [1] Vīriešus šī slimība skar nedaudz biežāk, sastopamība pieaug līdz ar vecumu. Pēdējos gados mutes dobuma audzējus diagnosticē aizvien jaunākiem pacientiem.
Slimības etioloģija ir daudzfaktoru. Nozīme ir ģenētiskai predispozīcijai, dzīvesveidam. Tabakas izstrādājamu un alkohola lietošana, slikta mutes higiēna ir nozīmīgi riska faktori. [2] Turklāt riska faktors ir ne tikai smēķēšana, bet arī zelējamās tabakas lietošana. [3] Ir pierādīta arī cilvēka papilomas vīrusa ietekme uz mutes dobuma audzēju attīstību. [4] Pārsvarā mutes dobumā audzēji attīstās no plakanšūnu epitēlija, kurš izklāj visu mutes dobumu: mēli, augšējos elpceļus u.c. No šīm šūnām attīstās plakanšūnu karcinoma.
Klīniskās pazīmes un diagnostika
Pirms vēža attīstības gandrīz visiem pacientiem veidojas kāda no pirmsvēža slimībām. Plakanšūnu karcinomas gadījumā pirmsvēža slimības ir leikoplakija un eritroplakija. Vizuāli var konstatēt baltu (leiko–) vai sarkanu (eritro–) plankumu. [5]
Lai gan šīs izmaiņas ieraugāmas ar neapbruņotu aci, ieskatoties pacienta mutē, šīs slimības tiek diagnosticētas ļoti reti. Klīniskā gaita ir asimptomātiska. Plankumi nav sāpīgi, nerada diskomfortu. Arī brīdī, kad plankums transformējas ļaundabīgā audzējā, sūdzības parādās vēlāk, vidēji pēc 6—12 mēnešiem.
Visbiežāk ļaundabīgs audzējs izveidojas kā izčūlojums, ko pacienti sajūt, kustinot mēli. Vēlīnas sūdzības ir sāpes, grūtības runāt un uzņemt barību, nepatīkama smaka no mutes. Diagnostika sākas ar rūpīgu anamnēzes ievākšanu un pacienta objektīvu izmeklēšanu. No anamnēzes jāiegūst informācija par riska faktoriem, sūdzību ilgumu un slimību anamnēzi. Izmeklējot objektīvi, jāizpalpē visi galvas un kakla limfmezgli abās pusēs neatkarīgi no tā, kurā pusē atrodas veidojums. Īpaši svarīgi tas ir mēles pamatnes audzēju gadījumā, jo limfas attece notiek vienlaicīgi uz abām pusēm.
“Zelta standarts” audzēja pierādīšanai ir biopsija un patohistoloģiska izmeklēšana. Jāveic arī galvas un kakla datortomogrāfija vai magnētiskā rezonanse. Magnētiskā rezonanse ir pirmās izvēles izmeklējums galvas un kakla mīkstajiem audiem. Tas palīdz noteikt audzēja lokālu izplatību. Papildus pie primārās diagnostikas jāveic krūškurvja pārskata rentgens vai datortomogrāfija, lai izslēgtu metastāzes.
Ārstēšanas taktika
“Zelta standarts” mutes dobuma vēža ārstēšanai ir operatīva terapija, bet tikai gadījumos, kad audzēju var izoperēt radikāli, t.i., lai pēc operācijas nepaliktu audzēja audi. Audzēja operējamību nosaka tā izplatība pēc vispārpieņemtās TNM klasifikācijas (tabula).
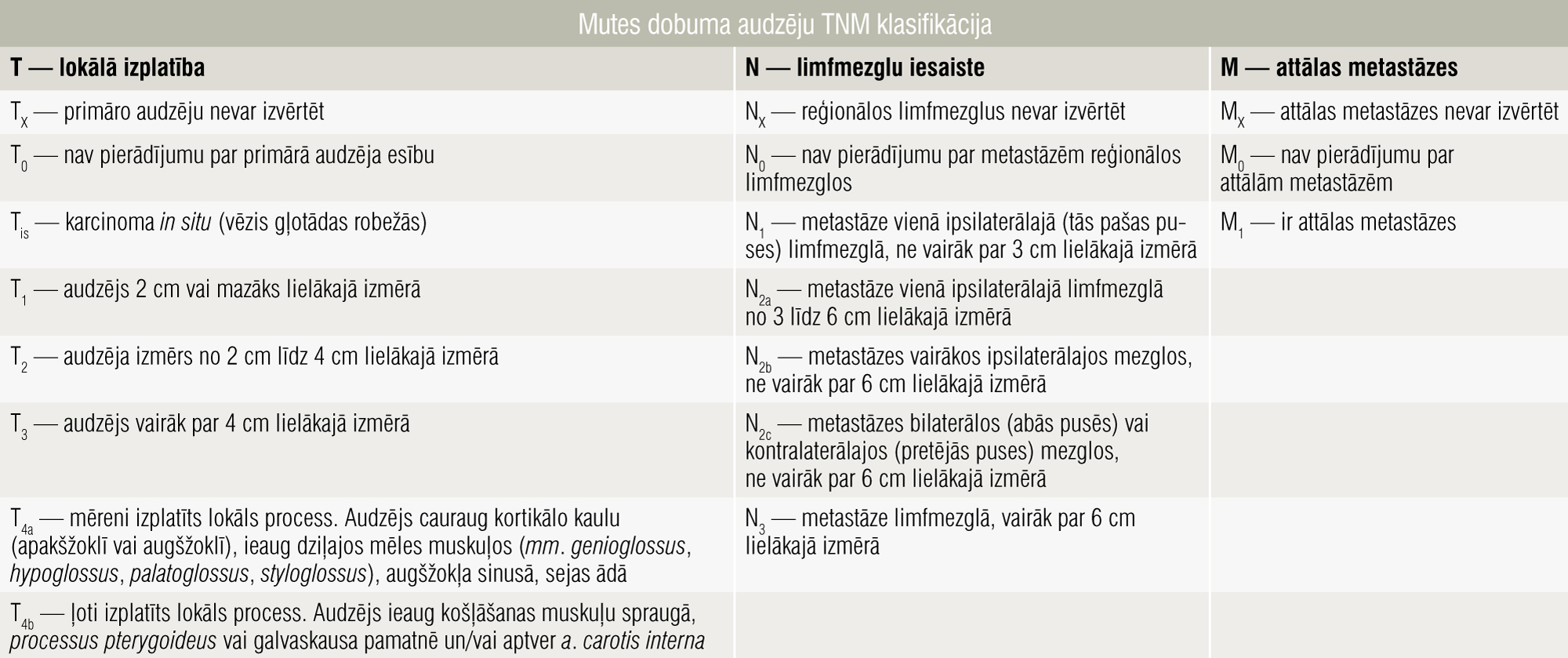

Tabula
Mutes dobuma audzēju TNM klasifikācija
Par neoperējamiem tiek uzskatīti audzēji ar T4b lokālu izplatību. Šajā stadijā audzējs izplatās uz m. pterygoideus lateralis, proc. pterygoideus, aizdegunes sānu sienā vai galvaskausa pamatnē vai aptver lielāko daļu a. carotis. Šādā situācijā tehniski ir neiespējami nodrošināt radikālu ekstirpāciju. Radikālas operācijas kontrindikācija ir arī attālas metastāzes (M1) primārās izmeklēšanas laikā. Lai operācija būtu radikāla, jāizgriež ne tikai pats audzējs, bet arī šķietami veselie audi ap audzēju.
Mēles audzēju gadījumā visbiežāk jāveic hemiglosektomija, pēc kuras paliek tikai mēles veselā puse. Ielaistākos gadījumos var veikt totālu glosektomiju, kas daudz negatīvāk ietekmē dzīves kvalitāti, salīdzinot ar hemiglosektomiju. Bieži vien līdz ar mēli jāekscidē mutes pamatne, rīkles gļotāda, apakšžoklis ar smaganu un zobiem, aukslēju mandeles. Turklāt visi audi ir jāizgriež vienā veselā blokā. Tas būtiski samazina recidīva risku, kā arī uzlabo patohistoloģiskās izmeklēšanas precizitāti. Svarīga ir lifmadenektomija jeb limfmezglu izgriešana. Tuvākie limfmezgli ir pirmā lokalizācija, kur ļaundabīgo audzēju šūnas sāk izplatību. Galvas un kakla reģionā ir daudz limfvadu, tāpēc ekscīzijas zonai jābūt plašai. Limfmezglu iesaiste būtiski ietekmē prognozi.
Pēc plašām ekscīzijām izveidojas lieli audu defekti. Galvas un kakla reģionā tāda apjoma defektus nav iespējams aizšūt vai atstāt sadzīšanai, tāpēc defekts jāaizpilda ar līdzīgiem audiem.
Šo operācijas posmu veic plastikas ķirurgi ar pieredzi galvas un kakla rekonstrukcijā. Lai aizvietotu ekscidētos audus, no citām ķermeņa daļām tiek paņemti pēc struktūras maksimāli līdzīgi audi un pārnesti uz defekta vietu.
Aprakstītajā klīniskajā gadījumā bija nepieciešami mīkstie audi, tāpēc tika izvēlēta āda no augšstilba priekšējās virsmas. Gadījumos, kad jārekonstruē apakšžoklis, tiek izmantots mazais lielakauls. Visi rekonstrukcijai nepieciešamie audi tiek izdalīti no donorvietas kopā ar asinsvadiem, kas šos audus baro. Šādus audus sauc par mikrovaskulāriem lēveriem. Donorvietā lēvera asinsvadi tiek sašūti kopā ar tuvākajiem asinsvadiem, kuri spēj nodrošināt adekvātu asins apgādi. Mikrovaskulāru audu pārstādīšana ir galvenā metode galvas un kakla rekonstruktīvajā ķirurģijā.
Galvas un kakla ļaundabīgos audzējus var ārstēt arī ar ķīmijterapiju un staru terapiju. Šobrīd abas metodes izmanto pēc operācijas vai gadījumos, kad operatīva ārstēšana nav iespējama.
Pēdējos gados tiek pētītas ķīmijterapijas iespējas pirms operācijas. Ar neoadjuvantu terapiju varētu samazināt primārā audzēja izmērus, recidīva un metastāžu risku. [6]
Ārstējoties nozīmīga ir rehabilitācija. Mutes dobuma audzēji var būtiski ietekmēt rīšanas un runāšanas funkciju. Pacientiem ieteicamas regulāras nodarbības ar audiologopēdu. Apkopojumu par mēles audzēju diagnostiku un ārstēšanu var aplūkot 9. attēlā.
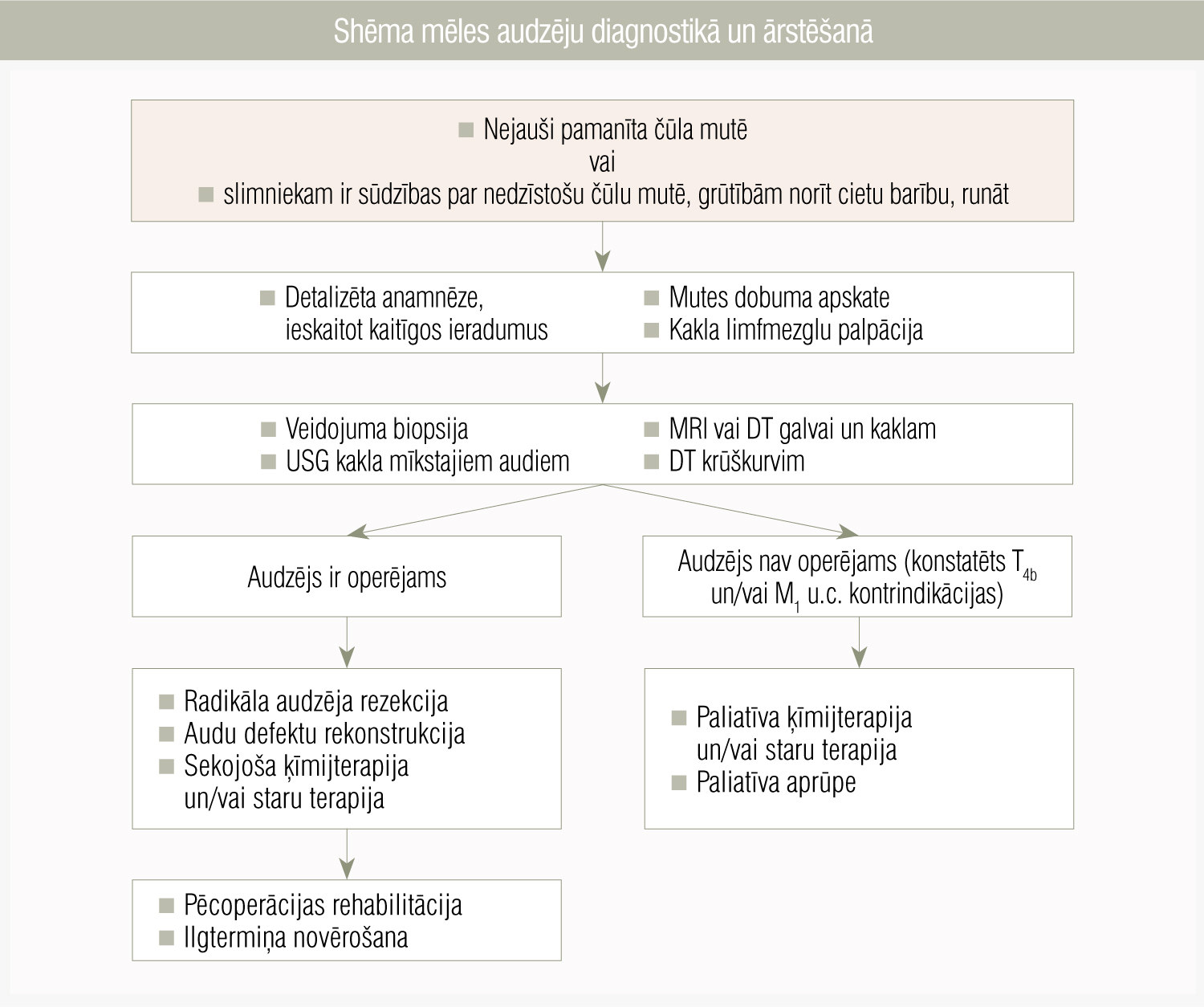

9. attēls
Shēma mēles audzēju diagnostikā un ārstēšanā
Turpmākā novērošana
Pēc veiksmīgas radikālas ārstēšanas pacientam jāatrodas ciešā galvas un kakla ķirurga uzraudzībā. Kontroles vizītes:
- 1. gadā ik pēc 1—3 mēnešiem,
- 2. gadā ik pēc 2—6 mēnešiem,
- 3.—5. gadā ik pēc 4—8 mēnešiem,
- pēc tam — reizi gadā.
Katrā vizītē jāveic rūpīga objektīva izmeklēšana audzēja lokalizācijā, jāizpalpē visas kakla limfmezglu grupas. Svarīgi noskaidrot, vai pacients smēķē, lieto alkoholu. Ja pacients atzīst kaitīgos ieradumus, kontroles vizītes jāplāno biežāk, jo recidīvu risks pieaug.
Pirmajos sešos mēnešos jāveic kontroles datortomogrāfija vai magnētiskā rezonanse galvai un kaklam. Vēlāk attēldiagnostika jāveic tad, ja ir aizdomas par recidīvu vai metastāzēm. Pacientiem, kam bijusi staru terapija kakla limfmezgliem, ieteicams 1—2 reizes gadā noteikt tireotropā hormona (TSH) līmeni.