Kopējo kardiovaskulāro komplikāciju attīstības riska apmēru pacientiem ar AH ietekmē gan asinsspiediena līmenis, gan arī tādi faktori kā palielināta arteriālā asinsspiediena mainība, mērķa orgānu bojājumi, starp kuriem ir t.s. “agrīnie” rādītāji, kam pievēršam uzmanību (miokarda elasticitātes izmaiņas sirds kreisajā daļā, maģistrālo artēriju izmaiņas, samazināta smadzeņu perfūzija un kognitīvās funkcijas). [3] Tādējādi AH ierobežošanai ir liela medicīniska un sociāla nozīme. [4]
Etioloģija
Arteriālo hipertensiju (1. tabula) definē kā pastāvīgu asinsspiediena (AS) paaugstināšanos. [5]
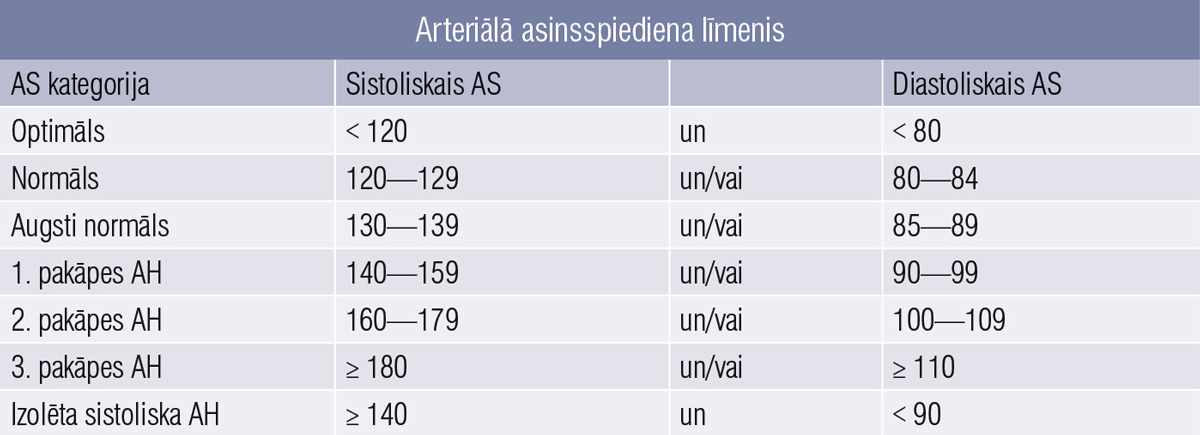

1. tabula
Arteriālā asinsspiediena līmenis
Parasti tas ir augsts arteriālais asinsspiediens, kas var liecināt par daudzu slimību klātbūtni. AH ir ļoti mānīga slimība, kas attīstās diezgan lēni, bieži vien nemanāmi, vairāku gadu laikā. Precīzs šīs slimības cēlonis joprojām nav zināms, taču ir vairāki faktori, kas var ietekmēt tās attīstību:
- pārmērīga nātrija uzņemšana parasta galda sāls veidā,
- ateroskleroze, kas var saasināt slimības gaitu,
- smēķēšana,
- pārmērīga alkohola lietošana,
- aptaukošanās,
- nekustīgs dzīvesveids (hipodinamija). [1]
Diagnostika
Hipertensijas diagnoze tiek apstiprināta ar vairākkārtējiem asinsspiediena mērījumiem gan ārsta kabinetā, gan mājās un/vai TA uzraudzības laikā iegūtajiem rezultātiem. Turpmākā taktika atbilstīgi asinsspiediena rādītājiem atspoguļota 1. attēlā.
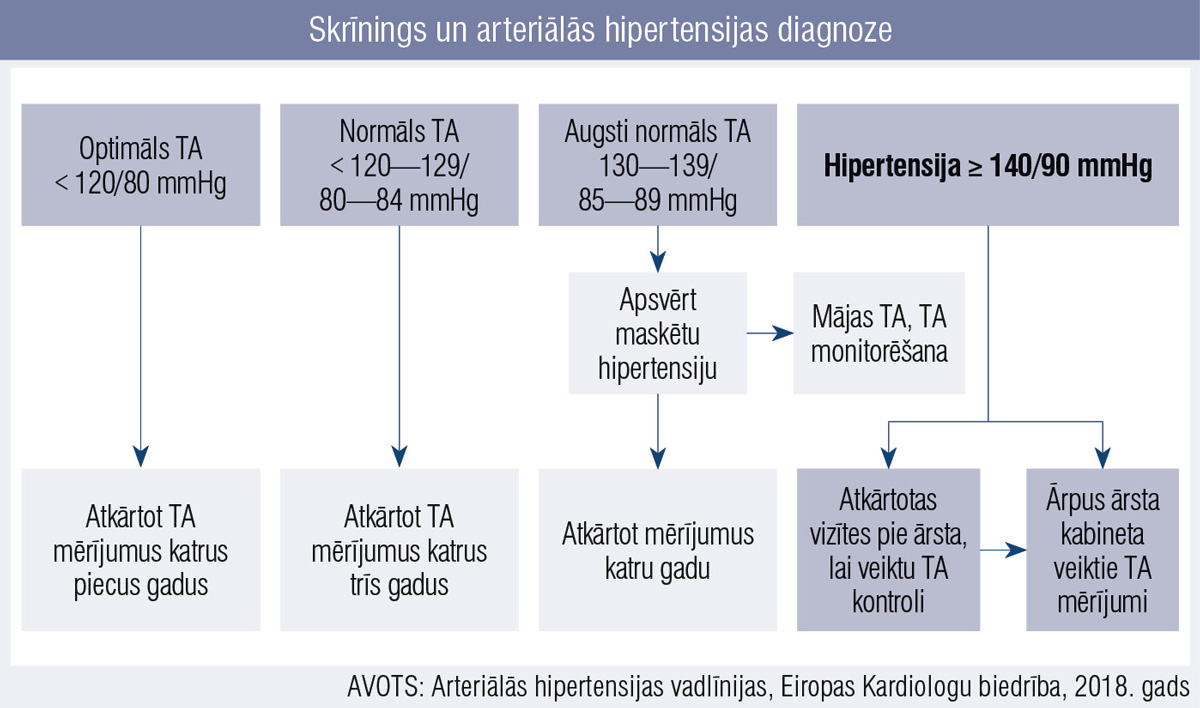

1. attēls
Skrīnings un arteriālās hipertensijas diagnoze
Lai precizētu diagnozi, pacientam tiek nozīmēta vispārēja un bioķīmiskā asins un urīna analīze. Iespējamies papildu izmeklējumi:
- asinsspiediena mērīšana dinamikā,
- elektrokardiogrāfija,
- ehokardiogrāfija,
- nieru artēriju duplex skenēšana,
- kontrole ar Holtera monitoru,
- slodzes EKG tests,
- kā arī citi izmeklējumi pēc nepieciešamības. [1]
Riska stratifikācija
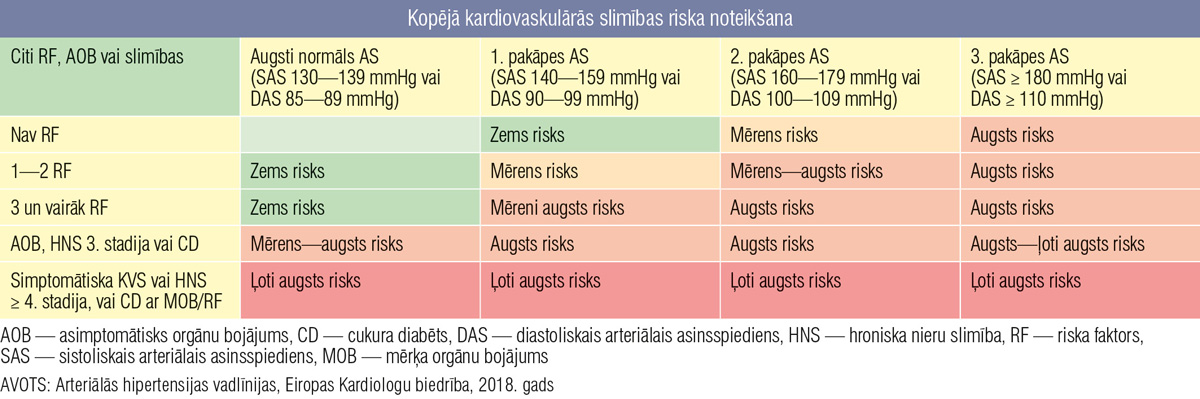

2. tabula
Kopējā kardiovaskulārās slimības riska noteikšana
Rīcības algoritms iever kopējā kardiovaskulārā (KV) slimības riska noteikšanu (2. tabula).
KV risku ietekmē ne tikai vecums, bet arī citi riska faktori un pacienta blakusslimības. Gados vecākam pacientam vienmēr būs augstāks absolūtais KV risks nekā gados jaunākam. Jāakcentē, ka bieži, novērtējot KV risku, tiek lietota jā/nē sistēma (piem., smēķēšana — jā/nē), kas neatspoguļo smaguma pakāpi un riska ietekmi uz kopējo KV risku. Piemēram, ilgus gadus smēķējošam pacientam nepārprotami ir augstāks KV risks nekā pacientam, kas sācis smēķēt relatīvi nesen. [2]
Terapijas un taktikas vadlīnijas
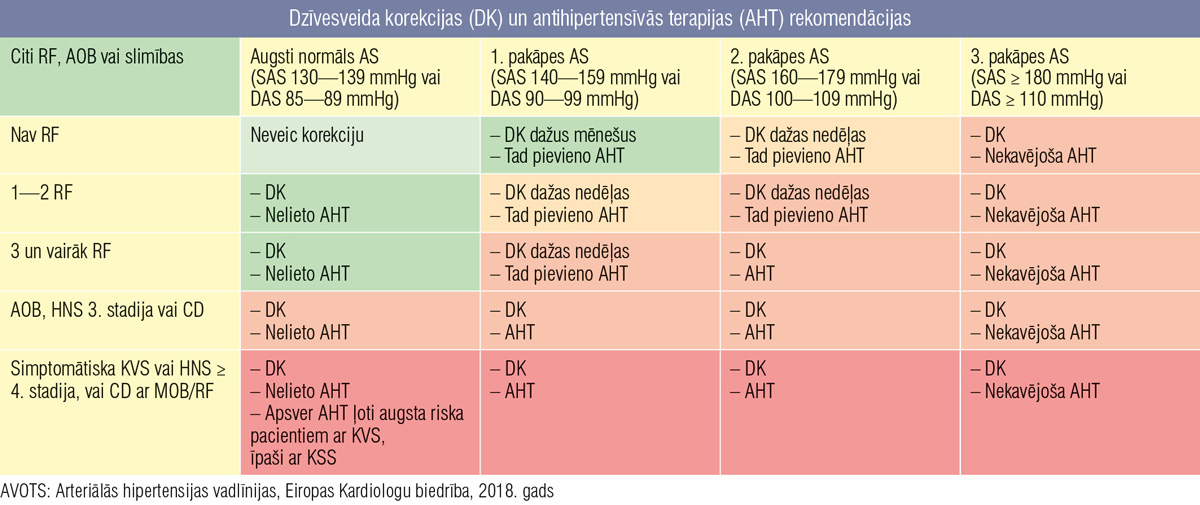

3. tabula
Dzīvesveida korekcijas (DK) un antihipertensīvās terapijas (AHT) rekomendācijas
Galvenais ārstēšanas mērķis saskaņā ar 2018. gada ESC vadlīnijām ir pazemināt TA < 140/90 mmHg visiem pacientiem. Ja pacients labi panes ārstēšanu, TA mērķis tiek pārskatīts uz 130/80 mmHg vai zemāk visiem pacientiem. Diastoliskā TA mērķis ir < 80 mmHg visiem hipertensīviem pacientiem neatkarīgi no sākuma TA līmeņa un blakusslimībām. [5]


2. attēls
Hipertensijas ārstēšanas taktika
Rekomendētā AH terapijas sākšanas shēma attēlota 3. tabulā. Saskaņā ar Eiropas vadlīnijām pacientiem ar augstu un ļoti augstu kardiovaskulāro risku jau ārstēšanas sākumā indicēta fiksēto antihipertensīvo medikamentu kombināciju sākšana. Tomēr šobrīd jautājums par priekšroku mono– vai kombinētajai terapijai joprojām ir aktuāls, ja nepieciešams izvēlēties visefektīvāko antihipertensīvo medikamentu kombināciju, ņemot vērā to ietekmi uz ikdienas asinsspiediena svārstībām, orgānus aizsargājošu iedarbību, pacienta finansiālo stāvokli un medikamentu kompensācijas nosacījumiem.
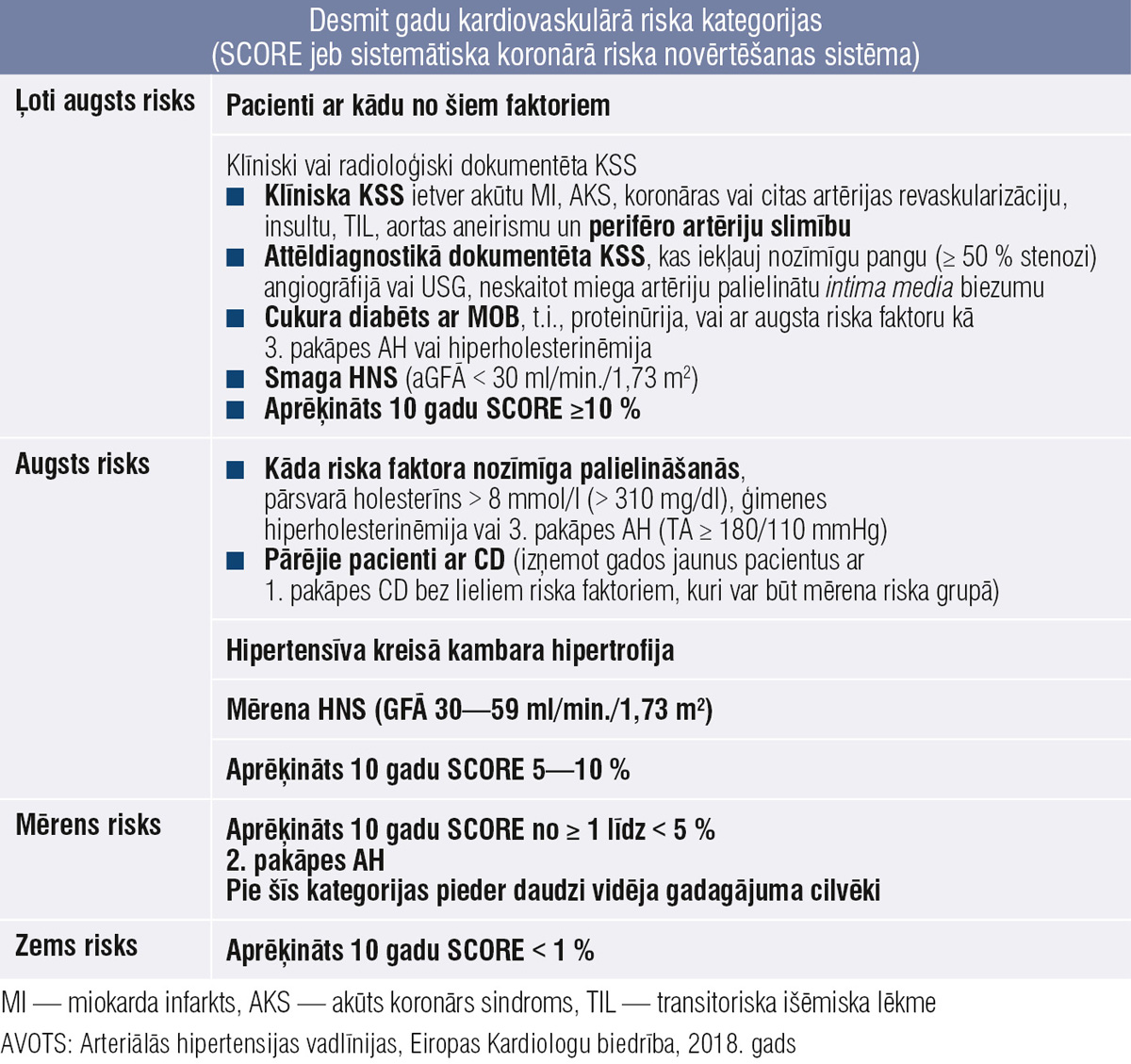

4. tabula
Desmit gadu kardiovaskulārā riska kategorijas (SCORE jeb sistemātiska koronārā riska novērtēšanas sistēma)
Terapijas sākšanas shēma 2. attēlā. Ļoti plaši praksē tiek izmantota arī SCORE (Systematic COronary Risk Evaluation — sistemātiska koronārā riska izvērtēšana) sistēma, lai izvērtētu pacienta kardiovaskulāro risku tuvākajos desmit gados (4. tabula).
Latvija pieder augsta KVS riska valstīm, tai aktuāla ir SCORE sistēma (3. attēlā), ko izmanto no 2003. gada (pēc PVO datiem). To rekomendē pacientiem ar arteriālu hipertensiju, kuriem nav paaugstināts vai ļoti paaugstināts KVS risks saistībā ar konstatētu KVS, nieru slimību, CD vai ievērojami paaugstināts kāds no RF (piem., holesterīns), vai ir kreisā kambara hipertrofija.
Ar pacientu saistīto iznākumu novērtējums. Pētījuma apskats
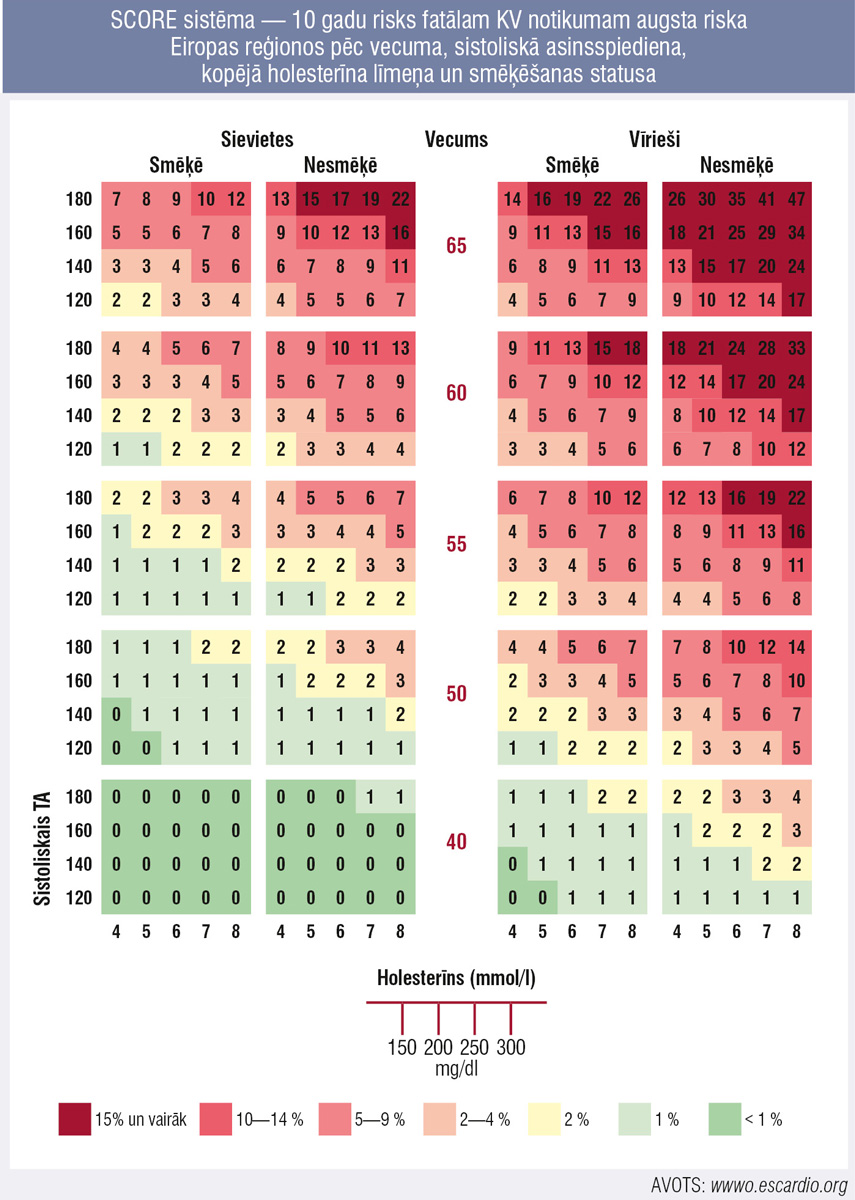

3. attēls
SCORE sistēma — 10 gadu risks fatālam KV notikumam augsta riska Eiropas reģionos pēc vecuma, sistoliskā asinsspiediena, kopējā holesterīna līmeņa un smēķēšanas statusa
Viena no aktuālākajām farmakoekonomikas problēmām kardioloģijā — ar arteriālās hipertensijas farmakoloģisko ārstēšanu saistīto izmaksu izvērtēšana. [6]
AH sastopamība pieaugušajiem Latvijā ir kritiski augsta. Turklāt, lai gan AH pati par sevi neizraisa būtisku dzīves kvalitātes (QOL) un darbspēju pasliktināšanos, [7] tā ir galvenais riska faktors vairāku nopietnu kardiovaskulāru komplikāciju (galvenokārt miokarda infarkta un insulta) attīstībai, [3] kuru ārstēšana ir ļoti dārga. [4]
Pēdējos gados parādījušās alternatīvas terapijas metodes, liels skaits dārgu medicīnas tehnoloģiju, medikamentu, pieaug medicīnisko pakalpojumu piedāvājums, [5] taču veselības aprūpei atvēlētās naudas apjoms joprojām ir ierobežots. [8] Tāpēc veselības aprūpes organizatori un praktiķi pastiprināti interesējas par dažādu slimību ārstēšanas ekonomiskā novērtējuma problēmām. [6] Hipertensijas ārstēšana nav izņēmums: antihipertensīvās terapijas izmaksas desmit gados palielinājušās vairākkārt, jo dārgākas kļūst modernās antihipertensīvās zāles un ir jāsasniedz zemāks AS mērķa līmenis. [9]
Tādējādi AH mūsdienās ir visdārgākā sirds—asinsvadu sistēmas slimība. [10]
ASV hipertensijas ārstēšanai katru gadu tērē 131 miljardu $, [11] un tiek minēts, ka ap 2030. gadu šādi izdevumi pieaugs vēl par vismaz 200 miljardiem $. [12]
Tas ir nopietns slogs veselības aprūpes sistēmai un būtiski ietekmē pacienta dzīves kvalitāti, jo samazina viņa darbspējas un palielina pacienta un valsts izdevumus.
Pētījuma novitāte
Medicīnas praksē ieviests jēdziens “ar veselību saistītā dzīves kvalitāte”, [13] ko uzskata par neatņemamu pazīmi, pēc kuras jāvadās, novērtējot pacienta aprūpes efektivitāti. Tieši tāpēc aktuāli šķiet izstrādāt pasākumu kompleksu optimālākās terapeitiskās farmakoloģiskās aprūpes sistēmas organizēšanai ambulatorajā stadijā, kas veicinās traucēto funkciju efektīvāku atjaunošanu, pacientu sociālo adaptāciju un pacientam pieņemamas dzīves kvalitātes sasniegšanu. [14]
Joprojām neatrisināti ir jautājumi par saistību starp dzīves kvalitātes rādītājiem un AH pacientu farmakoloģisko ārstēšanu. Latvijā līdz šim bijuši tikai daži pētījumi (pārsvarā studentu darbi), kur pētīta hronisku slimību ietekme uz pacientu dzīves kvalitāti, jaunākais ir par pacientiem ar 1. tipa cukura diabētu un šo pacientu dzīves kvalitāti jeb QOL (quality of life), [15] taču nav izmantota EQ–5D–5L vai EQ—VAS (vizuālo analogu skala). Šajā nolūkā nepieciešami lielapjoma daudzcentru pētījumi, taču Latvijas teritorijā tādi vēl nav veikti.
Kas ir pacienta dzīves kvalitāte?
Dzīves kvalitāte ir daudzdimensionāls jēdziens, kas attiecas uz “cilvēka uztveri par savu stāvokli dzīvē tās kultūras un vērtību sistēmu kontekstā, kurā viņš dzīvo, un saistībā ar saviem mērķiem, cerībām un standartiem”, kas ietekmē viņa fizisko veselību un personas psiholoģisko stāvokli. [16] Tādējādi tiek pieņemts, ka dzīves kvalitātes novērtējumā jāņem vērā fiziskās veselības aspekti, psiholoģiskais stāvoklis, autonomijas līmenis, sociālās attiecības, uzskati un attieksme pret apkārtējās vides īpašībām. [17]
Ar veselību saistītās dzīves kvalitātes novērtējumu var izmantot pētījumos, lai analizētu ārstēšanas efektivitāti un ietekmi uz pacienta dzīves kvalitātes uzlabošanu. Šo novērtējuma veidu dažkārt dēvē par pacienta (ar pacientu saistītu) iznākumu. [17] Pētniekiem ir svarīgi novērtēt ārstēšanas efektivitāti. Ar veselību saistītās dzīves kvalitātes novērtējums bieži tiek iekļauts pētījumos, jo palīdz pētniekiem saprast, vai jaunās ārstēšanas metodes der pacientiem ar noteiktu stāvokli. Dažas ārstēšanas metodes var nevis normalizēt simptomus, bet būtiski uzlabot dzīves kvalitāti un pretēji. [18]


5. tabula
Pacientu procentuālā daļa, kuri ziņo par sāpju/diskomforta dimensiju sadalījumā pēc ārstēšanas shēmām un hipertensijas kontroles vienā mēnesī
Dzīves kvalitātes noteikšanai viena no izplatītākajām ir EQ–5D–5L anketa (EuroQoL grupa) — aptauja, ko veido pieci jautājumi par subjektīvām izjūtām, vērtējot cilvēka fizisko un garīgo veselību. [19] Anketu izmanto, lai mērītu pacientu veselības stāvokli, sniegtu pierādījumus par izmaksu efektivitāti un veiktu iedzīvotāju aptaujas, pētot viņu veselību. [20]
Latvijā veiktais pētījums un rezultāti
Raksta autores maģistra darba pētījuma mērķis bija apzināt to pacientu ģenērisko dzīves kvalitāti, kuri dažādos režīmos lieto farmakoloģiskus AH terapijas līdzekļus.
Pētījumā piedalījās 15 ārsti speciālisti (ekspertu intervijas) un 395 pacienti, kuriem parakstīti medikamenti AH ārstēšanai un kuri atbilda stingriem atlases kritērijiem.
No pacientu perspektīvas
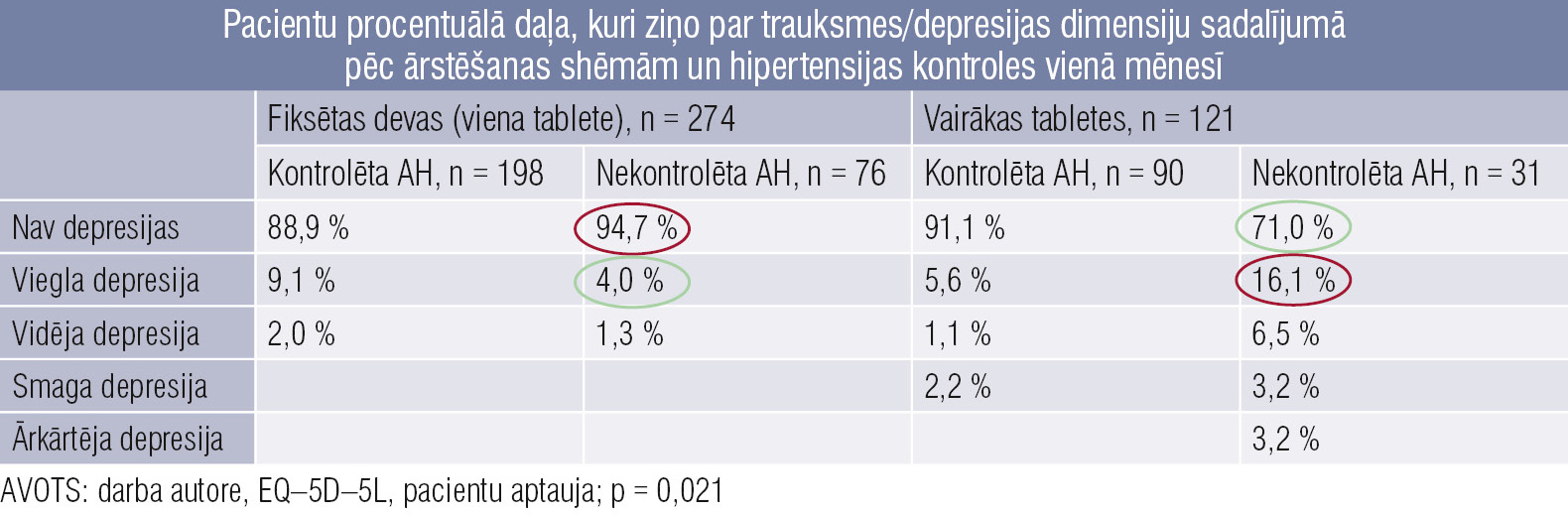

6. tabula
Pacientu procentuālā daļa, kuri ziņo par trauksmes/depresijas dimensiju sadalījumā pēc ārstēšanas shēmām un hipertensijas kontroles vienā mēnesī
Pacientiem tika piedāvāts aizpildīt standartizētas anketas EQ—VAS un EQ–5D–5L. Ar EQ–5D–5L intervētie norādīja uz vienu no pieciem līmeņiem: bez problēmām, nelielas problēmas, vidēji smagas problēmas, smagas problēmas un ārkārtējas problēmas/iespēju trūkums.
Veselības stāvokļa raksturošanai tiek izmantots piecciparu skaitlis, kur skaitļa pozīcija nosaka domēnu no 1 (bez problēmām) līdz 5 (ārkārtējas problēmas). Veselības stāvokļiem tiek piešķirtas EQ indeksa vērtības — atsevišķi skaitļi no 0 (nāve) līdz 1 (pilna veselība). EQ indeksa vērtības tiek noteiktas pēc veselības lietderības vērtību kopas, kas izstrādāta attiecīgajai populācijai. [21] Rezultāti attēloti 5.—9. tabulā.
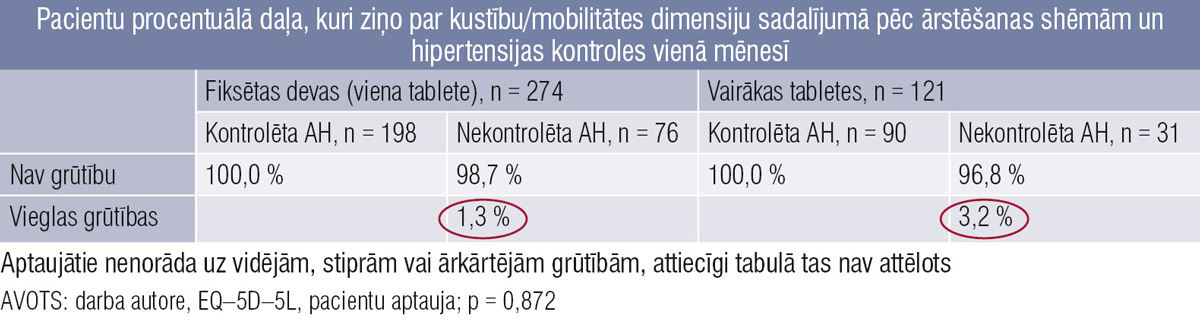

7. tabula
Pacientu procentuālā daļa, kuri ziņo par kustību/mobilitātes dimensiju sadalījumā pēc ārstēšanas shēmām un hipertensijas kontroles vienā mēnesī
Izmantojot EQ—VAS ar vērtībām no 0 līdz 100, respondents subjektīvi novērtēja veselības stāvokli pētījuma veikšanas brīdī. [19] Par pilnīgu veselību EQ—VAS novērtējumā ziņoja 95 % pacientu kontrolētās hipertensijas grupā, kuri lietoja fiksētas devas medikamentus vienā tabletē, un 84 % pacientu, kuri lietoja vairāku tablešu devas (p = 0,421).
Pilnīga veselība ziņota 88 % pacientu nekontrolētas hipertensijas grupā, kuri medikamentus lietoja vienā fiksētas devas tabletē, un 71 % pacientu, kuri lietoja vairākus tablešu medikamentus (p = 0,310).
No speciālistu perspektīvas


8. tabula
Pacientu procentuālā daļa, kuri ziņo par pašaprūpes dimensiju sadalījumā pēc ārstēšanas shēmām un hipertensijas kontroles vienā mēnesī
Lielākā daļa respondentu saviem pacientiem paraksta fiksētas devas medikamentus vienā tabletē (73,3 %) un zīmolu medikamentus (53,3 %). Zāles fiksētās devās galvenokārt tiek izrakstītas tāpēc, ka 1) iepriekšējā ārstēšanas shēma (53,3 %) pacientiem bija par sarežģītu, 2) netiek ievērots iepriekš parakstītās terapijas režīms (60 %).
Parakstot medikamentus fiksētās devu kombinācijās, 66,7 % aptaujāto novēroja, ka samazinās pacientu apmeklējumu skaits. Lielā daļā gadījumu speciālisti ziņoja par pacientu nespēju segt terapijas izmaksas (33,3 %) un par sarežģītām medikamentu lietošanas shēmām (53,3 %).
Tomēr, lai kāda ārstēšanas shēma izvēlēta, AH tiek kontrolēta tikai 60 % gadījumu.
Secinājumi
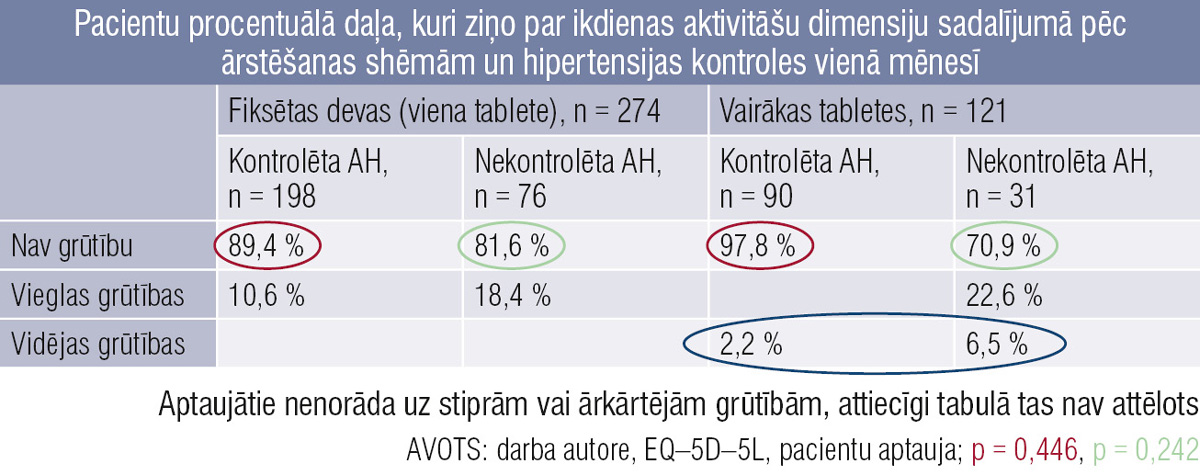

9. tabula
Pacientu procentuālā daļa, kuri ziņo par ikdienas aktivitāšu dimensiju sadalījumā pēc ārstēšanas shēmām un hipertensijas kontroles vienā mēnesī
Pāreja no vairāku tablešu režīma uz fiksēto devu kombināciju medikamentiem uzlabo vispārējo dzīves kvalitāti pacientiem ar AH, kuri tiek ārstēti farmakoloģiski.
Lai gan ir izstrādāta plaši izmantotā EuroQol 5 dimensiju (EQ–5D–5L) instrumenta piecu līmeņu versija, Latvijā vēl nav definētas populācijas normas, pēc kurām veikt turpmākos ar veselības novērtējumu saistītos ekonomiskos izvērtējumus, kuru mērķis būtu novērtēt ar veselību saistītās dzīves kvalitātes normatīvās vērtības, izmantojot EQ–5D–5L.