Cukura diabēts (CD) un īpaši 2. tipa CD neapšaubāmi ir viens no svarīgākajiem 21. gadsimta veselības aprūpes uzdevumiem. IDF novērtējums liecina, ka pašreiz 8,6% Eiropas iedzīvotāju vecumā no 20 līdz 79 gadiem slimo ar cukura diabētu, t.i., 55,4 miljoni. Jārēķinās ar vēl lielāku diabēta sastopamības pieaugumu, 85-95% gadījumu tas būs 2. tipa CD. To, ka pieaug saslimstība ar 2. tipa CD, nosaka novecošanās, izmaiņas ieradumos, īpaši uzturā, kustību apjoma mazināšanās.
Kardiovaskulārais risks
2. tipa cukura diabēts ir augsta kardiovaskulārā riska līmeņa un mirstības faktors, bet kardiovaskulārās slimības ir galvenais nāves iemesls pacientiem ar cukura diabētu.
Koronārās sirds slimības riska faktori
Modificējamie: arteriālā hipertensija, smēķēšana, paaugstināts holesterīna līmenis asinīs, aptaukošanās, mazkustīgs dzīvesveids.
Nemodificējamie: vecums, dzimums (vīrieši), nelabvēlīga iedzimtība (paaugstināts kopējā holesterīna līmenis, triglicerīdi, zema blīvuma holesterīns un pazemināts augsta blīvuma holesterīna līmenis), cukura diabēts.
Asinsspiediens
Pēc 2013. gada ESC/ESD diabēta un pretdiabēta, kā arī kardiovaskulāro slimību vadlīnijām asinsspiediena mērķis ir < 140/85 mmHg. Nef-ropātijas gadījumā sistoliskais asinsspiediens ir < 130 mmHg.
Cukura diabēts
Proinsulīns ir agrīns cukura diabēta un kardiovaskulārā riska marķieris. 2. tipa CD palielina KSS risku dzīves laikā. Riska līmenis vērtējams šādi:
- vidējs - pacienti jaunāki par 40 gadiem;
- augsts - viens vai vairāki lielie kardiovaskulārā riska faktori;
- ļoti augsts - pacienti ar 2. tipa cukura diabētu un KSS.
Labas CD kompensācijas ilgtermiņa efekts
Lai mazinātu sirds slimības rašanās varbūtību, galvenais terapeitiskais mērķis pacientam ar CD nav tikai glikozes līmenis, bet svarīgi ir koriģēt visu riska faktoru kopumu, nepieciešama daudzfaktoru pieeja, glikozes, holesterīna un hipertensijas pārvaldība. [1]
No nelielas visu KV riska faktoru samazināšanas ir lielāks ieguvums nekā pēc izteiktas, bet tikai viena riska faktora korekcijas. [2]
Visiem pacientiem ar cukura diabētu (lai kādi būtu citi KSS riska faktori) ārstēšanās ar statīniem jāsāk pēc 40 gadu vecuma (Kanādas vadlīnijas). 2013. gada diabēta medicīniskās aprūpes standarti nosaka: terapija ar statīniem jāsāk pēc izmaiņām dzīvesveidā pacientiem ar kardiovaskulāru notikumu un pacientiem bez kardiovaskulāra notikuma pēc 40 gadu vecuma ar vienu vai vairākiem kardiovaskulārā riska faktoriem (kardiovaskulārs notikums ģimenē, smēķēšana, hipertensija vai albumīnūrija).
Pētījumi
MI sastopamības 7 gadu rādītāji cilvēkiem bez diabēta ar un bez MI pirms pētījuma bija attiecīgi 18,8% un 3,5% (p<0,001), MI sastopamības rādītāji pacientiem ar diabētu ar un bez MI pirms pētījuma bija attiecīgi 45% un 20,2% (p<0,001). Kopsavilkums: diabēta pacientiem bez MI ir tikpat augsts MI riska līmenis kā pacientiem bez diabēta ar iepriekš bijušu MI. Šie dati liecina, ka pacients ar CD riska faktoriem jāārstē tikpat agresīvi kā pacients ar MI anamnēzē.
Retrospektīvā datu analīzē no diviem Zviedrijas CD reģistriem (2. tipa CD pacientu skaits 12 515 ar angiogrāfijas izmeklējumu 2001.-2009. gadā) pacientus sagrupēja 4 grupās pēc glikozi pazeminošā terapijas veida: tikai diēta; tikai perorālā terapija; insulīns kombinācijā ar perorālo terapiju; insulīns. Pēc 4,14 gadiem absolūtie mirstības rādītāji attiecīgajās grupās bija 19,2%, 17,4%, 22,9% un 28,1%, salīdzinot tikai diētu, insulīnu kombinācijā ar orālo terapiju un tikai insulīnu, kas tika saistīts ar augstākiem mirstības rādītājiem. Secinājums/interpretācija: 2. tipa CD pacientiem, kas ārstēti ar insulīnu un koronāru angiogrāfiju, bija augstāks ilglaicīgās mirstības riska līmenis.
Pētījumā, kur salīdzināja liraglutīda un placebo lietošanu, pierādīts, ka pacientiem, kas liraglutīdu saņēma pirms MI, samazinājās infarkta zonas lielums un pagarinājās dzīvildze.
10 gadus ilgā intensīvas glikozes kontroles novērošanas periodā pacientiem ar 2. tipa cukura diabētu no 5102 pirmreizēji diagnosticētiem pacientiem ar 2. tipa cukura diabētu 4009 pacientiem, kas nejaušināti tika iedalīti tradicionālās terapijas grupā (diētas ierobežojumi) vai intensificētas terapijas (SU vai insulīns, adipoziem pacientiem metformīns) grupā, tika veikta glikozes kontrole. Pārraudzības periodā pēc pētījuma 3277 pacientiem tika lūgts pēc 5 gadiem apmeklēt UKPDS klīniku ar nosacījumu, ka netiks mainīta hipoglikemizējošā terapija. Ik gadu tika veikta aptauja. Rezultāti: pirmajā gadā SU un insulīna grupā konstatēja relatīvu riska samazinājumu visiem ar diabētu saistītajiem iznākumiem, 10 gados novēroja mikrovaskulāro slimību, MI riska un visu nāves rādītāju samazinājumu. Metformīna grupā novēroja nozīmīgu riska samazinājumu jebkuram gala iznākumam, MI un nāves gadījumiem. Secinājums: par spīti zudušajam glikēmijas salīdzinājumam agrīnajā pētījuma fāzē turpinās mikrovaskulāra riska samazināšanās, mazinās arī ārstēšanās slimnīcās, MI risks un visu cēloņu nāves risks.
Pētījumos ACCORD (Action to Control Cardivascular Risk in Diabetes), ADVANCE (Action in Diabetes and Vascular Disease), VADT (Veteran Affairs Diabetes Trial) pierādīta stingra sakarība starp smagām hipoglikēmijām, vecumu, diabēta ilgumu, nieru funkciju, kognitīvo stāvokli un kardiovaskulāriem notikumiem, nāves risku un palielinātu turpmāku vaskulāru demenci.
Hipoglikēmija
Hipoglikēmija ir bieža parādība pacientiem ar 2. tipa CD, ko ārstē ar insulīnu vai SU preparātiem. Hipoglikēmija saistīta ar iespējamām smagām slimībām un ir dzīvībai bīstama. Glikēmiskie mērķi jāindividualizē, lai mazinātu hipoglikēmiju risku, īpaši cilvēkiem ar KSS un cienījamā vecumā.
Individualizētus glikēmiskos mērķus pēc ADA/AHA rekomendācijām skat. 1. tabulā.


1. tabula
Individualizēti glikēmiskie mērķi ADA/AHA rekomendācijās
Diabēta speciālistam jārisina konflikts starp individualizētajiem mērķiem, vadlīnijām un kompensācijas iespējām valstī. ADA endokrinologu asociācijas rekomendācijas hipoglikēmiju profilaksei skat.2. tabulā.
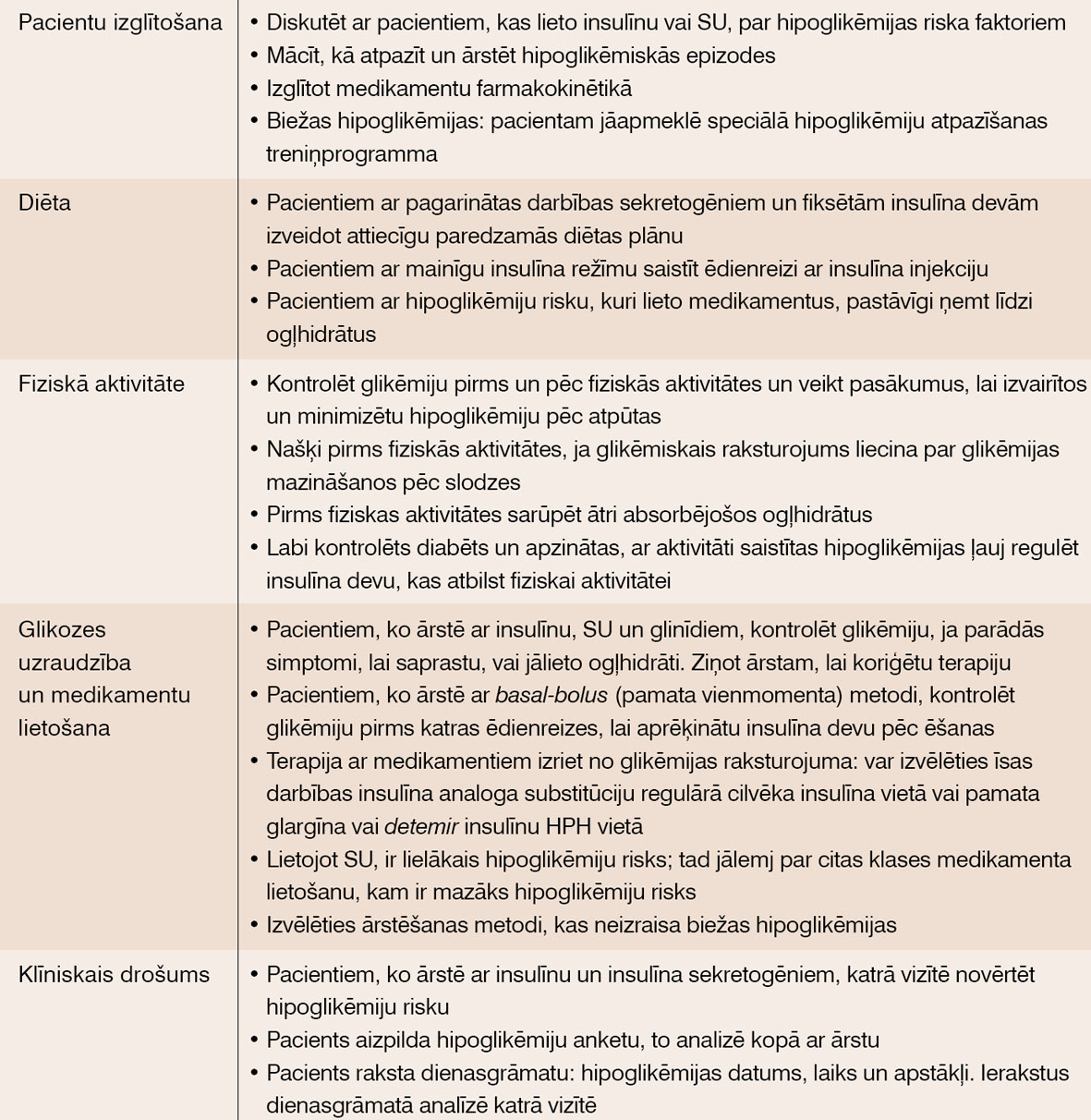

2. tabula
ADA endokrinologu asociācijas rekomendācijas hipoglikēmiju profilaksei
Hipoglikēmijas riska faktori un blakusparādības
- Insulīna un insulīna sekretogēnu (sulfanilurea) lietošana.
- Iztrūkstošas un neregulāras ēdienreizes.
- Liels diabēta stāžs.
- Izmainīta hipoglikēmiju uztveršana un atpazīšana.
- Vecums.
- Liela fiziskā aktivitāte.
- Medikamentu nepareiza lietošana.
Izglītošanas procesā īpaši jāizskaidro hipoglikēmijas problēma, jādefinē un jāsaprot smagu un ilgstošu hipoglikēmiju sekas un jāidentificē hipoglikēmija kā šķērslis 2. tipa CD kompensācijā. Hipoglikēmiju blakusparādības 2. tipa CD pacientiem: paaugstināts aritmiju un kardiovaskulārās mirstības riska līmenis, biežas uzkodas, kas veicina ķermeņa masas pieaugumu, psiholoģiskas bailes no hipoglikēmijas epizodēm, kritieni un kaulu lūzumi.
Hipoglikēmija un sirds veselība
Klīniskos pētījumos pierādīts, ka hipoglikēmija saistīta ar nopietnāku mirstības risku pacientiem ar KSS vai akūtu MI. Šī hipotēze apstiprina faktu, ka akūta hipoglikēmija palielina bīstamu ventrikulāru aritmiju risku un nāves varbūtību pacientiem ar CD.
Akūta hipoglikēmija pagarina QT intervālu un ir riska faktors ventrikulārai tahikardijai, tieši nomācot K jonu aktivāciju repolarizācijas laikā, un ir daudzu medikamentu izraisīts proaritmisks efekts. Turklāt diabēts, MI, miokarda hipertrofija, autonomā neiropātija un iegūta sirdskaite var izraisīt QT intervāla pagarināšanos. Hipoglikēmijas aritmogēnais efekts, iespējams, vairāk izteikts pacientiem ar iepriekšēju sirds slimību un cukura diabētu.
Austrālijas nacionālā veselības un medicīniskās izpētes centra pētījumā salīdzināja vidēji smagas (glikēmija asinīs 2,3-3,9 mol/l) un smagas (glikēmija < 2,2 mol/l) hipoglikēmijas 6026 kritiski slimiem pacientiem, kam nejaušināti tika izvēlēta intensīva vai tradicionāla glikēmijas kontrole. Secinājums: kritiski slimiem pacientiem intensīva glikēmijas kontrole parāda vidēji smagu un smagu hipoglikēmiju risku un abas ir saistītas ar lielu mirstības risku.
Glikozi pazeminošie līdzekļi
Kādām prasībām ir jāatbilst ideālam glikozi pazeminošam līdzeklim? Atbildi skat. 3. tabulā.


3. tabula
Prasības ideālam glikozi pazeminošam līdzeklim
Pēdējos gados 2. tipa CD ārstēšanai paredzēto jauno perorālo medikametu klāsts tirgū ievērojami audzis. Ir gan vecākās paaudzes medikamenti sulfanilurea un biguanīdi (metformīns), glitazoni, gan pēdējie GLP-1 analogi un DPP-4 inhibitori. Preparātu cukura līmeni pazeminošā darbība ir atšķirīga:
- jāņem vērā hipoglikēmiju iespējamība (sulfa-nilurea, insulīns);
- svarīga ir pozitīva surogātdarbība: asinsspiedienu pazeminoša un lipīdu līmeni pazeminoša darbība (metformīns, DPP-4 inhibitori);
- ietekme uz ķermeņa masu: neitrāla vai to samazinoša (metformīns, GLP-1);
- ietekme uz karcinoģenēzi (metformīns);
- ietekme uz kaulu lūzumiem (negatīva ietekme rosiglitazonam).
2. tipa CD ārstēšana pacientiem ar KSS
Nelietot tiazolidīndionus pacientiem ar sirds mazspēju un akūtu koronāru sindromu. Metformīnu var lietot pacientiem ar hronisku sirds mazspēju, ja ir normāla nieru funkcija. Nelietot pretdiabēta līdzekļus ar paaugstinātu hipoglikēmiju risku. Ja nepieciešama insulīna terapija, kombinēt ar metformīnu, iespējami novēršot hipoglikēmiju risku. [3] GLP-1 uzlabo endotēlija funkciju pacientiem ar 2. tipa CD un mazina hipertensiju. Ieteikumi ADA/EASD vadlīnijās: iespējami jāizvairās no medikamentiem, kas izraisa hipoglikēmiju, jo sekas var būt miokarda išēmija un sirdsdarbības ritma traucējumi. Visiem sulfanilurea atvasinājumiem pievienots FDA pieprasītais brīdinājums par palielinātu KV nāves risku. [4]
DPP-4 inhibitori
DPP-4 inhibitori ir labi panesami, tos arvien biežāk lieto klīniskajā praksē. Oficiāli šos medikamentus var sākt kā otrās vai trešās līnijas terapijas līdzekļus. Pirmajā vietā, protams, uztura un fizisko aktivitāšu rekomendācijas un metformīns. Nākamais solis ir sulfanilurea preparāti un glinīdi. Alternatīva var būt pamata ("bazālā") insulīna lietošanas sākšana.
Pirmais DPP-4 inhibitors sitagliptīns 2006. gadā tika apstiprināts cukura diabēta ārstēšanai. Kombinētais preparāts "sitagliptīns un glucophage" ASV tika apstiprināts 2007. gadā.
Otrais DPP-4 inhibitors ir saksagliptīns, ko iesaka lietošanai gan monoterapijā, gan kombinācijā ar metformīnu, sulfanilurea vai tiazolidinedionu. Šobrīd Latvijā var nopirkt arī saksagliptīna un metformīna kombināciju.
Ir vēl divi nopērkami DPP-4 inhibitori: linagliptīns un vildagliptīns.
DPP-4 inhibitori atšķiras pēc metabolisma (saksagliptīns un vildagliptīns metabolizējas aknās, savukārt sitagliptīns ne), izdalīšanās, kā arī ieteiktās lietošanas devas un dienas devas efektivitātes. Tomēr, salīdzinot to efektivitāti attiecībā uz HbA1C samazinājumu, drošuma profilu un panesību, tie ir līdzvērtīgi. Meta-analīzē par 2. tipa CD pacientiem, ko ārstēja ar sitagliptīnu un vildagliptīnu ilgāk par 12 nedēļām, salīdzinot ar placebo un citiem pretdiabēta medikamentiem, secināts, ka HbA1c līmenis pazeminājās par 0,74%. Šie rezultāti pierādīja, ka DPP-4 inhibitori ir nedaudz mazāk efektīvi par sulfanil-urea un vienlīdz efektīvi ar metformīnu un tiazolidinedionu attiecībā uz glikozes līmeņa pazeminājumu asinīs.
Par DPP-4 inhibitoru kardiovaskulāro drošumu šobrīd notiek nejaušināta iedalījuma klīniskie pētījumi, kur galvenais mērķis ir novērtēt kardiovaskulāras nāves, infarkta un insulta risku.
Šā gada 2. septembrī izziņoti SAVOR pētījuma rezultāti par saksagliptīnu, kurā piedalījās 16 492 pacienti. Saksagliptīns SAVOR-TIMI pētījumā sasniedza primāros drošuma mērķa kritērijus. SAVOR-TIMI pētījums par saksagliptīna salīdzinošo ietekmi uz kardiovaskulāro risku pacientiem ar 2. tipa diabētu liecina, ka:
- nepalielinās KV nāves, MI vai išēmiska smadzeņu insulta risks;
- statistiski ticami uzlabojas glikēmijas kontrole;
- aizkavējas mikroalbumīnūrijas progresēšana;
- pieaug hipoglikēmiju biežums pacientiem ar kombinēto terapiju (TZD, receptoru α antagonistiem);
- pankreatīta un aizkuņģa dziedzera vēža risks līdzīgs ar placebo grupu. [5]