Šoreiz klīniskā gadījuma aprakstā šķietami vienkārša diagnoze, kuras noteikšana dažādu apstākļu sakritības dēļ ir stipri novēlota. Tika veikti arī daudzi nevajadzīgi izmeklējumi. Šis klīniskais gadījums parāda, cik viegli radioloģiskā slēdziena rezultātā ir aiziet nepareizā virzienā.
Klīniskā gadījuma demonstrācija
(Dr. N. Fokina)
Anamnēze
Paciente - 51 gadu veca sieviete. Pēc palīdzības slimnīcas uzņemšanas nodaļā vēršas pati ar sūdzībām par sāpēm muguras jostas daļā un sāpēm ceļgalu locītavās. Atzīmē arī lielu nespēku, svīšanu un dažreiz drebuļus. Pacientei šādas sūdzības persistē jau aptuveni trīs gadus, citas nopietnas sūdzības vai slimības anamnēzē viņa noliedz.
Izmeklēšana
Neirologa konsultācija: viņš ir pirmais speciālists, kas pacienti apskata uzņemšanas nodaļā (deformējoša spondiloze ? radikulopātija ?). Paciente ir normostēniska, neliels virssvars. Palpators sāpīgums mugurkaula jostas-krustu daļā. Hemodinamika stabila. Nav pazīmju, kas varētu norādīt uz kādu nopietnu slimību. Tiek veiktas asins analīzes, neirologs nozīmē veikt arī datortomogrāfiju (DT) mugurkaula jostas daļai, kas nav raksturīgs izmeklējums uzņemšanas nodaļas posmā. Zināmā mērā tieši šā izmeklējuma dēļ, kā arī tāpēc, ka ārsti tic radiologa noteiktajai diagnozei, tālākā izmeklēšanas taktika aizved nepareizā virzienā.
DT mugurkaulam TH IX-S1 (skat. attēlu): multipli, difūzi izmainīta skriemeļu struktūra, vietām redzami sīki defekti kortikālajā slānī. XI riba "uzpūsta" labajā pusē. Izteiktāki defekti sacrum un os ilei, kur hipointensas daļas mijas ar sklerozes zonām. Iegurņa kaulos plašas hipointensas struktūras, kas mijas ar sklerozes zonām. Vietām izsekojami pārtraukumi kortikālajā slānī. Mugurkaula kanāls bez būtiskas starpskriemeļu disku ietekmes.
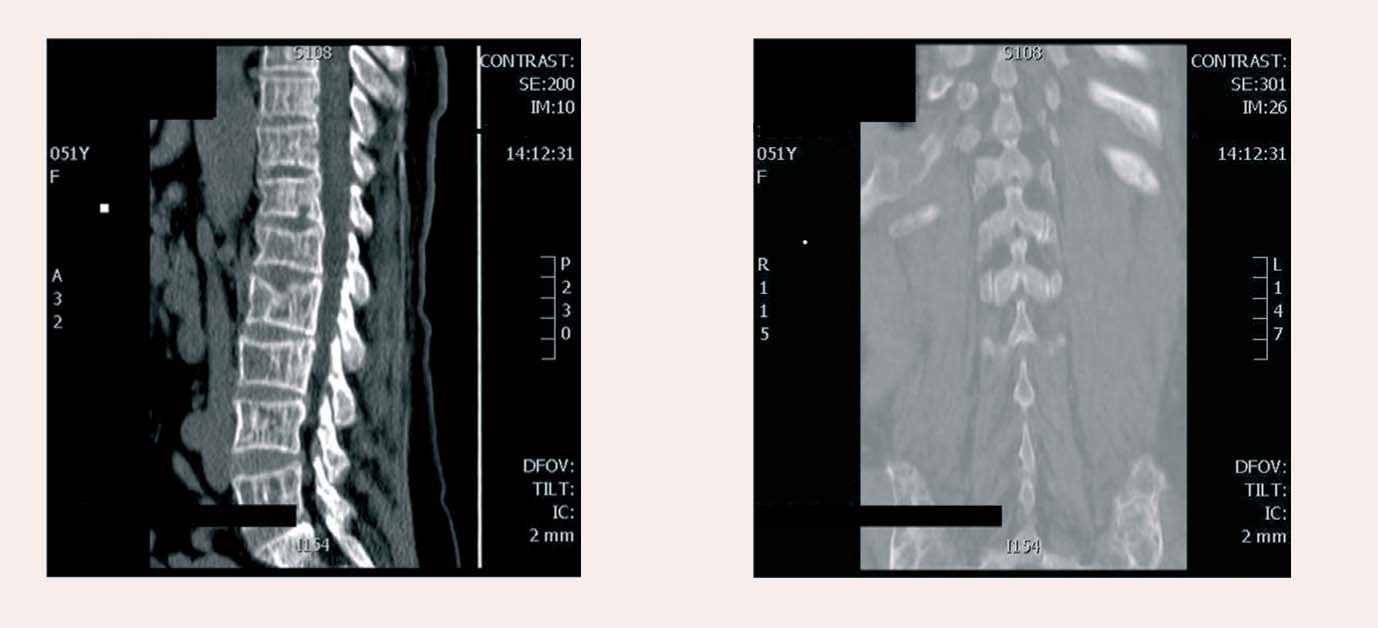

Datortomogrāfija mugurkaula jostas–krustu daļai uzņemšanas nodaļā
Secinājums: ar lielāko ticamību multiplas osteolītiskas un osteoblastiskas metastāzes mugurkaula krūšu, jostas daļā un iegurņa kaulos, arī XI ribā labajā pusē. Jādiferencē no mielomas slimības.
Tālākai izmeklēšanai paciente tiek stacionēta terapeitiska profila nodaļā. Ņemot vērā uzņemšanas nodaļā izvirzītās iespējamās diagnozes, pacientei tiek sākta izmeklēšana.
Mielomas slimība ? Tiek veikta:
- pilna asinsaina- norma;
- asins bioķīmiskā analīze: kop. olbaltums 67g/l, albumīns 37g/l, olbaltumu elektroforēze- paraproteīnu nav;
- rtg cranii: galvaskausa velves kaulos izteikti nevienmērīga struktūra; ir multipli kaula struktūras defekti, daži labi norobežoti- izmaiņas var būt saistāmas ar mielomas slimību.
Metastātisks process? Tiek veikta:
- pilna asinsaina- norma;
- asins bioķīmiskā analīze: SF1179U/l (38-120), Ca2,99mmol/l (2,2-2,6), P0,34mmol/ l (0,81-1,5), onkomarķieri- norma.
Paciente tiek izmeklēta primārā tumora topiskās diagnostikas virzienā. Tiek veikta ginekoloģiskā ultrasonogrāfija, mammogrāfija, ultrasonogrāfija krūšu dziedzeriem, Rtg krūškurvim un DT vēdera dobuma orgāniem - nav datu par onkoprocesu. Tiek veikta ultrasonogrāfija vairogdziedzerim, kur patoloģiju neatrod.
DT plaušām un videnei: plaušas, videne - norma. Visos krūškurvja kaulos struktūra nevienmērīgi porotiska, uz kuras fona ir lītiskas izmaiņas skriemeļu ķermeņos. Izteiktāks lītiskais perēklis ir labajā pusē paravertebrāli X ribā, kas ir 3 cm diametrā. Sternum korpusa vidusdaļā arī ir lītiskas izmaiņas.
Secinājums: pēc DT ainas masīvs metastātisks process kaulos.
Diagnozes precizēšanai pacientei tiek veikta trepānbiopsija, un paciente tiek izrakstīta no stacionāra. Trepānbiosijas slēdzienā datu par mielomas slimību nav. Tā kā joprojām tiek izteiktas aizdomas par metastātisku procesu kaulos, pacienti ambulatori nosūta pie onkologa, tiek nolemts veikt XI ribas rezekciju labajā pusē. Materiāls tiek nosūtīts histoloģiskai izmeklēšanai. Histoloģiskā atrade - tipiska brūnā tumora aina.
Galīgā diagnoze
Hyperparathyreosis primaria
Adenoma glandulae parathyroidae dextrae inferioris
Osteoporosis secundaria
Osteitis fibrosa cystica
Konsultācija pie endokrinologa
Tikai pēc galīgās diagnozes noteikšanas paciente pirmo reizi nonāk pie endokrinologa, kur tiek veikti izmeklējumi diagnozes apstiprināšanai:
- kalcijs, PTH asinīs- paaugstināti;
- fosfors asinīs- pazemināts;
- kalcijs diennakts urīnā- paaugstināts;
- US epitēlijķermenīšiem- 2cm liela labā apakšējā epitēlijķermenīša adenoma;
- epitēlijķermenīšu scintigrāfija- labā apakšējā epitēlijķermenīša adenoma.
Pacientei tiek veikta ķirurģiska ārstēšana. Operācija bez komplikācijām. Kalcijs un parathormons pēc operācijas normas robežās. Paciente saņem medikamentozu ārstēšanu ar kalciju un D vitamīnu, sūdzību nav.
Diskusija
Prof. V. Pīrāgs: Šis klīniskais gadījums parāda, cik viegli radioloģiskā slēdziena rezultātā ir "aiziet nepareizā virzienā". Vai jums ir bijuši līdzīgi gadījumi? Kas parasti noved no pareizās diagnozes?
Dr. E. Bodnieks: Man kā internistam, saņemot analīzes rezultātu ar paaugstinātu kalcija līmeni, uzreiz gribētos noteikt arī parathormonu. Ja tas būtu noteikts jau pašā izmeklēšanas sākumā, kā arī, ja sākotnēji veiktajā vairogdziedzera ultrasonogrāfijā būtu pamanīta epitēlijķermenīša adenoma, paciente nebūtu lieki izmeklēta!
Dr. N. Fokina: Izmaiņas mugurkaulājā un it īpaši ribā bija tipiskas hiperparatireozei. Galvaskausa kaulos redzamas "sāls un piparu" izmaiņas, kas ļoti raksturīgs hiperparatireozei. Ja bija aizdomas par osteolītiskām metastāzēm, tās varētu dot paaugstinātu kalcija līmeni asinīs, bet fosforam nevajadzētu būt zemam.
Doc. V. Šiliņš: No pieredzes pulmonoloģijā - ar radiologiem ir daudz runāts un lūgts aprakstīt situāciju, ko redz, bet nerakstīt diagnozi. Šajā gadījumā radiologs principā pareizi teica, ka viņš redz audzēja radītas attālas izmaiņas. Bet "metastātiskais process" acīmredzot veicināja domāšanu citā virzienā. Līdz ar to diagnostikas ceļš bija garāks.
Prof. V. Pīrāgs: Radiologa slēdzieni tomēr bija "varētu būt, jādomā par..." Bieži, it īpaši jaunam ārstam, gribas redzēt diagnozi radiologa slēdzienā, tā ir tā problēma.
Prof. A. Pētersons: Te tiešām ir jūra ar jautājumiem - gan uzņemšanas nodaļas darba, gan izmeklēšanas aspektā. Es pilnīgi nepiekrītu plašai izmeklēšanai šādā gadījumā, kad diagnoze bija pietiekami vienkārša. Protams, medicīnā mēs zinām, ka līkloči kādreiz gadās. Man šķiet, šis ir diezgan skaidrs gadījums, kas liecina, ka vairāk vajag elementārās analīzes (piemēram, Ca skrīnings uzņemšanas nodaļā!), Tādējādi varētu izvairīties no lēruma grūti interpretējamu atražu.
Teorētiskā daļa
(Dr. J. Nagaiceva)
Kaulu slimību osteitis fibrosa cystica 1891. gadā pirmo reizi aprakstīja fon Reklinghauzens, bet šīs slimības saistību ar epitēlijķermenīšiem atrada tikai 1925. gadā, kad Mandls novēroja klīnisko uzlabošanos jaunam vīrietim ar smagu kaulu saslimšanu pēc epitēlijķermenīšu adenomas ekstirpācijas. Senāk klīniskajos rakstos primāru hiperparatireozi (PHPT) aprakstīja kā smagu, retu saslimšanu ar lielu mirstību un invalidizāciju, kas gandrīz visiem pacientiem manifestējas ar radioloģiski izteiktu vai simptomātisku skeletālu un/vai renālu patoloģiju.
Hiperparatireozes klasifikācija
- Primāra hiperparatireoze- primārā patoloģija ir epitēlijķermenīšos, pacientam ir neadekvāti liela parathormona (PTH) sekrēcija, kas ir hiperkalciēmijas iemesls.
- Sekundāra hiperparatireoze- epitēlijķermenīši ir veseli, bet hipokalciēmija izraisa palielinātu PTH sekrēciju.
- Terciāra hiperparatireoze- ilgstoši persistējot sekundārai hiperparatireozei, hiperplazējas epitēlijķermenīši un sākas autonoma PTH sekrēcija ar sekojošu hiperkalciēmiju.
Hiperkalciēmijas klasifikācija
- PTH atkarīgā: primāra hiperparatireoze, terciāra hiperparatireoze, ģenētiskie sindromi, litija preparātu izraisīta hiperkalciēmija, antagonistiskas autoantivielas pret Cajutīgiem receptoriem.
- PTH neatkarīgā: neoplazmas (PTHrP atkarīgas neoplazmas; citi humorālie sindromi; lokālas osteolītiskas slimības), PTHrP ekscess (LES, HIV limfadenopātija utt.), Dvitamīna ekscess (jatrogēns, granulomatozās saslimšanas, William's sindroms), tireotoksikoze, virsnieru mazspēja, nieru mazspēja (ANM, HNM), imobilizācija, Jansena slimība, medikamentu izraisītā.
Primāra hiperparatireoze
Primārai hiperparatireozei raksturīga palielināta osteoklastiska kaulu rezorbcija, kaulu smadzeņu audu aizvietošana ar fibrovaskulāriem audiem un palielināta osteoblastu aktivitāte.
Radioloģiski:
- ģeneralizēta kaulu demineralizācija (trabekulārais zīmējums kļūst rupjāks, jo osteoklasti rezorbē mazākas trabekulas). Galvaskausā var būt smalks salt-and-pepper radioloģisks zīmējums, ar neskaidru garozas slāņa iekšējo un ārējo kontūru;
- raksturīga subperiostāla rezorbcija (labāk redzama roku falangās, virsma kļūst neregulāra, robota, var progresēt līdz smagai kortikālai rezorbcijai). Kortikālās daļas eroziju un demineralizācijas dēļ radioloģiski var izzust daži kauli, īpaši roku distālās falangas, clavicula distālā trešdaļa, distālā ulna, pubis, femur kakliņa apakšēja robeža, tibia proksimālas daļas mediāla mala;
- kaulu cistas, parasti multiplas, satur brūnganu serozu vai mucinozu šķidrumu, parasti centrālajā medulārajā slānī, metakarpālajos kaulos, ribās, iegurņa kaulos. Var izplatīties uz garozas slāni un sagraut to;
- osteoklastomas/brūnie tumori, kas satur daudz multinukleāro osteoklastu (gigantiskas šūnas), stromas šūnas un matrici, parasti ir trabekulārajā slānī žoklī, stobrkaulos, ribās;
- patoloģiski lūzumi;
- zobu rentgenā redz lamina dura erozijas vai tās izzušanu subperiostālas rezorbcijas dēļ, bieži ar izplatību uz žokļa kaulu.
Klīniski novēro kaulu sāpes, plecu no liek šanos, kifozi, auguma samazināšanos, laterālās ribāja daļas un iegurņa kolapsu, pectus ca rinatum. Renālas manifestācijas gadījumā tipiska rekurenta kalcija nefrolitiāze, nefrokalcinoze, nieru funkcijas traucējumi - no traucētas koncentrācijas spējas līdz terminālai nieru mazspējai. Manifestējas kā atkārtotas sāpes sānos, poliūrija, polidipsija. Nefrolitiāze PHPT gadījumā ir mazāk kā 25% pacientu. PTH izraisa pastiprinātu kalcitriola veidošanos nierēs, kas varētu veicināt hiperkalciūriju un nierakmeņu veidošanos.
Citas PHPT izpausmes:
- osteoporoze (mazinās kaulu minerālais blīvums, īpaši stobrkaulos- piemēram, gūžas un apakšdelma kauls, salīdzinot ar porainiem kauliem (skriemeļi));
- arteriāla hipertensija (MENII?);
- konjunktīvas kalcifikācija;
- lentveida keratopātija;
- kuņģa čūla;
- akūts vai hronisks pankreatīts.
Dažos pētījumos atrod asociāciju ar kreisā ventrikuļa hipertrofiju un diastolisku disfunkciju. Citos pētījumos raksta, ka PHPT pacientiem biežāk sastop traucētu glikozes toleranci un palielinātu svaru. Novērota arī podagra un pseidopodagra: mehānisms ir neskaidrs, normohroma, normocitāra anēmija - mehānisms nav zināms, bet kaulu smadzeņu fibroze var būt nopietna. Ir daži pētījumi, kur aprakstīta PHPT kopā ar multiplu mielomu. Tomēr datu ir ļoti maz, pagaidām tikai rekomendē PHPT pacietiem veikt olbaltumu elektroforēzi.
Epitēlijķermenīšu adenomas veidojas DNS mutācijas dēļ paratireoīdās šūnās. Mutācijas palielina proliferācijas un izdzīvošanas spējas šūnās, salīdzinot ar blakus šūnām. Tādējādi notiek klonāla izplešanās, veidojot adenomu. Adenomu šūnās trūkst vairāki hromosomu reģioni. Zaudētie reģioni, iespējams, satur tumora supresorgēnus (40% - 1p, 32% - 6q, 30% - 15q, 25-30% -11q). 11q reģions tiek asociēts ar gēna mutāciju, kas kodē transkripcijas faktoru menin, atbildīgu par MEN I. Identificēti arī citi proto-onkogēni - piemēram, PRAD 1 jeb ciklīns D1 gēns. Mutācijas risku paaugstina radioaktīvais starojums.
Sporādiskas mutācijas iemesls nav zināms. Ir skaidrs, ka zems Ca vai 1,25 (OH) 2D3 līmenis asins serumā stimulē epitēlijķermenīšu šūnu proliferāciju, bet tas tā nav PHPT gadījumā. Ir atšķirība starp adenomu kā klonālu proliferāciju un hiperplāziju kā poliklonālu augšanu. Klonāla proliferācija var notikt hiperplāzijas fonā. Piemērs ir smagas nieru mazspējas gadījumā - terciāra hiperparatiroze. Interesanti, ka hromosomālas anomālijas šajā gadījumā atšķiras no epitēlijķermenīšu adenomām. Analoģiskie mehānismi - ar X hromosomu saistīta hipofosfatēmija un ilgstoša litija terapija. Svarīgi atšķirt adenomu no hiperplāzijas, jo ķirurģiskā taktika atšķiras - ekstirpēt vienu vai vairākus dziedzerus. Patologs var atšķirt normālu dziedzeri no patoloģiska, jo tas ir palielināts izmēros un patoloģiskā dziedzerī ir mazs tauku saturs. Bet pateikt, vai tā ir adenoma vai hiperplāzija, nevar.
PHPT gadījumā šūnu skaita palielināšanās nav vienīgā anomālija. Normāla paratireoīda šūna spēj supresēt PTH sekrēciju hiperkalciēmijas gadījumā, pat ja šūnu skaits ir stipri palielināts. Adenomu gadījumā šūnās ir traucēta atbildes reakcija uz paaugstinātu kalcija līmeni, fizioloģiskā robeža novirzās pa labi. Šī novirze kombinācijā ar PTH sekrēcijas nesupresējamo komponenti noved līdz jaunam noturīgam stāvoklim organismā ar paaugstinātu Ca līmeni asinīs. Iespējams, ka adenomu šūnās samazinās arī Ca jutīgo receptoru ekspresija.
Visbiežāk PHPT norit kā asimptomātiska hiperkalciēmija. Var būt normokalciēmiska primāra hiperparatiroze. Var būt simptomātiska smaga hiperkalciēmija (paratireoīda jeb hiperkalciēmiska krīze). Ir arī ģeogrāfiska atšķirība. Valstīs, kur prevalē D vitamīna hipovitaminoze, PHPT biežāk manifestējas kā smaga kaulu vai nierakmeņu slimība, adenomas ir lielākas pēc izmēra, augstāks PTH līmenis, biežāki lūzumi. Klīniskie simptomi: kaulu lūzumi, kaulu sāpes; nieru kolikas, nieru mazspēja; anoreksija, slikta dūša, vemšana, aizcietējumi, sāpes vēderā; peptiska čūla; pankreatīts; hiperkalciēmija per se.
Neiropsihisko simptomu smagums korelē ar seruma kalcija koncentrāciju, kaut gan daži pacienti ar smagu hiperkalciēmiju ir asimptomātiski. Īpašs neiromuskulārs sindroms, kas pirmo reizi aprakstīts 1949. gadā, reti sastopams mūsdienās: simetrisks proksimālo muskuļu vājums, gaitas traucējumi ar muskuļu atrofiju, raksturīgām EMG izmaiņām, ģeneralizētu hiperrefleksiju un mēles fascikulāciju. Hiperkalciēmiskā krīze ir reta, tā attīstās, ja Ca līmenis serumā ir virs 3,8 mmol/l, izteikti hiperkalciēmijas simptomi, īpaši CNS disfunkcija.
Tā kā 1970. gados attīstītajās valstīs parādījās seruma Ca skrīnings, tas ļāva atklāt asimptomātisku PHPT. Slimības ikgadēja incidence pieauga. Pīķis ir mūža sestajā dekādē (vidējais vecums 52-56 gadi); pirms 15 gadu vecuma slimo ļoti reti. Sievietes slimo biežāk nekā vīrieši - 3:1. Slimības prevalence ir 1:1000 -1:200 gadā.
Lai apstiprinātu hiperkalciēmiju, kalcija līmenis serumā jāņem atkārtoti, parasti mēra kopējo kalciju. Ja ir hipoalbumīnēmija vai ir skābju-sārmu līdzsvara traucējumi, jāmēra jonizētais kalcijs; tas var būt informatīvs arī pacientiem ar normokalciēmiju.
PTH nosaka ar imūnradiometriju un imūnhemiluminiscentu metodi, kas ļauj noteikt intakto PTH ar antivielu palīdzību. 80-90% pacientu tas ir palielināts. Diennakts urīna Ca līmenis atšķir PHPT no FHH. Nosakāms arī 25 (OH) D3 līmenis, seruma fosfors, seruma kreatinīns, sārmainā fosfatāze.
Radiologiskie izmeklējumi: kaulu minerālais blīvums (DEXA) - vēlams, lai radiologs nosaka minerālo blīvumu apakšdelma kaulos, jo PHPT raksturīga stobrkaulu osteoporoze, lai izslēgtu nefrolitiāzi un nefrokalcinozi; nieru ultrasonogrāfija; epitēlijķermenīšu lokalizācija - USS; scintigrāfija; SPECT-CT.
Pierādot PHPT un lokalizējot adenomu, terapija ir ķirurģiska. Tas mazina nierakmeņu risku, uzlabo kaulu minerālo blīvumu, var samazināt kaulu lūzumu risku, uzlabo dzīves kvalitāti. Daži ārsti uzskata, ka ir jāoperē tikai simptomātiska PHPT, taču citi oponē, ka jāoperē visi pacienti. Pacientiem virs 50 gadu vecuma var atlikt ķirurģiju, ja tie ir asimptomātiski vai ar minimāliem simptomiem, ja viņiem seruma Ca koncentrācija ir
Akūtas hiperkalciēmijas terapija
Akūtas hiperkalciēmijas terapija atbilstīgi etioloģijai:
- rehidratācija 2-4l/dn, 0,9% NaCl i/v 1-5d.;
- furosemīds 20-40mg pēc rehidratācijas 1- 2xdn;
- bisfosfonāti, ja nepieciešams;
- kalcitonīns 4-8IU/kg s/c 1-2xdn;
- GK: 200-300mg hidrokortizona i/vx1 vai 40-60mg prednizolona p/o 3-5dn;
- dialīze.
Kalcija līmenis jāsamazina arī pirms operācijas. Pēc operācijas rūpīgi jāseko kalcija līmenim un jāievada kalcijs i/v lielās devās, lai izvairītos no hipokalciēmijas un novērstu hungry bone sindroma attīstīšanos.