Saslimstība ar mugurkaulāja infekcijām (skriemeļu osteomielīts, discīts, spondilodiscīts) pieaug visā pasaulē.
[1; 2; 3; 4] Par saslimstības pieauguma iemesliem tiek uzskatīts cilvēku imūndeficīta vīrusa (HIV) radītais imūnās sistēmas vājums, nepietiekams un/vai nesabalansēts uzturs, cukura diabēts, onkoloģiskās slimības, vecums virs 70 gadiem un stress.
[5]
Mazliet vēstures
Mugurkaulāja iekaisumu pirmais aprakstījis Hipokrats (460.-370. g. p. m. ē.). [6]
Pirmās radikālās operācijas mugurkaulāja iekaisuma pacientiem 1934. gadā veikuši Ito, Tsuchija, Asami, 1956. gadā pilnveidojis Hodžsons (A. R. Hodgson). [7]
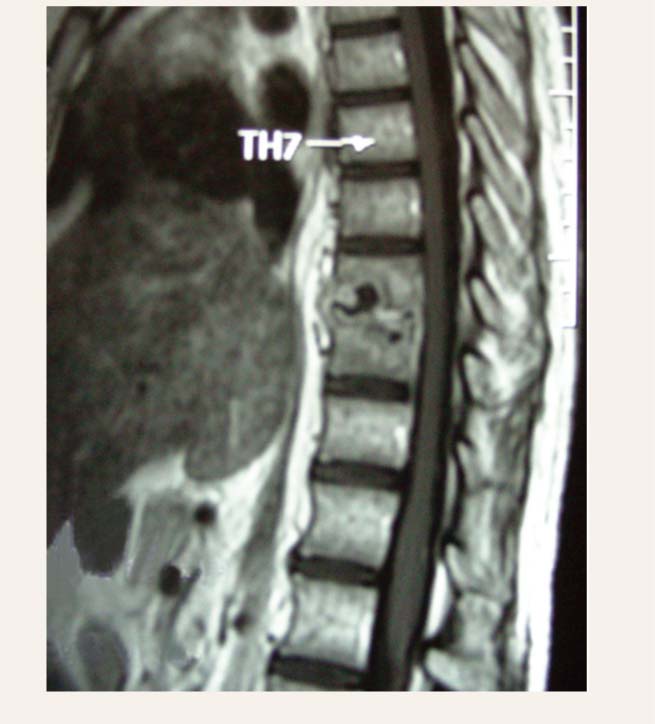

1. attēls
Paciente L. B. Ne-Hodžkina limfoma. Th 9-10 spondilodiscīts (MRI)
Šai metodikai (kostotransversektomija ar radikālu infekcijas perēkļa ķirurģisku sanāciju) lemts ilgs mūžs. To joprojām izmanto, īpaši mugurkaulāja onkoloģisko slimību ārstēšanā. [8; 9]
Neatkarīgi no mugurkaulāja iekaisuma slimību (MIS) ārstēšanas metodes izvēles (ķirurģiskā vai konservatīvā) nozīmīga loma - īpaši t. s. pirmsantibiotiķu ērā - tika piešķirta mugurkaulāja imobilizācijai. Imobilizācija bija nepieciešama ne tikai mugurkaulāja deformācijas novēršanai, bet galvenokārt iekaisuma kupēšanas veicināšanai.
Sākotnēji (pirms radikālo ķirurģisko operāciju ieviešanas) imobilizācija tika panākta ar t. s. ģipša gultiņām. [10]
Sākoties MIS ķirurģiskās ārstēšanas laikmetam, iekaisušā segmenta imobilizāciju centās panākt ar kaulu transplantātu izmantošanu. [11; 12]
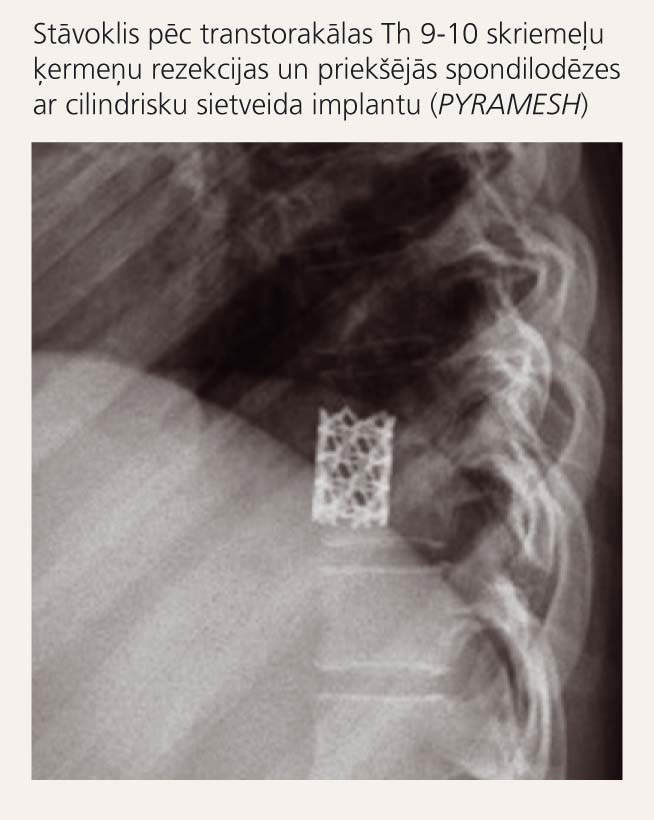

2. attēls
Paciente L. B. Ne-Hodžkina limfoma. Th 9-10 spondilodiscīts (MRI)
Metāla implantu izmantošanu mugurkaulāja stabilizācijai ierobežoja iekaisuma prolongācijas risks sakarā ar svešķermeņa atrašanos iekaisuma zonā. Taču, kopš mugurkaulāja implantu ražotāji atteikušies no tērauda izmantošanas un pievērsušies titāna sakausējumiem, attieksme pret implantu izmantošanu radikāli mainījusies.
Mugurkaulāja stabilizācija ar metāla implantiem pacientiem ar dažādu etioloģiju iekaisumiem kļuvusi par MIS kompleksās ķirurģiskās ārstēšanas neatņemamu sastāvdaļu. [13; 14; 15; 16; 17; 18]
Magnētiskās rezonanses izmeklēšana (MRI) radījusi priekšnosacījumus precīzai ārstēšanas taktikas izvēlei. [19]
Arvien vairāk pacientu ar MIS sekmīgi tiek ārstēti konservatīvi, taču ķirurģiskas ārstēšanas nozīme joprojām saglabājas.
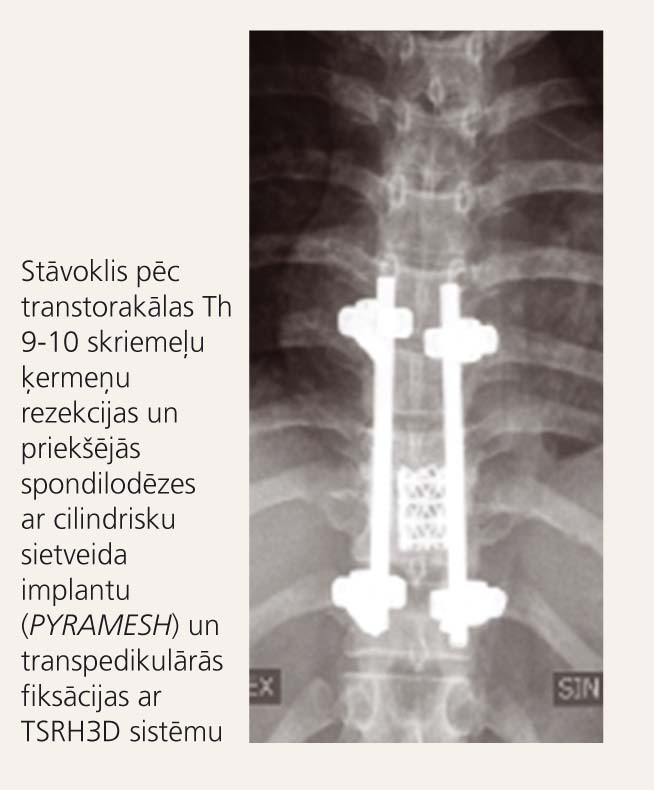

3. attēls
Paciente L. B. Ne-Hodžkina limfoma. Th 9-10 spondilodiscīts (MRI)
MIS ķirurģiska ārstēšana
MIS ķirurģiskas ārstēšanas kompleksā ietilpst infekcijas perēkļa ķirurģiska sanācija, neirālo struktūru dekompresija, mugurkaulāja stabilizācija un ilgstoša antibakteriālā terapija.
Mugurkaulāja stabilizācijas (MS) priekšrocības, ārstējot MIS pacientus:
- MS veicina iekaisuma ātrāku mazināšanos un paaugstina antibakteriālas terapijas efektivitāti,
- MS rada priekšnosacījumus pacienta agrīnai vertikalizācijai un rehabilitācijai,
- MS novērš mugurkaulāja deformācijas risku iekaisušā segmenta līmenī, tādējādi mazinot līdzsvara traucējumu veidošanās risku.
Klīniskie piemēri
Pirmais klīniskais gadījums
Paciente L. B. ir 20 gadu veca, slimo ar ne-Hodžkina limfomu, saņem ķīmijterapiju. Pēc pārciestas pneimonijas attīstījās Th 9-10 spondilodiscīts (skat. 1. attēlu), tāpēc pārvesta no klīnikas Linezers uz P. Stradiņa Klīniskās universitātes slimnīcas Neiroķirurģijas klīniku. Tā kā pacientei nebija izveidojies abscess, neattīstījās neiroloģiskais deficīts un mugurkaulāja deformācija, uzsākta konservatīvā terapija (Vancomycin 1,0 divas reizes dienā).
Neraugoties uz antibakteriālo terapiju, muguras sāpes nemazinājās, paciente pārvietojās ar grūtībām. Tika pieņemts lēmums veikt iekaisuma perēkļa ķirurģisku sanāciju un mugurkaulāja stabilizāciju.
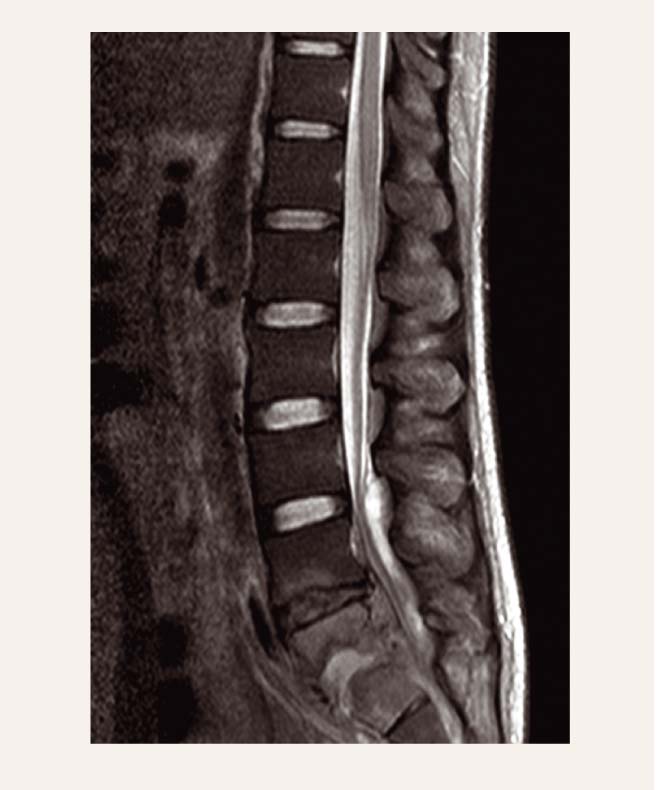

4. attēls
Pacients V. V. L6-S1 spondilodiscīts (MRI)
Pirmajā posmā (operators V. Vestermanis, asistents E. Kārkliņš) tika veikta transtorakāla Th 9-10 nekrektomija un priekšējā stabilizācija ar cilindrisku sietveida implantu PYRAMESH (skat. 2. attēlu). Pēc operācijas brūces primāras slēgšanās tika veikta transpedikulāra fiksācija Th 8-11 ar TSRH3D sistēmu (operators V. Vestermanis, asistents E. Kārkliņš; skat. 3. attēlu).
Pēcoperācijas periods bez komplikācijām. Paciente vertikalizēta otrajā pēcoperācijas dienā. Nodaļā paciente pārvietojās bez staigāšanas palīglīdzekļiem. Izrakstīta apmierinošā stāvoklī 14. dienā pēc otrās operācijas. Ieteikts astoņas nedēļas ambulatori lietot antibiotikas perorāli.
Otrais klīniskais gadījums
Pacients V. V. ir 32 gadus vecs, stacionēts P. Stradiņa Klīniskās universitātes slimnīcas Neiroķirurģijas klīnikā septiskā stāvoklī ar sūdzībām par ļoti stiprām sāpēm jostas krustu apvidū ar izstarojumu uz abām kājām. Pacients atzīst, ka lieto narkotiskas vielas. Izmeklējot pacientu datortomogrāfiski un MRI (intensīvo sāpju dēļ izmeklēšanas tika veiktas narkozē) konstatēts, ka pacientam ir 6 jostas skriemeļi, L6 lociņa spondilolīze, L6-S1 spondilodiscīts ar abscesu starp L6-S1 skriemeļu ķermeņiem un epidurāls infiltrāts abscesa līmenī (skat. 4. un 5. attēlu).
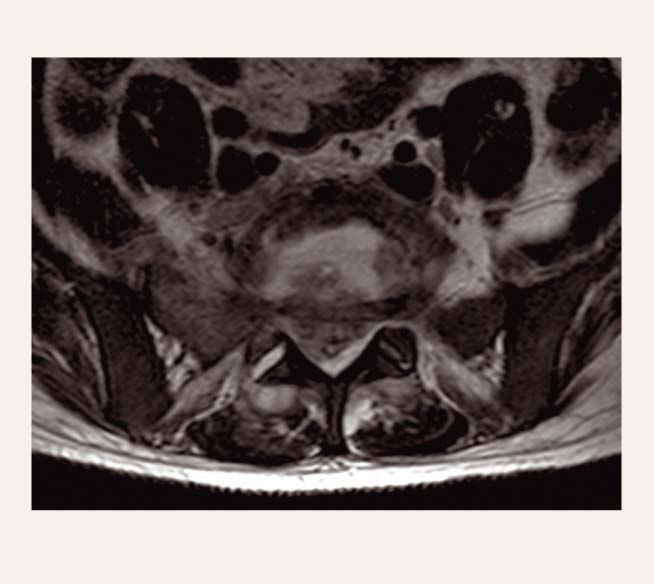

5. attēls
Pacients V. V. L6-S1 spondilodiscīts (MRI)
Ņemot vērā izveidojušos abscesu, pieņemts lēmums veikt divposmu ķirurģisku ārstēšanu. Pirmajā posmā tika veikta priekšējā nekrektomija ar priekšējo ekstraperitoneālo pieeju. Operācijas gaitā tika mobilizēti maģistrālie asinsvadi (operators J. Rīts, asistenti V. Vestermanis, J. Šlēziņš) un infekcijas perēkļa ķirurģiska sanācija (operators V. Vestermanis, asistents J. Šlēziņš).
Tā kā Aa. Iliacae bija intīmi saistītas ar abscesa kapsulu, priekšējā stabilizācija ar implantu bija saistīta ar maģistrālo asinsvadu ievainojuma risku. Pēc operācijas pacientam izzuda muguras un kāju sāpes miera stāvoklī, normalizējās ķermeņa temperatūra un laboratorie rādītāji, taču saglabājās L6-S1 segmentārās nestabilitātes simptomātika (intensīvo sāpju dēļ pacients nebija spējīgs stāvēt un pārvietoties).
Otrajā posmā (10. dienā pēc pirmās operācijas) tika veikta mugurējā lumbosakrālā stabilizācija (operators V. Vestermanis, asistents E. Kārkliņš) ar TSRH3D sistēmu (skat. 6. un 7. attēlu). Pacients vertikalizēts otrajā pēcoperācijas dienā. Operācijas brūces slēgušās primāri. Izrakstīts 8. dienā pēc otrās operācijas apmierinošā stāvoklī ar rekomendāciju astoņas nedēļas perorāli lietot antibiotikas.
Kopsavilkums
- Metāla implantu izmantošana mugurkaulāja iekaisuma slimību ķirurģiskās ārstēšanas kompleksā veicina iekaisuma parādību strauju mazināšanos, ātrāku pacientu aktivizāciju, kā arī stacionārās ārstēšanas laika samazināšanu.
- Modernie implantu materiāli nepaaugstina iekaisuma prolongācijas vai reaktivācijas risku.
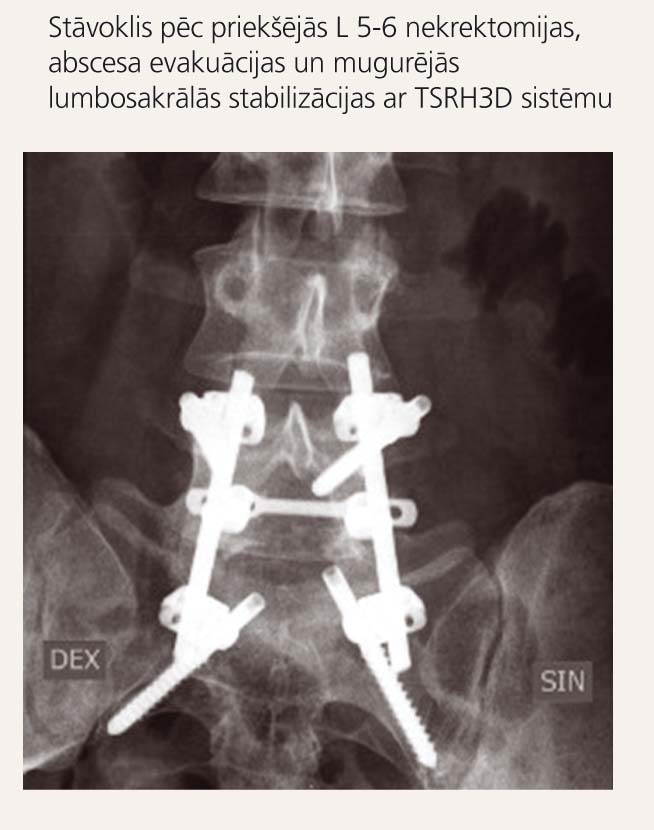

6. attēls
Pacients V. V. L6-S1 spondilodiscīts (MRI)