Gestācijas cukura diabēts
Tas, ka specializēta GCD aprūpe samazina mātes un bērna riska faktorus, pierādīts daudzos starptautiskos pētījumos un meta-analīzēs. Diabetologi un dzemdību speciālisti atzinīgi novērtēja 2010. gadā IADPSG (International Association of the Diabetes and Pregnancy Study Groups) pētījuma HAPO (Hyperglycemia and Advererse Pregnancy Outcomes) rezultātus. Pētījumā piedalījās apmēram 25 000 grūtnieču. HAPO pētījums pierādīja mātes, augļa un neonatālo (pirmkārt, makrosomija) komplikāciju riska pieaugumu, veicot orālo glikozes tolerances testu (OGTT), ja mātei 24.-28. grūtniecības nedēļā bija paaugstināts cukura līmenis asinīs. Pēc šā pētījuma rezultātiem IADPSG starptautiska diabetologu un dzemdību speciālistu grupa izstrādāja jaunus kritērijus GCD diagnozes noteikšanai, proti, katrai grūtniecei 24.-28. grūtniecības nedēļā veikt OGTT ar 75 g glikozes. Dažās valstīs ekonomisku apsvērumu dēļ nosaka sijājošās atlases OGTT ar 50 g glikozes un tikai tad, ja konstatē izmaiņas, veic OGTT ar 75 g glikozes. Mērķis šai starpdisciplīnu sadarbībai grūtniecības laikā ir ar GCD saistīto komplikāciju agrīna diagnostika un savlaicīga intensīva ārstēšana, lai mazinātu GCD izraisītās komplikācijas mātei un auglim.
Definīcija un etioloģiskie faktori
GCD tiek definēts kā glikozes tolerances traucējumi, kas pirmo reizi diagnosticēti grūtniecības laikā, veicot standartizētu OGTT ar 75 g glikozes un kvalitatīvi nodrošinātu glikozes noteikšanu venozajā plazmā laboratorijā.
Definīcija nav atkarīga no tā, vai insulīna terapija ir nepieciešama un vai glikozes tolerances traucējumi turpinās arī pēc grūtniecības. Ogļhidrātu vielmaiņas traucējumi pirmo reizi bieži iestājas ap 20. grūtniecības nedēļu. Patofizioloģiskie mehānismi, kāpēc traucējumi rodas tieši šajā grūtniecības posmā, līdz šim nav pilnīgi skaidri. Paaugstināts cukura līmenis asinīs nav specifisks makrosomiju noteicošais faktors, jo ir daudz sieviešu ar bērna makrosomiju, kurām ir normāls cukura līmenis asinīs. Būtiskāk makrosomiju nosaka mātes liekais svars, ko izraisa kalorijām bagāts uzturs un samazināta fiziskā aktivitāte. Amerikāņu pētījumā (Black u.c., 2013) par 10 000 grūtniecēm, 60% ar nelielu virssvaru un aptaukošanos, tikai 19,2% bija GCD. Makrosomijas izplatība daudz lielāka bija sievietēm ar lieko svaru salīdzinājumā ar normālu svaru. 21,6% sieviešu bez GCD piedzima bērns ar makrosomiju, ko noteica aptaukošanās, sievietēm ar GCD šī proporcija bija tikai nedaudz lielāka - 23,3%. Tātad sievietes liekais svars un aptaukošanās būtiskāk nosaka makrosomiju nekā orālais glikozes tolerances tests.
Daļēji darbojas iedzimti faktori. Turklāt grūtniecības otrajā pusē grūtniecības hormoni darbojas kontrainsulāri un veidojas fizioloģiska insulīna rezistence, nepietiekama prasība pēc insulīna, kaut arī cukura līmenis asinīs ir paaugstināts.
Iespējamās komplikācijas
GCD topošajai mātei palielina paaugstināta asinsspiediena, urīnceļu infekcijas, grūtniecības toksikozes risku. Biežāk ir priekšlaicīgas dzemdības, augļa makrosomija. Biežāk tiek veikta ķeizargrieziena operācija. Jaundzimušajiem biežāk ir elpas trūkuma sindroms, hipoglikēmija un zīšanas vājums.
Arī ilgā periodā 5,5% sieviešu vidēji 13 nedēļas pēc dzemdībām attīstās cukura diabēts. Desmit gadus pēc grūtniecības gestācijas diabēta 50-60% attīstās 2. tipa cukura diabēts.
Diagnostika un riska faktori
IADPSG eksperti iesaka: pirmajā grūtniecības trimestrī pirmo reizi konstatējot paaugstinātu cukura līmeni asinīs, ginekologam ir jāizslēdz manifests cukura diabēts. Tāpēc jāveic iespējama cukura diabēta riska analīze. Iespējama manifesta cukura diabēta riska faktorus, pirmo reizi konstatējot cukura diabētu grūtniecības laikā, skat. 1. tabulā.


Ja ir riska faktori, jāseko glikozes noteikšanai pie gadījuma un tukšā dūšā venozajā plazmā:
- ja nejauši noteiktā glikēmija ir ≥ 200mg/dl (11,1 mmol/) vai glikēmija tukšā dūšā ≥ 92 mg/dl (≥ 5,1 mmol/l), jāveic atkārtota glikēmijas kontrole;
- ja vēlreiz nejauši noteiktā glikēmija ≥ 200 mg/dl (≥ 1,1mmol/l) vai glikēmija tukšā dūšā ≥ 126 mg/dl ( ≥ 7,0 mmol/l), var noteikt diagnozi manifests cukura diabēts;
- ja atkārtots mērījums tukšā dūšā ir starp 92 un 125 mg/dl (5,1-6,9 mmol/l), var noteikt diagnozi gestācijas cukura diabēts.
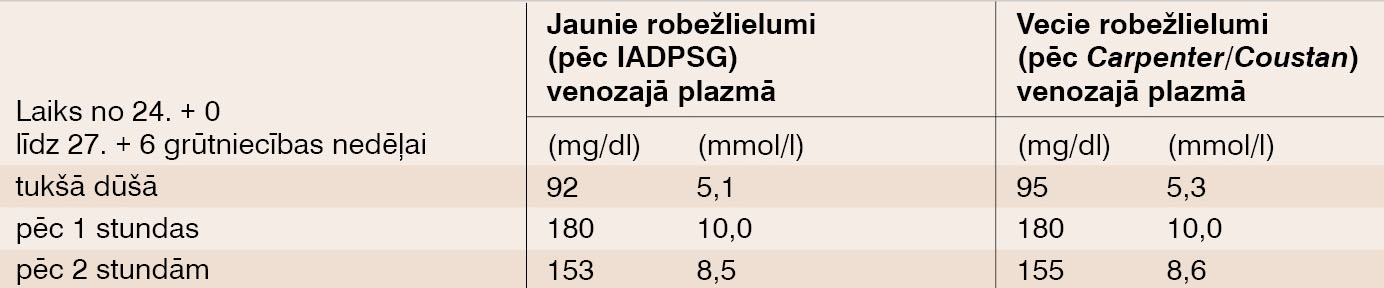
Starp 24. un 28. grūtniecības nedēļu visām grūtniecēm jāveic OGTT ar 75 g glikozes ar 2 stundu intervālu, nosakot glikēmiju venozajā plazmā. GCD var diagnosticēt, ja vismaz viens no trim jaunajiem glikēmijas robežlielumiem ir pārsniegts (skat. 2. tabulu).

Pārvaldība
Uztura apmācība
GCD pamata terapija ir uztura apmācība, ievērojot katras grūtnieces dzīves ieradumus, kulturālās un reliģiskās atšķirības. Ļoti svarīgi saprast, ka nav runa par svaru samazinošu diētu un ogļhidrāti uzturā nav pilnīgi aizliegti. Daudz nozīmīgāka ir produktu izvēle, kuros ir izslēgti ogļhidrāti ar augstu glikēmisko indeksu.
Uztura ieteikumi saskaņā ar uzturvielu un enerģētiskā patēriņa vadlīnijām:
- uzturvielu sadalījums: ogļhidrāti 40-50%, olbaltumi 20%, tauki 30-35%;
- ogļhidrātu daļa nedrīkst būt mazāka par 40% no diennakts enerģētiskā patēriņa, tas ir, mazāk par 175 g/dienā;
- pārtikas produktiem ar lielu šķiedrvielu daudzumu un zemu glikēmisko indeksu ir dodama priekšroka;
- uztura uzņemšana jāsadala 5-6 ēdienreizēs, viena no tām ir vēlās vakariņas;
- uztura kalorāžas ierobežojums pieļaujams grūtniecēm ar lieko svaru. Tomēr jākontrolē, lai nebūtu bada acidozes.
Gestācijas diabēta uztura ieteikumos pēc vadlīnijām nav nekā būtiski jauna. Jaunums ir ketonu noteikšana rīta urīnā grūtniecēm ar lieko svaru, kam sākta kalorijas ierobežojoša diēta. Intrauterīna ketonēmija var ietekmēt augļa intelektuālo attīstību. Mērķa enerģijas daudzumam jābūt tādam, lai rīta urīnā nebūtu bada ketonvielu un vairs nesamazinātos svars. Vidējā uztura diennakts enerģētiskā vērtība ir 1600-1800 kcal, jāuzņem pietiekami daudz ogļhidrātu, vismaz 175 g diennaktī, kā arī 60-80 g olbaltumvielu diennaktī.
Ieteikumi par pieņemšanos svarā grūtniecības laikā
Grūtnieces svara mērķis ir apgriezti proporcionāls ĶMI pirms grūtniecības. Pārmērīga vai nepietiekama svara dinamika palielina mātes un augļa perinatālos riskus. Ieteicamos svarā pieņemšanās intervālus grūtniecības laikā skat. 3. tabulā.


Fiziskā aktivitāte
Arī grūtniecības laikā, lai uzlabotu insulīna reaģētspēju un mazinātu glikēmiju pēc ēšanas, nepieciešams fizisks treniņš (jāņem vērā kontrindikācijas). Ilgstoša aeroba slodze vai spēka treniņš pazemina cukura līmeni asinīs, palīdz izvairīties no insulīna terapijas vai samazināt insulīna kopējo devu. Kā aktīvs minimums der vismaz 30 minūtes ātra iešana 3 reizes nedēļā.
Cukura līmeņa paškontrole
Cukura līmeņa kontroli nosaka nepieciešamība: no 7 reizēm dienā līdz 2 dienu profiliem nedēļā. Lai paškontroli vienādotu un pašizvēles minimumu ierobežotu, izstrādātas paškontroles shēmas (skat. 4. tabulā).


Sākumā paškontrole ir pietiekama, ja ir 4 mērījumi dienā: no rīta tukšā dūšā un vienu stundu pēc pārējām trim ēdienreizēm. Ja mērījumi ir mērķa robežās, kontroli var veikt reizi dienā dažādos dienas laikos, lai atslogotu grūtnieci.
Aktuālajās vadlīnijās uzmanība pievērsta paškontrolei un augļa augšanai. Mērķis: augli pasargāt no hiperinsulinēmijas, pievērst uzmanību hipoglikemizējošo medikamentu atbilstībai. Šajā koncepcijā paškontroles rādītāji izvērtēti salīdzinājumā ar augļa USG izmeklēšanu.
Ja augļa vidukļa apkārtmērs ir virs 75. procentīles, vienlaikus neaugot galvai un augšstilbam, cukura paškontroles mērķa lielumi jāsamazina: tukšā dūšā < 4,7 mmol/l, stundu pēc ēšanas < 6,7 mmol/l. Ja USG izmeklējumā ir pazīmes par nepietiekamu augļa augšanu, glikēmijas mērķa lielumi jāpalielina: tukšā dūšā < 5,8 mmol/l, stundu pēc ēšanas < 8,9 mmol/l.
Insulīna terapija
Ja ar pamatpasākumiem (ēšana un fiziskā aktivitāte) glikēmijas mērķa rādītājus nesasniedz, jāsāk terapija ar insulīnu; tā nepieciešama tikai 20% no GCD gadījumiem. Insulīna indikācijas kritiski jāizvērtē, lai izvairītos no hiperinsulinēmijas. Terapija ar insulīnu jāsāk, ja cukura līmenis tukšā dūšā no rīta > 6,1 mmo/l un citi mērījumi > 9 mmol/l. Ja sieviete ar GCD nesasniedz mērķa glikēmiju, jāsāk terapija ar īslaicīgas darbības cilvēka insulīnu (Humulin R) vai īslaicīgas darbības insulīna analogiem (Humalog vai Novorapid) 10-15 min. pirms pamata ēdienreizēm 3 reizes dienā.
Turpinās pētījumi par ilgstošas darbības insulīna analogu lietošanu GCD ārstēšanā, jau publicēti ziņojumi par to drošumu un efektivitāti. Grūtniecības laikā var apsvērt ārstēšanu ar Levemir, bet jebkurš potenciālais ieguvums ir jāizvērtē pret iespējamu palielinātu nelabvēlīga grūtniecības iznākuma risku.
Mātes terapija ar insulīnu tiek pārtraukta pēcdzemdību periodā. Pacientēm ar GCD ir nozīmīgs 2. tipa cukura diabēta risks, tāpēc ir svarīgi turpināt šo pacienšu novērošanu. Lai samazinātu svaru un mazinātu insulīna rezistenci, pacientēm jāturpina ievērot ieteikumi par uzturu un fiziskajām aktivitātēm. Metaboliskos parametrus pēcdzemdību periodā skat. 5. tabulā.


Kopsavilkums
Pašreizējiem gestācijas cukura diabēta diagnostiskajiem glikēmijas mērķa lielumiem ir liela nozīme mātes un bērna aizsardzībā un progresīvas attīstības nodrošināšanā.
Literatūra
- American Diabetes Association. Gestational diabetes mellitus (Position Statement). Diabetes Care, 2000; 23 (Suppl. 1): S77-S79.
- Cousins L, Baxi L, Chez R, Coustan D, Gabbe S, Harris J, Landon M, Sacks D, Singh S. Screening recommendations for gestational diabetes mellitus. Am J Obstet Gynecol, 1991; 165: 493-496.
- O'Sullivan JB, Mahan CM, Charles D, Dandrow RV. Screening criteria for high-risk gestational diabetic patients. Am J Obstet Gynecol, 1973; 116: 895-900.
- Maresh M. Screening for gestational diabetes mellitus. Sem Fetal Neonatal Med, 2005; 10: 317-323.
- Diabetes Stoffwechsel und Herz Band, 2013; 22-20. April;-09-10.
- Diabetes Congress-Report 2, 2013.