Fizioloģiskās ādas pārmaiņas grūtniecības laikā
Hiperpigmentācija
Hiperpigmentācija ir vairāk nekā 90% grūtnieču un saistāma ar paaugstinātu melanocītu stimulējošo hormonu, estrogēnu un, iespējams, progesteronu līmeni. Ādas krāsas izmaiņas vairāk izteiktas tumšmatainām, nevis gaišmatainām sievietēm. Hiperpigmentācija parasti ir mēreni izteikta un izteiktāka uz areolām, linea nigra un ģenitāliju ādas. Dzimumzīmes un vasaras raibumi var palikt tumšāki.
Melasma jeb hloazma
Saistīta parādība ir melasma jeb hloazma (skat. 1. attēlu), kas grūtniecības otrajā pusē attīstās vairāk nekā 70% sieviešu. Hloazma mēdz izpausties ne tikai grūtniecības laikā, bet arī orālas kontracepcijas lietošanas laikā. Pārsvarā hloazma rodas uz vaigiem, pieres, deguna kā nelīdzeni, asi norobežoti, tumši, pigmentēti plankumi. Šo stāvokli pasliktina pārmērīga atrašanas saulē.
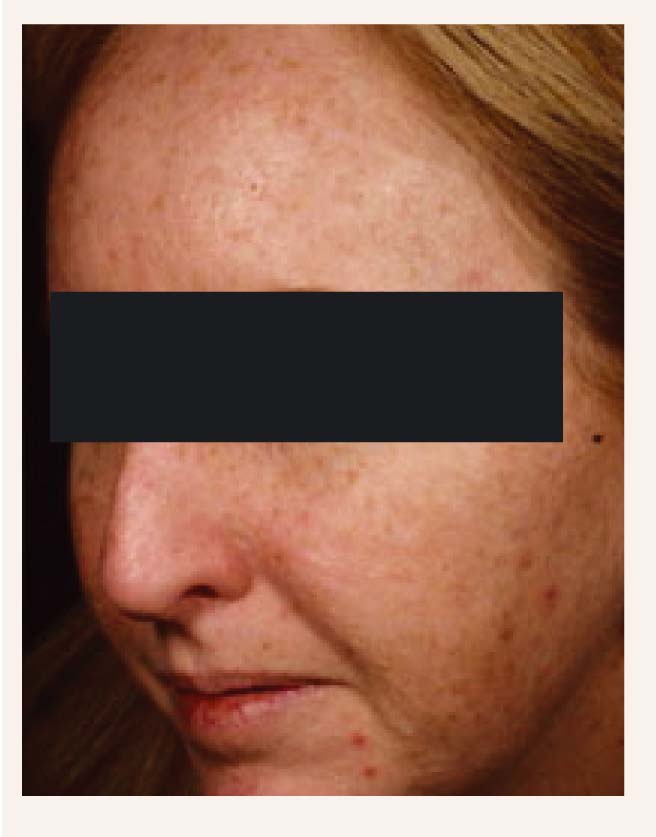

1. attēls
Melasmas pigmentētie plankumi
Ārstēšana: saules aizsardzības līdzekļi un azelaīnskābe (20% krēma veidā). [2] Melanoģēnēzes regulācijai lokāli lietojama tāda aktīvo vielu kombinācija kā alfa lipojskābe, kas vairāk zināma kā tioktskābe un pēc būtības ir antioksidants, tā nomāc tirozināzes aktivitāti, tad etillinoleā ts - palielina tirozināzes degradāciju, oktadecenoikskābe, kas nomāc tirozīna biosintēzi, metilsulfonilmetāns - darbojas uz hiperpigmentācijas iekaisuma komponenti - un pienskābe kā eksfoliants (preparāts nav pieejams Latvijā). [3] Fizikālās ārstēšanas metodes: pigmentētu laukumu fotokoagulācija ar frakcionētu fototermolīzi [4], kā arī pētījumā labus rezultātus uzrādīja manipulācijas ar 1,064 nm QS Nd:YAG lāzeru - melasmas laukuma un smaguma indekss samazinājās par 61%, tomēr saglabājās augsts recidīvu skaits (64% trīs mēnešu laikā). [5]
Hirsutisms
Hirsutisms grūtniecības laikā parādās dažādās izteiksmības pakāpēs, vairāk izplatoties uz sejas, rokām, kājām un muguras. Garo matu konversija no anagēnas (augšanas) fāzes uz telogēnu fāzi (miera) ir palēnināta, radot biezāku matu iespaidu. Šis process mainās pēcdzemdību periodā, kad lielāks matu daudzums sasniedz telogēnu fāzi, kam seko matu izkrišana.
Striae distensae
Striae distensae attīstās gan pubertātes laikā, gan grūtniecības laikā, bieži šo stāvokli pavada iepriekšēja audu izstiepšana vai ātrs svara pieaugums. Strijas ir vairāk nekā 90% grūtnieču. Sārtas, atrofiskas svītras parādās uz vēdera, retāk uz augšstilbiem, krūtīm un cirkšņiem. Pēc dzemdībām strijas paliek kā bālas, atrofiskas svītras. [2] Lai gan strijas ir biežs un labi pazīstams ādas stāvoklis, kas reti rada nopietnas veselības problēmas, sievietēm tas nereti ir ciešanu avots.
Striju izcelsme ir slikti izprotama un terapijas iespējas nesniedz apmierinošus rezultātus. Ir vairāki ārstēšanas veidi, taču neviens no tiem nedod stabilu efektu, nevienam terapijas veidam nav priekšrocību šīs problēmas risinājumā. Lokālu mīkstinošu līdzekļu lietošanai striju ārstēšanā un profilaksē ir apšaubāma efektivitāte.
Striju ārstēšanā var lietot lokālos retinoīdus, kas ir A vitamīna atvasinājumi, tie stimulē fibroblastus un uzlabo kolagēna un elastāna sintēzi ādā, to efektivitāte ir optimāla striju veidošanās stadijā (kad tās vēl ir sārtas).
Rangels ar kolēģiem organizēja atklātu daudzcentru pētījumu Meksikā, tajā piedalījās 20 sievietes ar strijām pēc grūtniecības. Viņas visas lietoja tretinoīna (re tīn skā bes) 0,1% krēmu vienreiz dienā 3 mēnešus uz grūtniecības strijām vēdera zonā. Efektivitāte tika novērtēta uz viena iepriekš izvēlēta bojājuma. Visi mērķa bojājumi garumā samazinājās par 20%, pierādot tretinoīna efektivitāti grūtnieču striju ārstēšanā. Grūtniecības laikā no retinoīdu lietošanas labāk atturēties iespējamo risku auglim dēļ.
No fizikālām metodēm lietojama lāzerterapija:
- sekmīga var būt impulslāzeru (Pulsed-Dye Laser) lietošana striju veidošanās agrīnajā stadijā, kad ir paplašināti asinsvadi: klīniska uzlabošanās ir pēc dažām procedūrām, bet uzmanīgi ar IV-VI ādas tipu, jo procedūras dēļ var pazust pigmentācija;
- eksimēra lāzers (308nm ksenona-hlorīda lāzers) ar labudrošības pakāpi, lai gan efekts izpaužas tikai ar repigmentāciju un ietekmes uz ādas atrofiju nav;
- 1,064nm Nd:YAG lāzera impulss veicina ādas kolagēna daudzuma palielināšanos, pētījumos- labs kosmētisks efekts;
- frakcionēta fototermolīze ir neablatīva ādas virsmas atjaunošanas lāzera metode, rada mikronekrozes zonas epidermā, savukārt tas sekmē neokolagēnezi, to var lietot gan nenobriedušu, gan nobriedušu striju ārstēšanā.[4]
Vaskulāras un endokrīnas parādības
Vaskulāra proliferācija var realizēties ar zirnekļveida hemangiomu (naevi arachnoidea) rašanos, īpaši uz sejas un dekoltē zonā. Citas vaskulāras parādības ir palmāra eritēma, sejas eritēma un vēnu varikoze vazomotoras nestabilitātes dēļ.
Endokrīno sviedru dziedzeru aktivitāte pieaug (izņemot plaukstas), veicinot hiperhidrozi un dishidrotisku ekzēmu. Apokrīno sviedru dziedzeru aktivitāte samazinās, hidradenīta gaita uzlabojas.
Tauku dziedzeru aktivitāte ir ar tendenci pieaugt, it īpaši trešajā trimestrī, tāpēc pinnes var saasināties vai rasties pirmo reizi.
Dermatozes, kas saasinās grūtniecības laikā
Dermatozes, kas saasinās grūtniecības laikā, lielākoties var iedalīt slimību grupās: iekaisuma, infekciju, autoimūnu, metabolisku, ādas jaunveidojumu u.c. ( skat. tabulu). Iekaisuma slimības, tādas kā ekzēma, psoriāze un pinnes, grūtniecības laikā var izpausties neparedzami: gadījumos, kad slimība bija jau pirms grūtniecības, ādas slimībām var iestāties relatīva remisija; bet biežāk novērojami slimības saasinājumi vai slimības pirmreizēja manifestācija. [2]
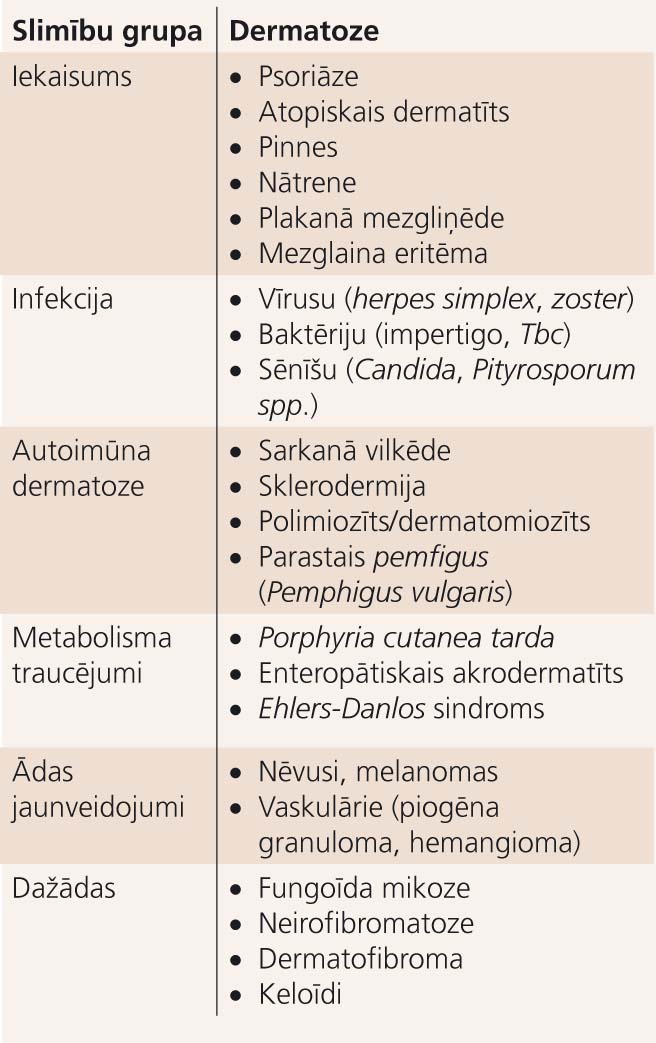

Tabula
Dermatozes, kas saasinās grūtniecības laikā
Acne vulgaris
Pinnes grūtniecības laikā var uzlaboties, dažreiz saasināties. Tā kā vairākums pretpiņņu medikamentu ir teratogēni, ārstēšanai jābūt iespējami lokālai, piemērām, benzoilperoksīds 2,5-10% krēma, losjona vai gela formā vai azelaīnskābe 15-20% gela, krēma veidā, vai tādi topiskie antibiotiķi kā klindamicīns vai eritromicīns. Eritromicīns ir drošs medikaments grūtniecības laikā, var lietot iekšķīgi. Smago pinņu formu terapija ar izotretinoīnu vai ciproterona acetātu ir stingri kontrindicēta. Izotretinoīns ir teratogēns, ciproterona acetāts ir antiandrogēns, un tā dēļ var notikt vīriešu dzimuma augļa feminizācija. [2]
Tādas fizikālas metodes pinņu ārstēšanā kā šaura spektra UVB fototerapiju un krioterapiju ar šķidro slāpekli var veiksmīgi lietot grūtniecēm.
Ir gadījuma apraksts par veiksmīgu zemas enerģijas lāzerterapijas 1,064 nm Nd:YAG lietošanu Āzijas sievietei grūtniecības laikā ar smagu pinņu formu. Tas liecina, ka šī metode var būt droša un efektīva alternatīva pacientēm, kam kontrindicēta sistēmiska pretpiņņu ārstēšana. [6]
Mūsdienu tehnoloģijas pinņu ārstēšanai ļauj izmantot portatīvus (mājas) lāzerus. Metode ir relatīvi dārga, tomēr attaisno izdevumus, jo ir efektīva un droša pinņu ārstēšanai grūtniecēm. Lāzeru darbība vērsta tauku dziedzeru attīrīšanai, tie ļauj sašķelt taukus un izvadīt no tauku dziedzeriem, mazināt tauku veidošanās procesu, atbrīvoties no rētām, kas palikušas uz ādas.
Psoriāze
Lai gan saistība starp hormonālajām pārmaiņām un psoriāzes gaitu tika meklēta vairākos pētījumos, līdz šim nav izdevies noskaidrot, kādi tieši hormonālie mehānismi ietekmē psoriāzes gaitu.
Grūtniecība neparedzami ietekmē psoriāzes gaitu: vairāk nekā 15% gadījumu to pasliktina. Slimības vadīšana ir ļoti apgrūtināta tāpēc, ka tādu sistēmisku medikamentu kā metotreksāts, etretināts un PUVA lietošana ir kontrindicēta.
Terapijā grūtniecības laikā drīkst lietot UVB, lokālus kortikosteroīdus, ditranolu un nolobošus līdzekļus ar urīnvielu vai salicilskābi. Sistēmiskai terapijai smagas psoriāzes gadījumā apsverama ciklosporīna lietošana.
Impertigo herpetiformis
Impertigo herpetiformis ir reta parādība ar pēkšņu akūtas vispārējas pustulāras psoriāzes (skat. 2. attēlu) saasināšanos grūtniecības laikā. Šo jēdzienu izmanto maldīgi, uzskatot impetigo herpetiformis par atšķirīgu psoriāzes vienību, bet šo terminu labāk nelietot.
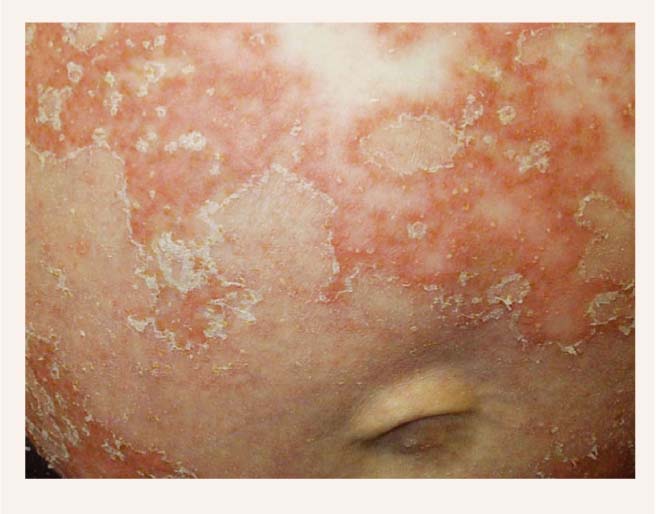

2. attēls
Impertigo herpetiformis
Akūta pustulāra psoriāze
Akūta pustulāra psoriāze var saasināties bez iepriekšējas psoriāzes anamnēzē un lielākoties attīstās trešajā trimestrī; simptomi persistē līdz dzemdībām, dažos gadījumos arī pēcdzemdību periodā. Klasiski norit ar eritēmatozām pāpulām ar sterilām pustulām malās. [7] Tipiski sākas saliecēju apvidos un izplātās uz ķermeņa daļām apkārt nabai, bet bieži neskar rokas, pēdas un seju. Skar gļotādas: mēli, vaigus, barības vadu. Bojājumi sadzīst, atstājot pēciekaisuma hiperpigmentāciju. Var izpausties arī ar sistēmiskiem simptomiem: drudzi, svīšanu, diareju, vemšanu, krampjiem (hipokalciēmijas dēļ).
Diagnozi formulē pēc klīniskās ainas un histoloģiskā apstiprinājuma.
Terapijā parasti lieto prednizolonu devā 30-40 mg dienā, sekundāras infekcijas pievienošanās gadījumā nepieciešama antibakteriāla terapija un lokāli antiseptiskie līdzekļi. Visas slimības gaitā jākontrolē kalcija, fosfātu un albumīna līmenis asinīs, jo var būt nepieciešama šķidruma-elektrolītu korekcija. Ja, lietojot steroīdu terapiju, nav vērojama pozitīva dinamika, apsverama ciklosporīna, PUVA, klofazimīna izmantošana. Tomēr biežs iznākums ir nedzīvi dzimuši bērni un placentas nepietiekamība. Pēcdzemdību periodā bieži iestājas remisija, bet tipiski ir recidīvi nākamās grūtniecības laikā ar pieaugošu smaguma pakāpi un agrāku manifestāciju. Aprakstīti arī recidīvi, lietojot orālo hormonālo kontracepciju.
Herpes infekcija
Anoģenitālā herpes infekcija ir visbiežākā seksuāli transmisīvā slimība grūtniecēm, ko izraisa HSV-2. Izpaužas ar vezikulveida izsitumiem uz vulvas, maksts sienām un dzemdes kakliņa. Bīstams auglim ir primārs ģenitāls herpes vīruss mātei vai hroniskas herpes infekcijas paasinājums. Tās dēļ auglis var inficēties transplacentārā vai ascendējošā ceļā grūtniecības vai dzemdību laikā, kas, savukārt, var izraisīt encefalītu, meningītu, garīgu atpalicību, priekšlaicīgas dzemdības vai nāvi jaundzimušajam. Tāpēc nepieciešama savlaicīga antivirāla terapija.
Diagnozi nosaka pēc raksturīgas klīniskās ainas:
- primāras saslimšanas gadījumā sākotnējie simptomi (drudzis, nespēks, galvassāpes) rodas 4-5dienas pēc dzimumakta;
- recidīvu gadījumā prodromālais periods ir īsāks, simptomi mazāk izteikti.
Lokāli, sīki grupveida pūslīši: tiem plīstot, veidojas erozijas, sāpīgas čūlas un rētas. Laboratorie izmeklējumi jāveic:
- ja primāra infekcija ir grūtniecības laikā;
- neveiksmīgas terapijas gadījumā;
- ja dzimumpartnerim ir pozitīvas HSV antivielas.
Seroloģiski nosaka IgM un IgG specifiskās antivielas, kas ļauj spriest par primāru vai sekundāru infekciju.
Ārstēšanu sāk ar acikloviru jebkurā grūtniecības posmā, terapija ilgst 3 nedēļas. Ja primāra infekcija ir pēc grūtniecības 34. nedēļas, tad ārstē un dzemdības atrisina ar ķeizargrieziena operāciju. Ja primāra infekcija ir pirms grūtniecības 34. nedēļas, tad ārstēšanu un profilaktisku ārstēšanu veic divas nedēļas pirms dzemdībām. Ja nav ādas/gļotādas bojājuma dzemdību brīdī, tad vaginālas dzemdības. [8] Vairākos pētījumos pieradīta droša aciklovira un valaciklovira lietošana grūtniecēm pirmajā grūtniecības trimestrī - iedzimtu defektu skaits salīdzinājumā ar populāciju nepalielinās. [9]
Autoimūnas slimības
Sievietēm ar sistēmisku sarkano vilkēdi grūtniecības iznākums neapšaubāmi ir labāks, nekā tika uzskatīts kādreiz, lai gan dažreiz attīstās smags nieru bojājumus un slimības paasinājums var būt pietiekami smags, lai izraisītu nāvi. Lupus mātei var ietekmēt arī bērnu (neonatālais lupus). Lupus ādas forma klasiski redzama kā vaskulīts uz plaukstām un pēdām.
Parastais pemfigus grūtniecības laikā ir ļoti reta parādība, jālieto sistēmiskie kortikosteroīdi vai citi imūnsupresīvi aģenti. Tam pamatā ir IgG autoantivielas, kas vērstas pret desmosomu antigēniem. Parastais pemfigus izpaužas ar nedzīstošām erozijām uz ķermeņa un ekstremitātēm un asociējas ar gļotādu bojājumiem. Svarīgi diferencēt šo patoloģiju no grūtniecības pemfigoīda. Neonatāls pemfigus - mātes IgG transplacentāri pāriet bērnam. [2]
Ādas audzēji
Ļaundabīgas melanomas saistība ar grūtniecību (un eksogēniem estrogēniem) tiek apspriesta jau daudzus gadus. Un, lai gan ne eksogēnie hormoni, ne grūtniecība nereprezentē ievērojamu melanomas attīstības risku, tomēr epidemioloģiskie dati liecina, ka sievietēm ar melanomas metastātisku slimību ir lielāka dzīvildze salīdzinājumā ar vīriešiem, kā arī premenopauzes pacientēm salīdzinājumā ar postmenopauzes pacientēm. [10]
Grūtniecība var saasināt mycosis fungoides un Langerhansa šūnu histiocitozes eozinofilās granulomas formu. [7]
Specifiskās grūtnieču dermatozes
Specifiskās grūtnieču dermatozes pārstāv heterogēnu niezoši iekaisīgu slimību grupu, kas nesen tika pārklasificēta, un tagad tajā ir šādas slimības: grūtnieču pemfigoīds, grūtnieču polimorfi izsitumi, intrahepatisks grūtnieču holestāze un grūtniecības atopiski izsitumi. Šo slimību galvenā iezīme ir mokoša nieze.
Grūtnieču pemfigoīds
Grūtnieču pemfigoīds ir reta (1 uz 50 000-60 000 grūtniecībām) pašlimitējoša autoimūna orgānu specifiska bullozā dermatoze, agrāk saukta par "grūtnieču herpi" (skat. 3. attēlu), jo bojājumi morfoloģiski līdzīgi herpes vezikulām. [2] Slimība saistīta ar grūtniecību, jo rodas pie nosacījuma, ka ir tēva audu klātbūtne, kas ir auglis. Ir ziņojumi arī par grūtnieču pemfigoīda asociāciju ar autoimūnām slimībām un par to, ka tā sastopama trofoblastu audzēja, pūslīšmolu un horiokarcinomu gadījumā. Tādi audi ekspresē tēva HLA antigēnus.
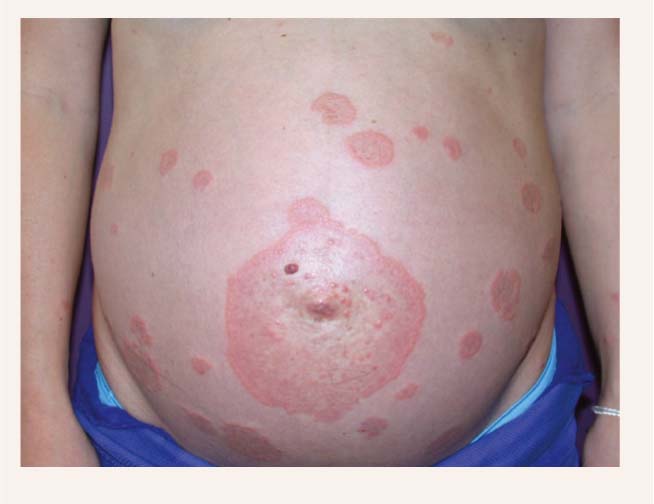

3. attēls
Grūtnieču pemfigoīds
Pieaug arī risks citu autoimūnu sli mī bu attīstībai: Greivsa slimība ir 10% pacienšu ar grūtnieču pemfigoīdu. [11]
Intensīvi niezoši nātrenes veida bojājumi attīstās sākotnēji periumbilikālajā reģionā 87%, tad pakāpeniski izplatās uz vēderu, augšstilbiem, plaukstām un pēdām, progresējot veido vezikulas un bullas tā, ka bojājumi līdzinās bullozam pemfigoīdam. Slimība parasti izpaužas otrajā vai trešajā trimestrī vai tūlīt pēc dzemdībām.
Vairāk nekā 10% jaundzimušo, kas dzimuši mātēm ar grūtnieču pemfigoīdu, at tīstās pūšļi, jo notikusi transplacentāra an ti vielu nodošana. Jaundzimušajiem pūšļi ir vieglāk izteikti un pāriet ātrāk nekā mātei.
Ādas biopsija atklāj subepiteliālus dobumus. Tiešā imūnfluorescence ir zelta standarts šīs slimības diagnostikā: rāda komplementa nogulsnēšanos un IgG bazālās membrānas zonā. [2]
Vieglākos vai agrīnākos gadījumos lietojami topiskie kortikosteroīdi un antihistamīni, bet bullozajā fāzē jākieto orālie kortikosteroīdi, reizēm lielās devās (parasti prednizolons devā 0,5-1 mg/kg/dienā). Gadījumos, kad sistēmiskie GKS ir neefektīvi, var būt labums no imūnferēzes. [12]
Prognoze ir laba, remisija parasti notiek apmēram 9 mēnešu laikā. Tomēr stāvoklis bieži atkārtojas nākamo grūtniecību laikā - ar pieaugošu smagumu un agrāku slimības manifestāciju, var rasties arī paasinājumi perorālo kontracepcijas līdzekļu lietošanas dēļ. [7]
Grūtnieču polimorfie izsitumi
Grūtnieču polimorfie izsitumi (skat. 4. attēlu) ir bieža labdabīga pašlimitējoša grūtnieču dermatoze, tās biežums ir apmēram 1 : 160 grūtniecībām. Izsitumi sākas trešajā trimestrī, parasti pirmās grūtniecības laikā, bet reizēm sākums aizkavējas līdz dažām dienām pēc dzemdībām. Tā reti atkārtojas nākamajās grūtniecībās, bet atkārtojoties bieži ir ar smagāku gaitu. [2]
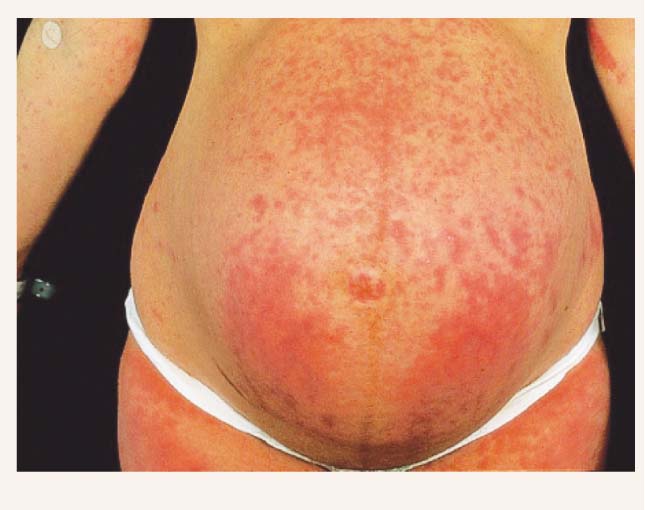

4. attēls
Grūtnieču polimorfie izsitumi
Patoģenēze neskaidra, lai gan stāvoklis saistīts ar patoloģisku svara pieaugumu mātei un dvīņu grūtniecību, bet pētījumos nav konstatēta saistība ar lielu augļa dzimšanas svaru, kā tika uzskatīts iepriekš. Tā kā šis traucējums rodas galvenokārt pirmdzemdētājām trešajā trimestrī, ir pieņemts, ka pārmērīga vēdera distensija un hormonālas pārmaiņas var darboties kā trigeris ādas izmaiņām. Tāpat pierādīts, ka kortizola līmenis serumā ir zems pacientēm ar polimorfiem izsitumiem grūtniecības laikā, bet cilvēka horiona gonadotropīns (hCG) un estradiola līmenis ir normāls. Pretēji grūtnieču pemfigoīdam nav atrasta HLA asociācija.
Histoloģija šā stāvokļa gadījumā ir nespecifiska, ir daudz līdzību ar agrīnu prebullozu grūtnieču pemfigoīdu. Lielākā daļa biopsiju rāda epidermas un dermas tūsku ar perivaskulāru limfocītu infiltrāciju. Tāpēc diagnostika apgrūtināta, jo histopatoloģija ir nespecifiska un imūnfluorescence negatīva.
Klīniski izpaužas ar intensīvu niezi. Ādas bojājumi līdzinās grūtnieču pemfigoīdam agrīnā stadijā. Izsitumi galvenokārt nātrenes veida pāpulas. Retāk vezikulas un eritematozi laukumi. Svarīgāka iezīme tomēr ir bojājumu lokalizācija, tie pārsvarā ir uz rumpja ādas - vēdera, sēžamvietas, krūtīm un muguras, nereti ir arī strijas. Naba bieži neskarta. Bojājumi parādās arī uz augšdelmiem un augšstilbiem.
Dažām pacientēm ādas stāvokli izdodas uzlabot ar lokāliem mīkstinošiem līdzekļiem vai vāji potentiem steroīdiem ar vai bez antihistamīniem. Smagus vispārējus gadījumus var ārstēt ar īsu orālo kortikosteroīdu kursu. Lielākā daļa sieviešu ir atvieglotas, uzzinājušas, ka stāvoklis nav draudošs un ka izsitumi izzudīs drīz pēc bērna piedzimšanas. [7]
Intrahepatiskā grūtnieču holestāze
Viena no biežākajām un, iespējams, vislielākās raizes izraisošā dermatoze ir nieze intrahepatiskās holestāzes dēļ. Šīs specifiskās dermatozes sinonīmi ir pruritus/prurigo gravidarum, grūtnieču holestāze, grūtnieču dzelte un dzemdētāju holestāze. Intrahepatiskā grūtnieču holestāze ir viena no slimībām, kas nelabvēlīgi ietekmē gan mātes labklājību, gan iznākumu auglim.
Intrahepatiskās grūtnieču holestāzes etioloģija un patoģenēze joprojām ir diskutējama. Tās etioloģija, iespējams, daudzfaktoru. Domājams, ka noteicošā ir ģenētiskā predispozicija, kuras dēļ izmainīta žultsvadu sieniņa un hepatocītu struktūra, paaugstinot to jutību pret steroīdiem dzimumhormoniem - estrogēniem. Turklāt estrogēna un progesterona metabolītiem ir holestātiska darbība. Stāvokļa atkārtošanās nākamajās grūtniecībās sagaidāma 50%, kas liecina par ģimenisko predispozīciju.
Intrahepatiskā grūtnieču holestāze var persistēt visu grūtniecības laiku. Nieze stipri izteikta un vispārēja, bieži ar paasinājumiem naktī, īpaši skar plaukstas un pēdas, var būt mēreni izteikta dzelte, apmērām 10% pacienšu. Slimībai sākoties, parasti āda ir neskarta, bet, pieaugot niezei, parādās sekundāri bojājumi kasīšanas dēļ. Ādas bojājumi biežāk lokalizējas uz ekstremitāšu atliecēju virsmas.
Jutīgs slimības indikators ir paaugstināts žults skābju līmenis serumā, tajā pašā laikā aminotransferāžu līmenis trešdaļā gadījumu ir normāls. Veselām grūtniecēm normā ir nedaudz paaugstināts žults skābju līmenis serumā un ir ap 11 mmol/l (norma 0-6 mmol/l). Žults skābju līmenis serumā pozitīvi korelē ar slimības smagumu. [12]
Intrahepatisko grūtnieču holestāzi pārvaldīt grūti, jo pieaug augļa distresa (22-33%), priekšlaicīgu dzemdību (19-60%) un augļa nāves (1-2%) risks žults skābju toksiskas iedarbības dēļ.
Grūtniecības niezes mazināšanai lieto antihistamīnus, piemēram, loratadīnu vai cetirizīna dihidrohlorīdu un emolientus (mentola 1-2% krēmu) ādas kopšanai.
Ārstēšanas iespējas: holestiramīns, fenobarbitāls (kontrindicēts I trimestri un zīdīšanas laikā, III trimestrī piesardzīgi), aktivētā ogle, ultravioletā gaisma, naktssveču eļļa, kaut gan ne visas šīs metodes ir vienādi iedarbīgas. [2]
Ursodeoksiholskābe veiksmīgi pazemina žults skābju līmeni serumā, bet nav reģistrēta kā līdzeklis grūtnieču ārstēšanai, tomēr daži pētījumi liecina par ievērojamu niezes mazināšanos un dinamisku aknu funkcijas uzlabošanos, kā arī par drošu ursodeoksiholskābes lietošanu II-III trimestrī. [12]
Nakts niezes dēļ neizguļas, ir nogurums, var parādīties anoreksija, trauksme, tauku malabsorbcija - svara zudums un vitamīnu deficīts, īpaši K vitamīna. [2]
Grūtniecības atopiskie izsitumi
Nesenā retrospektīvā pētījumā - 500 grūtnieces ar niezi un sākotnējo klīnisko diagnozi atopiskais dermatīts, grūtnieču nieze un niezošais folikulīts - atrada acīm redzamu sakritību klīniskajās izpausmēs un histopatoloģijā. Tas ļāva apvienot visas šīs slimības zem viena nosaukuma - grūtniecības atopiskie izsitumi.
Grūtniecības atopiskie izsitumi ir labdabīga niezoša dermatoze, kas izpaužas ar ekzematoziem un/vai pāpulu veida izsitumiem pacientēm ar atopisku dermatītu pēc citu grūtnieču dermatožu diagnožu izslēgšanas. Tā ir visbiežākā dermatoze grūtniecēm, sastopama 50% gadījumu, parasti sākas agrīni - 75% pirms trešā trimestra un ar tendenci atkārtoties nākamajās grūtniecībās.
Atopiskais dermatīts bieži uzlabojas grūtniecības laikā, bet var arī pasliktināties ādas barjeras pārtraukuma dēļ, kasoties grūtniecības niezes dēļ. Tas var parādīties pirmo reizi grūtniecības laikā vai pēc ilgstošas remisijas.
Diagnostika ir apgrūtināta: histopatoloģija - nespecifiska un variē atbilstīgi klīniskajai ainai, laboratorie testi var uzrādīt paaugstinātu seruma IgE līmeni 20-70% pacienšu.
Atopiskā dermatīta aprūpē jāpievērš uzmanība palaidējmehānismu novēršanai - ar lokāliem mitrinātājiem jākontrolē ādas sausums un nieze. Jāizvairās no antihistamīnu lietošanas terapijā niezes mazināšanai pirmajā trimestrī, ja nav noteiktu klīnisko indikāciju. Ja tomēr nepieciešama sistēmiska antihistamīnu lietošana, tad priekšroka ir vecāku preparātu grupu pārstāvjiem (dimetindīns, feniramīns - nav pieejams Latvijā, klemastīns), jo ar tiem ir lielāka lietošanas pieredze, it īpaši pirmajā trimestrī. [12] Jāizmanto mazākā efektīvā deva, jāsāk ar hlorfeniramīnu (nav pieejams Latvijā), loratadīnu vai cetirizīna dihidrohlorīdu. Hlorfeniramīns ir efektīvs un relatīvi drošs grūtniecei, uzlabo miegu. Savukārt jaunākas paaudzes nesedatīvie antihistamīni ir kontrindicēti.
Lokālos kortikosteroīdus izvēlas pēc to potences un ņem vērā, ka ādas virsmas laukums grūtniecības laikā palielinās. [14] Ārstēšana jāsāk ar vāji līdz vidēji potentiem līdzekļiem (hidrokortizona butirāts 0,1% vai betametazona valeriāts 0,1%). Lokālus kortikosteroīdus aplicē divreiz dienā uz bojātām virsmām ar nosacījumu, ka to laukums nepārsniedz 20% no kopējā ķermeņa laukuma. Pirms tam vēlams uzklāt mitrinošu līdzekli.
Drošu datu par ne-kortikosteroīdu līdzekļu, proti, imūnmodulētāju jeb kalcineirīna inhibitoru pimekrolima un takrolima lietošanu grūtniecēm nav, bet, ņemot vērā pimekrolima minimālu uzsūkšanos, lietojot to lokāli, potenciālais risks uzskatāms par nenozīmīgu. Nav ieteicams zīdīšanas periodā preparātu aplicēt uz krūšu dziedzeriem. Takrolima lietošana grūtniecēm un zīdītājām ir kontrindicēta. Kalcineirīna inhibitori selektīvi bloķē citokīnu un mediatoru atbrīvošanos no T limfocītiem un tuklajām šūnām, tādējādi darbojoties antiinflamatori.
Fototerapija (UVB) ir droša papildu metode, īpaši smagos gadījumos agrīnā grūtniecības posmā.
Vēlams izvairīties no ziepēm un mazgāšanas līdzekļiem, kas satur virsmaktīvās vielas. Dažreiz sistēmiskie kortikosteroīdi jālieto neilgi, kaut gan par šķeltas aukslējas gadījumiem ziņots, ja prednizolons lietots pirmajā grūtniecības trimestrī, tāpēc prednizolona lietošana šajā laikā ir kontrindicēta. Vēlākā grūtniecības laikā un zīdīšanas periodā to var lietot tikai pēc rūpīgas sagaidāmā ieguvuma un iespējamā riska izvērtēšanas, apzinoties preeklampsijas, priekšlaicīgu dzemdību un samazināta jaundzimušā dzimšanas svara risku.
Niezošais folikulīts grūtniecēm sākas otrajā vai trešajā trimestrī un parasti izzūd 2 nedēļu laikā pēc dzemdībām. Izsitumi ir niezoši, sarkani folikulu pāpulu sakopojumi. Tie atgādina steroīdu inducētas pinnes. Histoloģiskā izmeklēšana atklāj nespecifisku folikulītu. Imūnfluorescence ir negatīva. Niezošais folikulīts neatstāj negatīvu ietekmi uz mātes vai bērna veselību. [7]
"Pēcimplantācijas izsitumi"
2011. gada pētījumā aprakstīti "pēcimplantācijas izsitumi" sievietēm pēc mākslīgās apaugļošanas. Izsitumi parādījās grūtniecēm 3-10 dienas pēc embrija implantācijas ar standarta vienveida izsitumiem dažos ādas apvidos: uz kakla, ķermeņa augšdaļā, uz roku ādas. To skaidro ar imūnās tolerances traucējumiem, kas bieži saistīti ar ādas reakciju. Grūtniecības tolerance, šķiet, vislabākā ir pie maksimāli izteiktas HLA II klases heterogenitātes starp māti un tēvu, tomēr šāda līdzība saistīta ar paaugstinātu grūtniecības pārtraukšanas risku un mātes autoimunitātes aktivēšanos. [15]
Kad paraksta pacientam zāles, allaž jāapzinās iespējamie riski un ieguvumi. Nozīmējot farmakoterapiju īpašai pacientu grupai, proti, grūtniecēm, ir jāizvērtē papildu riski, ņemot vērā, ka zāles saņems arī auglis. Līdz ar to jāizvērtē potenciālie riski bērna veselībai salīdzinājumā ar ieguvumiem mātei.