Žurnāla novembra numurā sākām rakstu sēriju par daudzveidīgajiem cilvēka herpesvīrusiem: no morfoloģijas un patoģenēzes līdz klīniskajai ainai un ārstēšanai. Šoreiz lasiet par citomegalovīrusu (CMV; HHV-5), cilvēka herpesvīrusu-6 un cilvēka herpesvīrusu-7 (HHV-6, HHV-7), kā arī Gammaherpesviridae – Epšteina-Barras vīrusu (EBV; HHV-4) un cilvēka herpesvīrusu-8 (HHV-8).
Epšteina-Barras vīruss
Vēsture
Filatovs un Pfeifers XIX gadsmita beigās vienlaikus aprakstījuši infekcioz

Attēls
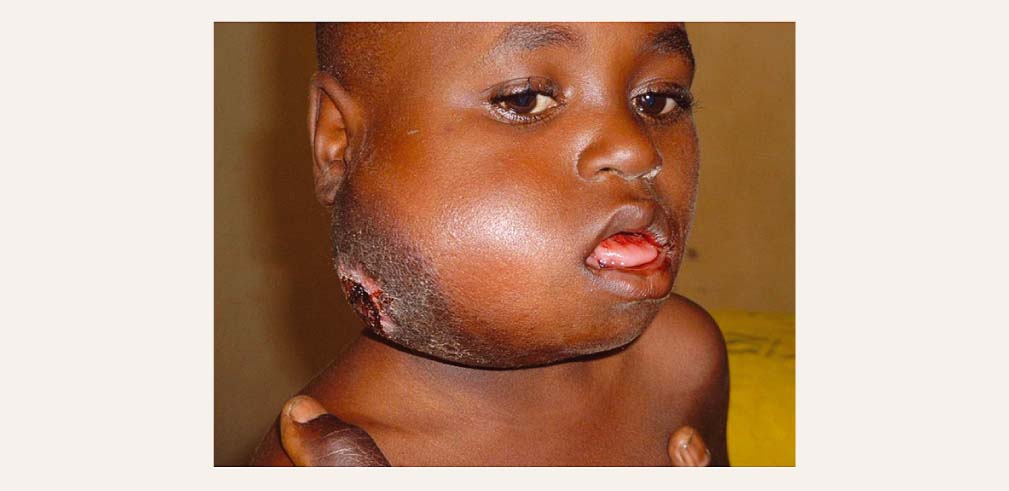
Berkita limfoma (BL)
ās mononukleozes klīnisko ainu. Burkits 1958. gadā aprakstīja neparastu limfomu afrikāņiem.
Epšteina-Barras vīrusu (EBV; HHV-4) 1964. gadā atklāja Maikls Epšteins, Ivonna Barra un Berts Ahongs Ugandas iedzīvotājam, kas slimoja ar Berkita limfomu. EBV nosaukts par godu zinātniekiem, kas HHV-4 atklāja, izolēja un detalizēti izpētīja. Epšteina-Barras vīruss (EBV; HHV-4) tāpat kā HH-8 pieder pie gamma herpesvīrusiem.
Morfoloģija
EBV jeb HHV-4 uzbūve un genoma struktūra ir līdzīga citiem Herpesviridae dzimtas vīrusiem. EBV ir dsDNS, gamma ģints, apvalkots vīruss. Tā diametrs ir 120 nm. EBV klāj dubults lipoproteīna apvalks ar glikoproteīna dzelkšņiem. Apvalku EBV iegūst, pumpurojoties caur mērķšūnas kodola membrānu. EBV ir izteikts tropisms uz B limfocītiem.
Genoms un replikācija
Epšteina-Barras vīrusa genoms ir lineāra divpavedienu dsDNS molekula, kas satur 172 x 103 nukleotīdu pārus. Replikācijas laikā vīrusa DNS kļūst cirkulāra. EBV adsorbējas pie B limfocītu virsmas receptora CR2 (complement receptor 2). Tas, kā EBV iekļūst epitēlija šūnās, nav noskaidrots; CR2 receptori uz to virsmas nav atrasti. Šūnu kultūrās neinficēti, normāli B limfocīti parasti ātri aiziet bojā un nevairojas. Ja B limfocītu kultūrai pievieno EBV, daļa B limfocītu pārveidojas limfoblastos un ilgstoši vairojas. Tas apstiprina EBV onkogēno darbību. Inficēto B limfocītu mazākā daļa producē jaunus virionus un lizējas. Daži EBV transformētie B limfocīti, tāpat kā normālie limfoblasti, producē imūnglobulīnus.
EBV, tāpat kā citiem herpesvīrusiem, raksturīga infekcijas latentā stadija. B limfocīti ar latento EBV infekciju sintezē deviņus ar transformāciju saistītus proteīnus.
Patoģenēze
Ar inficēta cilvēka siekalām EBV nonāk uz rīkles gļotādas, kur notiek tā sākotnējā re-plikācija. EBV nonāk asinīs, inficē B limfocītus un inducē tos izdalīt patoloģiskus imūnglobulīnus.
Tā kā B limfocītu visvairāk ir limfmezglos, tad saprotama ir šā vīrusa izraisītā ģeneralizētā limfodenopātija.
Patoloģiskie imūnglobulīni nav darbspējīgi - tie nespēj veikt paredzētās aizsargfunkcijas. Lai nomāktu šo ar EBV inficēto B limfocītu proliferāciju un patoloģisko Ig sekrēciju, kā arī eliminētu vīrusu, kas atrodas ārpus šūnas, svarīga ir adekvāta imūnā atbilde.
Jau agrīni slimības gaitā parādās IgM, vēlāk arī IgG klašu antivielas pret EBV kapsīda antigēniem. IgG klases AV saglabājas visu mūžu. Tomēr visnozīmīgākie B šūnu poliklonālās proliferācijas nomākšanā ir citotoksiskie CD8+ T limfocīti (T supresori) un naturālie killeri (NK) - tieši šīs aktivētās CD8+ šūnas asinsritē parādās kā atipiskie mononukleāri.
Jāatzīmē, ka imūnkompetentam cilvēkam humorālā un celulārā imūnā atbilde pret EBV bremzē vīrusa izdalīšanos, samazinot EBV inficēto B limfocītu skaitu, bet pilnīgi tos eliminēt nespēj.
Latents EBV paliek dažos B limfocītos, kā arī rīkles gļotādas šūnās. Personām ar defektīvu celulāro imūno atbildi (traucēta CD8+ šūnu atbildes reakcija) EBV infekcija ir saistīta ar audzēju:
- Berkita limfomas,
- nazofaringeālās karcinomas,
- Duncan sindroma (ar X-hromosomu saistīts limfoproliferatīvs sindroms) - attīstību.
Berkita limfomas endēmiska izplatība ir Āfrikā, bet nazofaringeālā karcinoma sastopama Dienvidāzijā. Mūsu platuma grādos šīs retās komplikācijas nav novērojamas.
Epidemioloģija
EBV infekcijas vienīgais avots ir cilvēks. Visbiežāk EBV ir atrodams siekalās, tās ir galvenais vīrusa avots. Parasti EBV izplatās gaisa pilienu ceļā, skūpstoties. Retāk EBV pārnese notiek sadzīves kontaktos vai dzimumceļā. EBV var pārnest, pārlejot inficētu donoru asinis, kā arī ar orgānu transplantāciju.
Izplatība
Jaunattīstības valstīs bērni ar EBV inficējas agrāk nekā attīstītās valstīs. ASV un Lielbritānijā serokonversiju atrada ap 50% bērnu pirms piecu gadu vecuma. Pieaugušiem EBV antivielas atrod 90-95% gadījumu. Pusaudžiem un jauniem pieaugušiem EBV infekcija norit kā infekciozā mononukleoze. Visaugstākā saslimstība ar infekciozo mononukleozi ir 15-24 gadus vecu personu grupā (ASV - 45 uz 100 000 gadā).
Klīniskā aina
Ap 90% personu, kas inficējas ar EBV, tā norit subklīniski, latenti, bez simptomiem. Subklīniska EBV infekcija ir ļoti bieža, par to liecina anti-EBV Ab ap 90%-95% personu 35 gadu vecumā.
EBV tipiski izraisa infekciozo mononukleozi (IM) pusaudžiem un jauniem pieaugušiem indivīdiem. Ņemot vērā, ka IM izplatās ar siekalām, bieži skūpstoties, to dēvē arī par skūpstīšanās (kissing disease) jeb mīlestības slimību.
XX gadsimta 80. gados EBV latenta infekcija bija hroniskā noguruma sindroma vispopulārākais skaidrojums, bet tā bija atrodama ap 90% personu. Debates ilga apmēram desmit gadu. Tagad uzskata, ka EBV var izraisīt:
- infekciozo mononukleozi,
- reaktīvu hepatītu,
- encefalītu,
- mielītu,
- ādas un gļotādu bojājumus, reti Stevens-Johnson sindromu,
- sindromu "Alise Brīnumzemē" (Alice in Wonderland syndrome) - uztveres traucējumus, kā mikro- un/vai makroopcija, migrēna,
- ne-Hodžkina limfomu,
- Hodžkina limfomu,
- ar X hromosomu saistīto limfoproliferatīvo (Dunkana) sindromu,
- Berkita limfomu Centrālāfrikas iedzīvotājiem,
- nāzofaringeālo karcinomu ķīniešiem,
- pēctrasplantācijas limfoproliferatīvo sindromu,
- parasto variablo imūndeficītu (Common variable immunodeficiency; CVID),
- mataino leikoplakiju (Hairy leukoplakia) HIV inficētām personām.
Infekciozā mononukleoze
Inkubācijas periods viena līdz piecas nedēļas. Infekciozā mononukleoze (IM) parasti attīstās 15-25 gadu vecumā. Maziem bērniem, īpaši līdz piecu gadu vecumam, primārā infekcija noris vai nu asimptomātiski, vai viegli - tikai ar faringītu, kuru grūti atšķirt no jebkura cita vīrusa izraisīta faringīta. Klīniski izteikta IM bērniem ir reti.
Klīniskā aina
IM pieaugušajiem un vecāka gadagājuma cilvēkiem var norisēt smagi, ar augstu temperatūru un izteiktu nespēku, kaut arī faringīts, limfodenopātija un splenomegālija var būt maz izteiktas.
Paaugstināta temperatūra, parasti febrīla, vērojama 90% gadījumu. IM sākums parasti ir akūts, ar drebuļiem, retāk - pakāpenisks. Visbiežāk slimība izpaužas ar drebuļiem, temperatūru 39-40°C un izteiktu nespēku. Šādas parādības var būt vērojamas pirms faringīta, limfodenopātijas un limfocitozes parādīšanās, kas ārstam var radīt diferenciāldiagnostiskas grūtības. Paaugstināta temperatūra vērojama vidēji septiņas līdz 14 dienas, dažkārt turpinās ilgāk.
Faringīts ar mandeļu palielināšanos vai eksudatīvu tonsillītu. Eksudatīvs tonsillīts vērojams vienai trešdaļai pacientu. To novēro ap 80% pacientu un klīniski nevar atšķirt no streptokoku izraisīta faringīta. Sāpes kaklā parasti ir stipri izteiktas, un tā ir pacienta galvenā sūdzība, kas liek meklēt ārsta palīdzību. Faringīta maksimālās izpausmes ir no piecām līdz septiņām dienām un vidēji ilgst septiņas līdz desmit dienas.
Ģeneralizēta limfodenopātija vērojama ap 95% gadījumu. Izteikti palielinās kakla limfmezgli. Palielinātie limfmezgli ir simetriski, elastīgi, jutīgi, pārbīdāmi. Ģeneralizētā limfodenopātija parasti saglabājas divas trīs nedēļas. Retos gadījumos pēc vairākām nedēļām vēro limfmezglu atkārtotu palielināšanos, dažkārt ar faringītu un paaugstinātu temperatūru, bet tā spontāni izzūd dažu dienu laikā.
Hepatomegāliju konstatē 50% gadījumu. Viegls hepatīts sastopams vēl biežāk - 80% gadījumu, dzelte ir ārkārtīgi reti.
Splenomegāliju atrod 75% gadījumu. Liesa ir trausla, tāpēc jāizvairās no tās traumatiskas palpācijas (!).
Mākulopāpulozi izsitumi vērojami 5-10% gadījumu, īpaši bieži, ja faringīta ārstēšanā lieto ampicilīnu.
Enantēmu - petehijas uz hiperemētu mīksto aukslēju fona - sastop 10% gadījumu.
Asinsaina
Limfocitoze - absolūta (>4500/mm3) vai relatīva (>50%), kad parasti 10-60% ir atipiskie limfocīti (mononukleāri). Šādas pārmaiņas asinīs vēro 75% pacientu, un to maksimālā izteiktība ir slimības otrajā un trešajā nedēļā. Morfoloģiski atipiskie limfocīti ir CD8+ receptoru nesošas šūnas - T supresori un T killeri. Atipiskie limfocīti ir lieli, bagātīgu citoplazmu ar vakuolām, ovālu, robotu kodolu. Atipiskie limfocīti nav patognomoni IM - tos sastop arī akūtas HIV infekcijas, toksoplazmozes, CMV infekcijas, masaliņu, VH (mazākā skaitā) gadījumos.
Leikocītu kopējais skaits var būt dažāds, tas atkarīgs no slimības dienas: agrīni - neitropēnija, vēlāk - leikocitoze.
Komplikācijas
Infekciozā mononukleoze var komplicēties ar:
- hepatītu,
- ādas izsitumiem, īpaši saistībā ar ampicilīna terapiju,
- Stīvensa-Džonsona sindromu,
- liesas bojājumiem,
- hemolītisko anēmiju,
- trombocitopēnisko purpuru,
- agranulocitozi,
- aplastisko anēmiju,
- konjunktivītu,
- CNS komplikācijām: meningoencefalītu, mielītu, Gijēna-Barē sindromu un Bella paralīzi.
- Citas primārās IM komplikācijas: perikardīts, miokardīts un pleirīts.
Primāras EBV infekcijas komplikācijas reti ir letālas, ļoti reti sastopama iedzimta EB infekcija.
Ar EBV saistīto Berkita limfomu (BL) biežāk slimo Āfrikā, bet sporādiski BL parādās dažādos pasaules reģionos un klīniski, citoloģiski un histoloģiski šīs BL ir atšķirīgas. Sporādiskā BL pusaudžiem vai veciem cilvēkiem biežāk veidojas vēdera dobumā, nevis rīklē (skatīt attēlu).
Ar EBV saistītā nāzofaringeālā karcinoma (NFK) ir ātri augošs audzējs, kas biežāk attīstās pieaugušiem ķīniešiem 20-50 gadu vecumā un kam ir daudz histoloģisko apakštipu. Šis ir monoklonāls audzējs, kas rodas no epitēlija, bet ir stipri infiltrēts ar neneoplastiskiem limfocītiem. To sauc par limfoepiteliomu. Liels risks saslimt ar EBV saistītām slimībām ir pacientiem ar iedzimtu un iegūtu imūndeficītu.
Pēctransplantācijas limfoproliferatīvās slimības attīstība atkarīga no alotransplantāta veida un imūnsupresīvās terapijas. Ciklosporīns veicina audzēju de novo veidošanos recipientiem pēc transplantācijas. Transplantācijas recipientiem, kas saņem imūnsupresīvu terapiju, biežāk rodas limforetikulāri audzēji.
Pacientiem ar imūndeficītu EBV infekcijas dēļ dažkārt izveidojas Hodžkina limfoma vai plaušu, krūšu, zarnu vēzis. Ir dati, ka vairāki mono- un oligoklonālie EBV pozitīvie audzēji var līdzāspastāvēt dažādos orgānos.
Pacientiem ar iegūtu imūndeficītu vienlaikus ar difūzu ne-Hodžkina limfomu pastāv EBV pozitīvas Berkita vai smadzeņu limfomas risks. Pieaugušiem HIV matainā leikoplakija, ko izraisa EBV, izveidojas agrāk jau AIDS asociētā kompleksa (AAK) stadijā, nevis AIDS stadijā.
Pēdējos gados uzskata, ka EBV var izraisīt audzējus, kas vienlaikus iesaista gan epitēlija, gan limfaudus. Tie ir: limfoepiteliāls aizkrūtes dziedzera (timus) vēzis, kuņģa limfoepiteliāls vēzis, balsenes un mandeļu vēzis.
Laboratoriskā diagnostika
EBV var noteikt serumā, asinīs, siekalās, nazofaringeālās uztriepēs, likvorā un biopsijas materiālā.
- Mikroskopiski asinsainā redz atipiskās mononukleārās šūnas, leikocitozi, limfocitozi.
- Elektronmikroskopā var redzēt EB virionus inficētās šūnās.
- Aglutinācijas testā var noteikt Paula-Banella heferofilās Ab IM diagnostikai. Heferofilās Ab parasti mērenā vai augstā līmenī ir otrās nedēļas sākumā un ātri mazinās pēc ceturtās nedēļas; Paula-Banella Ab ir IM specifiskās IgM Ab, kas nav noteiktas citu EBV asociēto patoloģisko procesu gadījumā; 2-3% izmeklēšanas rezultātu var būt viltuspozitīvi, īpaši pacientiem ar autoimūnām slimībām, viltusnegatīvi rezultāti var būt jauniem cilvēkiem.
- Vīrusspecifiskās Ab nosaka ar dažādām ELISA reakcijām, un tās izmanto IM laboratoriskai diagnostikai un EBV infekcijas dinamikas vērtēšanai hroniskas infekcijas gadījumā.
- Malignizācijas gadījumā jākontrolē optimālā EBV specifisko Ab kombinācija panelī IgG pret VCA, IgM pret VCA un EBNA kvantitatīvais līmenis. IgA Ab klātbūtne var liecināt par NFK attīstību. AntiEBV neatrod akūtā IM stadijā, tās rodas otrā vai trešā mēneša laikā, līdz maksimumam paaugstinās piektajā vai sestajā mēnesī un saglabājas visu mūžu. Antivielas pret kodola antigēnu liecina par hronisku infekciju.
- EBV DNS var noteikt visos šajos paraugos ar:
- nukleīnskābju hibridizācijas analīzi,
- in situ hibridizācijas testu,
- PĶR.
EBV DNS klātbūtne ļaundabīgos audzējos apstiprina vīrusa etioloģisko nozīmi malignizācijā.
Ārstēšana
- Režīms - pirmās divas trīs nedēļas jāatturas no smagumu celšanas un kontakta sporta veidiem; īpaši tas attiecināms uz pacientiem ar splenomegāliju.
- Diēta nav jāievēro.
- Medikamentoza ārstēšana parasti tikai simptomātiska. Slimības akūtās fāzes izpausmju - tādu kā augstas temperatūras, galvas un kakla sāpju - mazināšanai lieto acetaminofēnu (Paracetamols, Tailenols) 500-1000 mg PO 3-4 r/d.
Pretvīrusu preparāti (Aciklovirs, Ganciklovirs) slimības klīnisko gaitu ietekmēt nespēj, tie ir dārgi, un tāpēc šos preparātus nelieto imūnkompetentam (iepriekš veselam) cilvēkam, lai arī vīrusa izdalīšanās no rīkles gala laiku saīsina.
- Glikokortikoīdus (GK) parastos gadījumos nelieto. Tos lieto tikai komplicētos gadījumos:
- smags tonsilīts, kas rada elpceļu obstrukciju,
- hemolītiska anēmija vai smaga trombocitopēnija (
- hepatīts,
- CNS bojājums,
- miokardīts vai perikardīts,
- lēna, ilgstoša slimības gaita ar izteiktiem subjektīviem pašsajūtas traucējumiem - nespēku, subfebrilitāti, kakla sāpēm, mialģijām.
Visos šajos gadījumos GK lietošana pieļaujama: prednizolons 80 mg/d PO 2-3 dienas; devu mazina uz pusi ik pēc trim dienām un divu nedēļu laikā lietošanu pārtrauc.
Profilakse
Vakcīnu radīt nav izdevies. Vakcīna EBV izraisīto onkoloģisko slimību, kā Berkita limfomas, nāzofaringeālās karcinomas, ne-Hodžkina un Hodžkina limfomu, profilaksei būtu ļoti noderīga. ASV un Ķīnas zinātnieki izmēģina EBV apvalka glikoproteīna gp350 u. c. vakcīnas.
Cilvēka citomegalovīruss (CMV; HHV-5)
CMV infekcijas virusālo etioloģiju atklāja 1926. gadā. Mārgareta Smita no siekalu dziedzera 1956. gadā izolēja CMV šūnu kultūrā. CMV ir patogēns tikai cilvēkam. CMV in vitro vairojas tikai cilvēka šūnu kultūrās.
Morfoloģija
CMV jeb HHV-5 uzbūve un genoma struktūra ir līdzīga citiem Herpesviridae dzimtas vīrusiem. CMV ir dsDNS, beta ģints, apvalkots vīruss. Tā diametrs ir 200 nm. CMV genomu veido lineāra dsDNS, kurā ir 240 kb pāru, kas kodē 230 proteīnu. CMV replikācijas cikls ir līdzīgs citiem herpesvīrusiem.
Epidemioloģija
CMV ir ubikvitārs. Ar CMV inficējas ļoti bieži, bet klīniski izteikta slimība imūnkompetentai personai ir reti. Atkarībā no sociālekonomiskā stāvokļa populācijas inficētība svārstās no 40 līdz 100% (mazāka Rietumeiropā un ASV, lielāka Āfrikā, Dienvidāzijā).
Inficēties iespējams šādos veidos:
- perinatāli (intrauterīni, intranatāli, postnatāli - caur mātes pienu);
- dzimumkontakta ceļā (spermā un dzemdes kakla sekrētā vīruss atrodams augstā titrā);
- parenterāli, pārlejot inficētas asinis (īpaši leikocītus saturošas) vai arī transplantējot inficētus orgānus (nieres, kaulu smadzenes);
- ļoti reti arī gaisa pilienu ceļā (vismazākā varbūtība).
Klīniskā aina
Izšķir trīs atšķirīgus sindromus.
Perinatāla CMV infekcija.
- Intranatāli un postnatāli iegūta. Piedzimstot nav slimības pazīmju, bet četru līdz astoņu nedēļu laikā konstatē virūriju, parasti norit asimptomātiski, arī vēlīnas izpausmes nav aprakstītas.
- Iedzimta prenatāla neimūnā mātes organismā parasti rada visnopietnākos CMV sindromus, kas var izpausties kā:
- hemolītiska anēmija un dzelte,
- trombocitopēnija ar vai bez purpuras,
- hepatosplenomegālija (ekstramedullārās hematopoēzes dēļ),
- CNS bojājums (periventrikulāra kalcifikācija), kas var izpausties arī vēlīni ar garīgu atpalicību (30%), kurlumu (15%),
- pneimonīts, horioretinīts.
Vismaz puse no šiem jaundzimušajiem iet bojā.
- Iedzimta prenatāli imūnā mātes organismā noris asimptomātiski, jo mātes AV pasargā bērnu no klīniskas slimības.
Infekciozajai mononukleozei līdzīgs sindroms.
Klīniski noris tāpat kā EBV infekcija, tomēr ir dažas atšķirības:
- parasti to novēro nedaudz vecākiem pacientiem (25-35 gadi);
- retāk vēro faringītu un limfodenopātiju, biežāk splenomegāliju;
- atipiskie mononukleāri asinīs parādās vēlīni - slimības otrajā vai trešajā nedēļā;
- negatīvi heterofilo AV testi (raksturīgi EBV infekcijai);
- vispārējie simptomi var saglabāties pat 6-12 mēnešus (izteikts nespēks, subfebrilitāte).
CMV infekcija imūnkompromitētiem pacientiem.
Ar HIV/AIDS infekciju; audu un kaulu smadzeņu transplantāta recipientiem (īpaši pirmajās 100 dienās pēc transplantācijas) u. c. izpaužas kā:
- CMV retinīts visbiežāk AIDS pacientiem; to raksturo progresējošs redzes zudums; CMV retinītu viegli diagnosticēt oftalmoloģiski (as/v jaunveidojumi, proliferācija);
- aknu, kuņģa un zarnu trakta bojājumi- ezofagīts, enterīts, kolīts, pankreatīts, hepatīts un holecistīts (bieži kā jaukta infekcija asociācijā ar citiem patogēniem);
- pneimonīts rodas 15% pacientu pēc kaulu smadzeņu pārstādīšanas; letalitāte sasniedz pat 80-90%;
- CNS bojājumi - encefalīts, poliradikuloneirīts (reti), parasti vēro kopā ar retinītu.
Laboratoriskā diagnostika
CMV var izdalīt no urīna (parasti jaundzimušajiem), limfocītiem, spermas, bronhoalveolārā šķidruma, likvora, dzemdes kakla, nazofaringeālās un konjunktīvas uztriepes, kā arī no biopsijas materiāla.
- CMV citopatogenitāti var noteikt šūnu kultūrā. CMV nevar kultivēt eksperimenta dzīvnieku šūnu kultūrās, tāpēc parasti izmanto cilvēka fibroblastus; lai vērtētu citopatogēno efektu, izmeklējamais paraugs jākultivē apmēram vienu līdz četras nedēļas.
- Gaismas mikroskopā urīna sedimentā un siekalu uztriepēs, likvorā, dažādu audu un orgānu biopsijas materiālu uztriepēs, kas krāsotas ar azureozīnu, hematoksilīneozīnu vai pēc Papenhaima metodes, var atrast CMV infekcijai tipiskas milzu šūnas ar raksturīgiem ieslēgumķermenīšiem.
- CMV var atrast netiešās aglutinācijas testā vai aglutinācijas reakcijā ar lateksu. Aglutinācijas testu ar lateksu var izmantot asins donoru primārā sijājošā diagnostikā.
- Ar imūnprecipitācijas metodi var noteikt vairākus vīrusspecifiskos proteīnus.
- Seroloģiskās reakcijās var noteikt an ti vielas IgM, IgG un IgA izotipus, IgM antivielas var tikt noteiktas 16 nedēļu laikā pēc primārās infekcijas; pacientiem ar CMV mononukleozi divu trīs nedēļu laikā var atrast IgG, šīs antivielas var saglabāties organismā visu mūžu.
- Imūnfluorescences reakcijās CMV noteikšanai visbiežāk tiek izmantots ADI69 celma antigēns, bet jebkura imūnfluorescences metode ir ļoti subjektīva. Tāpēc pēdējā laikā tiek izmantotas imūnfermentatīvās metodes ELISA (enzyme-linked immunosorbent assay) dažādos variantos.
- Ar ELISA nosaka gan antigēnus, kā AG p72, gan antivielas (IgM un IgG). Diezgan plaši tiek noteikts vīrusa kapsīda fosfoproteīns pp65, kas ekspresējas virēmijas laikā un tiek noteikts agrīnā infekcijas stadijā. Tie parasti tiek atrasti pacientiem pēc transplantācijas. Ir vēl viens virēmijas peptīds - nukleokapsīda proteīna fragments pp67, kura klātbūtne var liecināt par aktīvu infekciju. Pp65 antigenēmija rodas nedaudz agrāk nekā pp67 - maksimāli septiņu dienu laikā. Tāpēc tam ir nozīme agrīnās CMV infekcijas diagnostikā.
- CMV DNS var identificēt paraugos ar: hibridizācijas metodi, PĶR un RT-PĶR.
Ārstēšana
Imūnkompetentam pacientam, kam infekcija izpaužas kā IM līdzīgs sindroms, indicēta tikai simptomātiska ārstēšana. Ja rodas komplikācijas, lieto GK kā EBV infekcijas gadījumā.
Imūnkompromitētam pacientam vai arī pacientiem ar iedzimtu CMV infekciju indicēti pretvīrusu preparāti:
- ganciklovirs 5 mg/kg IV 2 r/d 14-21 dienu, tad balstdeva 5 mg/kg IV 1 r/d vai
- foskarnets 60 mg/kg IV 3 r/d 14-21 dienu, tad balstdeva 90 mg/kg IV 1 r/d.
AIDS slimniekiem nepieciešama pastāvīga profilaktiska terapija visas dzīves garumā.
Kaulu smadzeņu, sirds, aknu transplantātu recipientiem smagas CMV infekcijas profilaksei lietotā ganciklovira terapija apšaubāma - dažas autoritātes tomēr ieteic 8-20 devu kursu kaulu smadzeņu transplantācijas gadījumā, tomēr tas izmaksā ļoti dārgi un par šādas terapijas lietderību jālemj katrā gadījumā atsevišķi.
Profilakse
Par spīti zinātnieku pūlēm 30 gadu garumā, vakcīnu radīt nav izdevies. Pirms 30 gadiem atklāja, ka novājināta CMV towne celma vakcīna ierosina gan humorālo, gan celulāro imūnatbildi. Nieres transplantata recipientiem šī vakcīna atvieglo slimības gaitu, bet nenovērš CMV infekciju. Aktīva imunizācija ir ļoti aktuāla transplantātu recipientiem un seronegatīvām grūtniecēm, lai pasargātu no dzīvību apdraudošas primārās infekcijas.
Cilvēka herpesvīruss-6 un herpesvīruss-7 (HHV-6, HHV-7)
Cilvēka herpesvīruss-6 (HHV-6) un cilvēka herpesvīruss-7 (HHV-7), tāpat kā CMV, pieder pie beta herpesvīrusu ģints. HHV-6 atklāja 1986. gadā. To izolēja no AIDS un limfoproliferatīvo slimību pacientiem. Maziem bērniem HHV-6 izraisa roseola subitum; RS* (6. slimību).
HHV-6 var izolēt no cilvēka mononukleārām šūnām. HHV-6 inficē T un B limfocītus, limfocītu un makrofāgu kultūras in vitro un šimpanzes limfocītus, bet replicējas galvenokārt CD4 limfocītos.
HHV-6 Ab pozitīvo cilvēku skaits dažādās valstīs ir atšķirīgs. Gandrīz visiem bērniem līdz divu gadu vecumam ir AV pret HHV-6.
HHV-6 vairākumam pieaugušo atrod siekalās. Ar mātes siekalām HHV-6 jau zīdaiņa vecumā vai agrā bērnībā tiek pārnests no mātes uz bērnu.
Klīniskā aina
Roseola infantum; sestā slimība. Primārā HHV-6 infekcija ir zīdaiņu un mazu bērnu (seši mēneši līdz divi gadi) slimība. Tā bieži norit kā zīdaiņu rozeola (roseola infantum) jeb exanthem subitum. HHV-6 primārā infekcija norit ar 3-5 dienu drudzi vai bez tā, nelieliem respiratoriem simptomiem un dažkārt kakla limfodenopātiju. Kad temperatūra normalizējas, parādās difūzi sārti, mākulozi vai mākulozipāpulozi izsitumi - vispirms uz ķermeņa, tad kakla un ekstremitātēm. Akūtās infekcijas laikā asinsainā var būt atipiskie limfocīti (mononukleāri) un relatīva neitropēnija. Zīdaiņu rozeolas norise parasti ir viegla.
Zīdaiņu drudzis. Biežāk primārā HHV-6 infekcija zīdaiņiem un maziem bērniem norit kā drudzis bez izsitumiem (trīs dienu drudzis). No 1653 pēkšņa drudža gadījumiem kādā ASV bērnu slimnīcā ap 10% cēlonis bija primārā HHV-6 infekcija. Ap 22% gadījumu temperatūra bija 39-40oC, to pavadīja vidusauss iekaisums (21%), caureja (10%) un krampji (8%). Dažkārt primārā HHV-6 infekcija norit kā infekciozajai mononukleozei līdzīgs sindroms. Reti primārā HHV-6 infekcija komplicējas ar encefalītu.
Daži zinātnieki uzskata: hroniskā noguruma sindromu izraisa HHV-6 infekcija, bet īsti pierādījumi nav iegūti. HHV-6 infekcijas klīniskā norise un HHV-6 loma dažādu slimību etioloģijā vēl nav detalizēti noskaidrota.
HHV-7
HHV-7 atklāja Frenkels 1990. gadā. HHV-7 inficē T limfocītus, monocītus un makrofāgus un vairojas T limfocītu kultūrās. HHV-7 ir ļoti līdzīgs CMV un HHV-6, tāpēc to klasificēja kā piederīgu beta herpesvīrusu grupai.
Atrastas strukturālas atšķirības HHV-6 un HHV-7 dažās genoma secībās. Monoklonālas Ab pret HHV-6 agrīniem un vēlīniem antigēniem krusteniski reaģē arī ar HHV-7 Ag. HHV-7 parasti izolē no siekalām, retos gadījumos - no rīkles uztriepēm.
Lai gan HHV-7 un HHV-6 ir ļoti līdzīgi pēc molekulārās struktūras, tie neizraisa krustotu imunitāti. Pēc HHV-6 infekcijas var būt HHV-7 infekcija. HHV-7, tāpat HHV-6, ir ļoti plaši izplatīts, piecu gadu vecumā inficēti ir visi (100%). Ar HHV-7 bērni parasti inficējas trīs līdz piecu gadu vecumā.
Klīniskā aina
HHV-7 var izraisīt atkārtotu roseola infantum (RI) trīs līdz piecu gadu vecumā, kas klīniski neatšķiras no HHV-6 izraisītās RI sešu mēnešu līdz divu gadu vecumā.
HHV-7 infekcija var noritēt ar drudzi un eksantēmu. HHV-7 bieži izraisa drudzi bez izsitumiem trīs līdz piecus gadus veciem bērniem. Dažkārt bērniem ar HHV-7 infekciju vienlaikus atrada HHV-6 pavadošo infekciju. HHV-7, iespējams, var izraisīt arī pityriasis rosea u. c. slimības.
HHV-6 un HHV-7 ir nesen atklāti vīrusi. To detalizētākai izpētei nepieciešami papildu pētījumi.
HHV-6 un HHV-7 infekcijas laboratoriskā diagnostika
HHV-6 un HHV-7 var noteikt siekalās un asinīs.
- Elektronmikroskopā var novērot ar HHV-6 inficētas šūnas.
- T limfocītu kultūrās var kultivēt HHV-6 un HHV-7.
- Imūnfluorescenses testos var noteikt HHV-6 antigēnu, kā arī antivielas, to vidū HHV-6 un HHV-7 specifiskas IgM un IgG Ab.
- ELISA reakcijā var noteikt HHV-6 Ab.
- HHV-6 un HHV-7 DNS var noteikt asinīs, rīkles uztriepēs un likvorā ar PĶR.
Ārstēšana
Ārstēšana ir simptomātiska. Foskarnets un Ganciklovirs pētījumos in vitro visefektīvāk kavēja HHV-6 un HHV-7 replikāciju.
Profilakse
HHV-6 un HHV-7 infekcijām nav efektīvas profilakses.
Cilvēka herpesvīruss-8 (HHV-8)
Čans, Mūrs un citi HHV-8 identificēja 1994. gadā. HHV-8 esamību viņi pierādīja ar PĶR Kapoši sarkomas audos, kas bija paņemti no AIDS slimnieka, kurš ar to slimoja.
Kapoši sarkomu 1872. gadā ungāru dermatologs Morics Kapoši aprakstīja kā reti sastopamu vecu cilvēku asinsvadu mēreni ļaundabīgu audzēju.
HHV-8 pieder pie gamma herpesvīrusiem. HHV-8 var inficēt B limfocītus (CD 19+ un CD21+), monocītus, makrofāgus un nulles limfocītus.
Klīniskā aina
Domā, ka primārā HHV-8 infekcija visbiežāk ir subklīniska, bez simptomiem, kurus tāpēc nediagnosticē. Ēģiptiešu zinātnieki aprakstīja 86 bērnus ar drudzi, izsitumiem, caureju, limfodenopātiju, kam pārliecinoši pierādīja primāru HHV-8 infekciju.
Subsahāras Āfrikā HH-8 Ab atrada 50%, Vidusjūras reģionā 20%, ASV un Ziemeļeiropā ap 5% iedzīvotāju. Izmeklējot veselus asins donorus, atklāja 5-30% HHV-8 Ab pozitīvu personu. HIV pozitīvas personas un i/v narkomāni ap 35% gadījumu ir anti-HHV-8 pozitīvi. Ap 2-8% bērnu arī ir HHV-8 Ab.
Aprakstītas četras Kapoši sarkomas klīniskās formas.
Klasiskā KS forma ir relatīvi labdabīga un skar vīriešus 20 reizes biežāk nekā sievietes. Tā biežāk attīstās uz apakšstilbiem veciem cilvēkiem, kas dzimuši Vidusjūras reģionā vai Austrumeiropā.
Subsahāras Āfrikā aprakstītas divas endēmiskas Kapoši sarkomas formas:
- pieaugušajiem parasti norit kā klasiska KS ādas slimība,
- bērniem pirms desmit gadu vecuma norit agresīvi un fatāli ar multifokālu limfodenopātiju bez ādas bojājumiem.
AIDS slimniekiem Kapoši sarkoma dod multiplus, disseminētus, pāpulozus, mezglainus, nekrotiski čūlainus ādas, gļotādu un iekšējo orgānu - plaušu, aknu, kuņģa u. c. - bojājumus. AIDS slimniekiem HHV-8 saistīts arī ar B limfocītu ķermeņa dobumu limfomām, piemēram, ne-Hodžkina limfomu.
HHV-8 izplatās galvenokārt seksuāli transmisīvi, retāk vertikāli un ar asins pārliešanu. Informācija par HHV-8 infekciju ir nepietiekama, vajadzīgi papildu pētījumi.
Laboratoriskā diagnostika
HHV-8 var noteikt limfocītos, serumā, retāk siekalās un nazofaringeālās uztriepēs.
- Imūnfluorescences reakcijā serumā var noteikt HHV-8 antivielas.
- Ar ELISA serumā var noteikt Ab pretvīrusa minoro kapsīda proteīnu.
- HHV-8 DNS šajos paraugos var noteikt ar PĶR.
Ārstēšana
HHV-8 lītisko replikāciju in vitro kavē adefovirs, ganciklovirs, foskarnets un cidofovirs, bet ne aciklovirs. Klīniski šie medikamenti ir neefektīvi, jo kavē lītisko HHV-8 infekciju, bet neietekmē latento infekciju, kas prevalē slimniekiem ar Kapoši sarkomu.
Profilakse
HHV-8 infekcijai un Kapoši sarkomai nav efektīvas profilakses, nav medikamentu vīrusa izraisīto slimību ārstēšanai, nav arī radīta vakcīna HHV-8 infekcijas profilaksei.